Признаки дисфункции синусового узла у взрослого. Синдром слабости и дисфункция синусового узла: причины и развитие, симптомы и последствия, лечение. Синдром может иметь течение
Синдром слабости синусового узла объединяет в своем понятии различные нарушения сердечного ритма, основной причиной которых считаются патологические изменения работы синусового узла. Эта болезнь характеризуется наличием брадикардии, и зачастую дополнительно возникают очаги аритмии.
Чтобы избавиться от протекающей патологии, важно своевременно провести диагностику и последующее комплексное лечение.
Особенности протекания заболевания
В сердечной мышце имеется центр, задающий ритм его биения. Эту функцию выполняет, так называемый синусовый узел, который считается водителем ритма. Он создает электрический импульс и перенаправляет его в сердце.
Синусовый узел сердца располагается в правом предсердии в области, где происходит объединение полых вен. Он представляет собой своего рода электростанцию, распределяющую заряды, задающие ритм биения сердечной мышцы. Ухудшение работы этого органа создает различного рода перебои в функционировании сердца. Эта патология проявляется одинаково у обоих полов и зачастую возникает у людей более старшего возраста.
Синдром слабости синусового узла - не одна конкретная болезнь, а несколько объединенных между собой нарушений ритма сердца. Это понятие включает в себя:
- брадикардию;
- тахикардию;
- смешанный тип.
Подобная патология достаточно распространенная и хорошо поддается терапии, особенно на первоначальных стадиях протекания болезни. Чтобы определить наличие заболевания, обязательно нужно знать причины, которые его провоцируют и характерные признаки.
Классификация протекания заболевания
Многие задаются вопросом, синусовая аритмия - что это, как классифицируется это заболевание и что для него характерно? Можно выделить такие виды патологий, как:
- синусовая брадикардия;
- синдром тахикардии-брадикардии;
- синоатриальная блокада;
- замирание синусового узла.
Брадикардия характеризуется тем, что происходит снижение количества импульсов и это приводит к уменьшению сокращений сердечной мышцы. Если за минуту происходит менее пятидесяти сокращений, то это считается основным признаком брадикардии.

Синдром брадикардии-тахикардии характеризуется тем, что периоды замедленной работы сердечной мышцы сменяются учащенным сердцебиением. Иногда при последующем развитии патологии наблюдается мерцательная аритмия.
При синусовый узел функционирует без изменений, однако, сбой происходит во время передачи импульсов. От того, насколько четко и равномерно происходит блокада импульса, во многом зависит ритмичность сокращения сердечной мышцы.
Остановка синусового импульса подразумевает под собой то, что водитель ритма на определенное время делает перерыв в выработке импульса. Нарушение деятельности узла различается и по характеру протекания патологии, а именно, подразделяется на:
- латентное течение;
- интермиттирующее протекание;
- манифестирующее течение.
Выражается в том, что нарушения функционирования синусового узла практически незаметны. Сбои наблюдаются очень редко и обнаружить патологию можно только при проведении комплексного обследования.
Интермиттирующее течение болезни характеризуется тем, что слабость синусового узла наблюдается в основном в ночное время. Это объясняется воздействием на работу ритма вегетативной системы. При манифестирующем протекании патологии сбои в работе сердца проявляются более выражено.
Причины возникновения патологии
Существуют самые различные причины, которые провоцируют слабость синусового узла, которые могут быть внешними и внутренними. К наиболее распространенным внутренним причинам можно отнести такие, как:
- замещение клеток сердечной мышцы соединительной тканью;
- ишемическая болезнь сердца;
- атеросклероз;
- хирургическое вмешательство и травмы;
- воспалительные процессы, независимо от особенности их происхождения;
- аутоиммунные заболевания;
- нарушение белкового обмена.
Также предрасполагающими факторами может быть нарушение обмена веществ, недостаток или переизбыток выработки гормонов щитовидной железой, сахарный диабет, постоянное изменение веса.

Наиболее распространенной внешней причиной СССУ (МКБ 10 - I49.5) может быть чрезмерное влияние отдела нервной системы, отвечающего за деятельность многих внутренних органов. Подобное состояние возникает при:
- травмах нервной системы;
- наличии злокачественных новообразований в головном мозге;
- кровоизлиянии головного мозга;
- систематическом приеме определенных медикаментозных препаратов.
У детей слабость синусового узла наблюдается преимущественно при дифтерии, а у пожилых людей - при атеросклерозе коронарных сосудов. Сбои в функционировании этого отдела сердечной мышцы происходят преимущественно у больных с острым инфарктом миокарда. Зачастую причиной становится и острая сердечная недостаточность.
слабости узла
Чтобы своевременно распознать протекание патологии, обязательно нужно знать, синусовая аритмия - что это и какие существуют признаки заболевания? Нарушения могут проявляться совершенно по-разному, в зависимости от первичной патологии, которая их спровоцировала. Изначально болезнь протекает в основном бессимптомно. Пациенты могут даже не замечать перебои в сокращении сердечной мышцы продолжительностью по несколько секунд.

У некоторых больных в самом начале могут наблюдаться проблемы с кровообращением в области головного мозга и других органов, что приводит к возникновению соответствующих клинических проявлений. В последующем, при дальнейшем прогрессировании патологии отмечается снижение количества сердечных сокращений. Выраженность этой патологии зависит во многом от общего состояния сердечно-сосудистой системы.
К основным признакам синдрома слабости синусового узла на первоначальных стадиях можно отнести:
- головокружение;
- ощущение сердцебиения;
- обморочное состояние;
- боль за грудиной;
- одышку.
Подобная симптоматика неспецифична, именно поэтому для выбора наиболее подходящей методики проведения терапии необходимо провести комплексную диагностику. Синдром дисфункции синусового узла подразделяется на две отдельные группы, а именно, нарушение деятельности головного мозга, а также наличие проблем со стороны сердца.
При нарушении деятельности головного мозга можно выделить такие основные признаки патологического процесса, как:
- повышенная раздражительность;
- эмоциональная нестабильность;
- постоянное ощущение усталости;
- ухудшение памяти.
У пожилых людей также может наблюдаться снижение интеллектуальных способностей. При последующем прогрессировании патологического процесса происходит нарушение кровообращения, что провоцирует возникновение более выраженной симптоматики. и головокружения могут сопровождаться резкой слабостью и появлением шума в ушах. В результате ухудшения функционирования сердечной мышцы может быть резкое падение давления, сопровождаемое чрезмерной бледностью и похолоданием кожных покровов.
Симптомы слабости синусового узла при нарушениях со стороны сердечной мышцы на первоначальной стадии практически никак не проявляются. При прогрессировании патологии отмечаются боли за грудиной, что происходит в результате ухудшений кровоснабжения миокарда. При повышенной физической нагрузке пациенты жалуются на сильную слабость и одышку. Если своевременно не оказать больному медицинскую помощь, то это может привести к хронической сердечной недостаточности. На более поздних стадиях патологического процесса может быть летальный исход.
Диагностика
Для своевременного определения наличия патологии и комплексного проведения лечения важна диагностика слабости синусового узла, которая проводится с применением нескольких различных методик. Основным методом считается снятие электрокардиограммы на момент приступа. Кроме того, применяются такие методы проведения диагностики, как:
- мониторирование по Холтеру;
- медикаментозные пробы с физической нагрузкой;
- внутрисердечное ;
- определение симптомов.

Холтеровское мониторирование подразумевает под собой применение портативного электрокардиографа, который на протяжении суток осуществляет запись деятельности сердечной мышцы. Это очень удобно, так как есть возможность обнаружения скрытого протекания патологического процесса. Пациент при этом может жить своей привычной жизнью и выполнять основные процессы. Анализируя полученные данные, можно определить основную причину возникновения дисфункции синусового узла.
Также проводятся пробы с физической нагрузкой, в процессе проведения которых сердцу пациента создаются определенные повышенные требования. Во время физической нагрузки повышается уровень кислорода, который требуется миокарду для проведения обменных процессов. Этот тест позволит определить признаки кислородного голодания.
Проведение лечения
Лечение синусового узла начинается с устранения основных факторов, которые могут спровоцировать нарушение проводимости. Для этого изначально отменяется прием назначенных медикаментозных препаратов. Основной методикой проведения терапии, которая гарантирует наиболее лучший результат, считается установка кардиостимулятора.

Помимо устранения внешних причин обязательно должно быть соблюдение оптимального уровня нагрузки, исключение вредных привычек. Также необходимо уменьшить количество потребляемых кофеиносодержащих напитков. Если есть хронические заболевания, влияющие на работу синусового узла, то обязательно нужно провести их лечение.
Медикаментозное лечение
Если наблюдается повышенная активность нервной системы, отвечающей за деятельность внутренних органов, или имеются другие, более серьезные нарушения, то проводится медикаментозное лечение слабости синусового узла. Доктор назначает препараты, которые помогают устранить дисфункцию.
При проведении медикаментозной терапии необходимо избегать приема препаратов, провоцирующих снижение количества сердечных сокращений и понижение давления. В экстренных случаях больному вводится препарат "Атропин". Прием медикаментозных препаратов направлен только на устранение основной симптоматики и является подготовительным этапом в проведении хирургического вмешательства.
Оперативное вмешательство
Чтобы устранить дисфункцию синусового узла, необходимо установить в организме пациента постоянную электрокардиостимуляцию. Существуют определенные показания для установки кардиостимулятора, к которым можно отнести:
- одновременное присутствие брадикардии и других нарушений ритма сердца;
- брадикардия с чрезмерно пониженной частотой импульсов;
- потеря сознания с эпилептическими приступами;
- коронарная недостаточность, регулярные головокружения и обмороки.
В таком случае обязательно показана установка кардиостимулятора, так как если своевременно не провести лечение, то последствия могут быть более серьезные, вплоть до летального исхода.

Применение народных средств
Самолечение при слабости синусового узла недопустимо, именно поэтому перед применением методик народной терапии обязательно нужно проконсультироваться с лечащим доктором. При проведении терапии средствами народной медицины делаются специальные настои из лекарственных растений, в частности, таких как:
- пустырник;
- мята;
- валериана;
- тысячелистник.
Эти лекарственные травы способствуют нормализации сна, борьбе со стрессом, а также улучшению самочувствия.
Проведение профилактики
Чтобы не допустить ухудшения состояния, обязательно нужно проводить грамотную профилактику. Она подразумевает под собой соблюдение принципов рационального питания, нужен контроль режима дня. В ежедневном рационе должны присутствовать продукты с повышенным содержанием магния и калия, которые способствуют поддержанию работоспособности сердечной мышцы.
Физическая активность обязательно должна быть регулярной, а нагрузки увеличиваются в зависимости от состояния здоровья и самочувствия больного. Нужно постараться исключить из своей жизни психоэмоциональные нагрузки и стрессы. Для успокоения нервной системы желательно применять натуральные средства и отказаться от приема медикаментозных препаратов.
Нужно также контролировать количество сахара в крови и следить за прибавлением веса у детей и взрослых. Нельзя бесконтрольно принимать медикаментозные препараты, так как даже самые безобидные лекарственные средства могут спровоцировать ухудшение деятельности сердечной мышцы. Обязательно нужно проходить своевременное обследование и лечение, чтобы не допустить перехода заболевания в более сложную стадию.
Прогноз и последствия
Важно помнить, что синдром слабости синусового узла - опасное заболевание, которое может иметь множество негативных последствий. Эта патология встречается преимущественно у людей более пожилого возраста, однако, в последнее время диагностируется она также у детей раннего возраста, а также подростков. Последствия протекания болезни могут быть очень серьезными, в частности такие как:
- образование постоянной синусовой брадикардии;
- регулярное блокирование работы сердца на несколько секунд;
- блокирование передачи импульсов синусового узла;
- частые приступы тахикардии;
- трепетание предсердий.
При неправильном или несвоевременном лечении патологического процесса может случиться инсульт, а это может спровоцировать повреждение мозговых тканей и нарушение функционирования мозга. Помимо этого, последствием такой болезни может быть образование тромбов, что очень опасно для жизни, так как если произойдет отрыв тромба от стенок сосудов, то это может привести к смерти.

Еще одной патологией может стать сердечная недостаточность, которая зачастую образуется при отсутствии своевременной терапии и прогрессировании заболевания.
Само нарушение проведения импульса центром водителя ритма не является опасным и не оказывает негативного воздействия на продолжительность жизни пациента. Угрозу несут только те последствия, которые могут быть спровоцированы протеканием патологии.
От характера и степени повреждения будет во многом зависеть прогноз на продолжительность жизни. Если нарушения в работе синусового узла образовались в качестве осложнений в результате протекания основного заболевания, от того, насколько сильным было поражение организма, будет зависеть прогноз на дальнейшее выживание.
Синдром слабости синусового узла (СССУ), синдром дисфункции синусового узла, неадекватный синусовый механизм, синдром инертного синусового узла, синоатриальное синкопе, синдромом перемежающейся брадикардии и тахикардии
Версия: Справочник заболеваний MedElement
Синдром слабости синусового узла (I49.5)
Общая информация
Краткое описание
Синдром слабости синусового узла (СССУ) - клинико-патогенетическое понятие, объединяющее ряд нарушений ритма, обусловленных снижением функциональной способности синусового узла.
Синдром слабости синусового узла протекает с брадикардией/брадиаритмией и, как правило, с наличием сопутствующих эктопических аритмий.
Помимо истинного СССУ, обусловленного органическим поражением синусового узла, выделяют вегетативную дисфункцию синусового узла и медикаментозную дисфункцию синусового узла, которые полностью устраняются соответственно при медикаментозной денервации сердца и отмене препаратов, подавляющих образование и проведение синусового импульса.
Клинические проявления синдрома слабости синусового узла могут быть незначительными или включать ощущение слабости, сердцебиения и обморок (синдром Морганmb-Адамса-Стокса).
Диагноз основывается на данных ЭКГ, мониторирования ЭКГ по Холтеру, нагрузочных проб, а также инвазивных исследований - внутрисердечного электрофизиологического исследования и чреспищеводного электрофизиологического исследования.
Классификация
По особенностям клинического проявления выделяют следующие формы синдрома слабости синусового узла и варианты их течения:
- Латентная форма - отсутствие клинических и ЭКГ-проявлений; дисфункция синусового узла определяется при электрофизиологическом исследования. Ограничений трудоспособности нет; имплантация электрокардиостимулятора не показана.
- Компенсированная форма:
- брадисистолический вариант - слабо выраженные клинические проявления, жалобы на головокружение и слабость. Может быть профессиональное ограничение трудоспособности; имплантация электрокардиостимулятора не показана.
- брадитахисистолический вариант - к симптомам брадисистолического варианта добавляются пароксизмальные тахиаритмии. Имплантация электрокардиостимулятора показана в случаях декомпенсации синдрома слабости синусового узла под влиянием противоаритмической терапии.
- Декомпенсированная форма:
- брадисистолический вариант - определяется стойко выраженная синусовая брадикардия; проявляется нарушением церебрального кровотока (головокружением, обморочными состояниями, преходящими парезами), сердечной недостаточностью, вызванной брадиаритмией. Значительное ограничение трудоспособности; показаниями к имплантации служат асистолия и время восстановления функции синусового узла (ВВФСУ) более 3 секунд.
- брадитахисистолический вариант (синдром Шорта) - к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, мерцание и трепетание предсердий). Пациенты полностью нетрудоспособны; показания к имплантации электрокардиостимулятора те же, что и при брадисистолическом варианте.
- Постоянная брадисистолическая форма мерцательной аритмии
(на фоне ранее диагностированного синдрома слабости синусового узла):
- тахисистолический вариант - ограничение трудоспособности; показаний к имплантации электрокардиостимулятора нет.
- брадиситолический вариант - ограничение трудоспособности; показаниями к имплантации электрокардиостимулятора служат церебральная симптоматика и сердечная недостаточность.
В зависимости от регистрации признаков слабости синусового узла при холтеровском ЭКГ-мониторировании
выделяют:
- латентное течение (признаки СССУ не выявляются),
- интермиттирующее течение (признаки СССУ выявляются при снижении симпатического и возрастании парасимпатического тонуса, например, в ночные часы)
- манифестирующее течение (признаки СССУ выявляются при каждом суточном ЭКГ-мониторировании).
По течению:
- Острое течение синдрома слабости синусового узла часто наблюдается при инфаркте миокарда.
- Рецидивирующее течение СССУ может быть стабильным или медленно прогрессирующим.
По этиологическим факторам
- первичная форма - вызывается органическими поражениями синусно-предсердной зоны,
- вторичная форма — вызывается нарушением вегетативной регуляции синусо-предсердной зоны
Этиология и патогенез
Этиология
Выделяют две основные группы факторов, которые способны стать причиной дисфункции синусового узла.
К первой группе факторов относятся заболевания и состояния, вызывающие структурные изменения клеток синусового узла и (или) изменения окружающего узел сократительного миокарда предсердий. Данные органические поражения определяются как внутренние этиологические факторы, вызывающие синдром слабости синусового узла.
Ко второй группе факторов относят внешние факторы, приводящие к нарушению функции синусового узла при отсутствии каких-либо морфологических изменений.
В ряде случаев наблюдается комбинация внутренних и внешних факторов.
Патогенез
Синусовый узел представляет собой комплекс пейсмекерных клеток; основная его функция - это функция автоматизма.
Для реализации функции автоматизма требуется, чтобы импульсы вырабатываемые в синусовом узле проводились на предсердия, т.е. необходимо нормальное синоаурикулярное (СА) проведение.
Поскольку синусовому узлу приходится функционировать в условиях различных потребностей организма, то для обеспечения адекватной ЧСС используются различные механизмы: от изменения соотношения симпатических и парасимпатических влияний до смены источника автоматизма внутри самого синусового узла.
По современным представлениям в синусовом узле имеются центры автоматизма, ответственные за ритмовождение с разными частотами формирования импульсов, поэтому (при несколько упрощенном рассмотрении) одни центры отвечают за формирование минимальной, а другие - максимальной ЧСС.
В определенных физиологических и патологических условиях, например при возбуждении блуждающего нерва и волокон симпатической части вегетативной нервной системы, нарушениях электролитного обмена, становиться водителями ритма сердца способны группы клеток, выполняющие функцию водителя ритма-дублера с менее выраженной способностью к автоматизму, что может сопровождаться незначительными изменениями формы зубцов Р.
Благоприятные условия для возникновения дисфункции синусового узла создает также крайне низкая скорость распространения импульсов по составляющим его клеткам (2—5 см/с). При этом любое относительно небольшое ухудшение проводимости, обусловленное дисфункцией вегетативной нервной системы или органическим поражением миокарда, может вызвать внутриузловую блокаду импульсов.
Ишемия вследствие стеноза артерии синусового узла или более проксимальных сегментов правой венечной артерии, воспаление, инфильтрация, а также некроз и кровоизлияние, развитие интерстициального фиброза и склероза (например при хирургической травме) приводят к замещению клеток синусового узла соединительной тканью.
В большом количестве случаев дистрофия специализированных и рабочих кардиомиоцитов в области синусового узла с образованием интерстициального фиброза и склероза носит характер идиопатической дистрофии.
Эпидемиология
Возраст: пожилой
Признак распространенности: Редко
Синдром слабости синусового узла более распространён среди лиц пожилого и старческого возраста (пик заболеваемости приходиться на 60-ти - 70-ти летний возраст), поэтому чаще встречает в странах с высокими показателями средней продолжительности жизни. Проведённое в США эпидемиологическое исследование показало, что СССУ наблюдается у 3 пациентов из 5000 в возрасте старше 50 лет.
Синдром слабости синусового узла может наблюдаться и в детском и подростковом возрасте.
Заболевание встречается одинаково часто как среди мужчин, так и среди женщин. Распространенность данного вида аритмии в общей популяции составляет от 0,03 до 0,05%.
Факторы и группы риска
Факторы, обусловливающие органическую дисфункцию синусового узла:
Идиопатическая дегенеративная болезнь - наиболее частая причина органической ДСУ. С возрастом окружающий СУ миокард предсердий заменяется фиброзной стромой. При прогрессировании фиброза могут повреждаться и клетки СУ. В результате нарушается автоматизм СУ и СА проводимость.
Инфильтративные болезни миокарда (амилоидоз, гемохроматоз);
Кардиомиопатии;
Артериальные гипертензии;
Системные васкулиты;
Врожденные пороки сердца;
Состояние после кардиохирургических операций и трансплантации сердца;
Миопатии;
Миокардиты/перикардиты.
Факторы, обусловливающие регуляторную дисфункцию синусового узла:
Медикаменты, угнетающие функцию СУ:
Бета-блокаторы;
Антагонисты кальция (дилтиазем, верапамил);
Симпатолитики (клонидин, метилдопа, резерпин);
Мембраностабилизирующие антиаритмические средства (амиодарон, соталол, бретилиум);
Другие группы (фенитоин, литий, фенотиазин).
Ваготония
Электролитный дисбаланс,
Гипотиреоз,
- гипотермия,
- сепсис.
Клиническая картина
Клинические критерии диагностики
Учащенное сердцебиение; Боль в груди; Обмороки или головокружения; Замешательство или головокружение; Покраснение лица; Усталость.
Cимптомы, течение
Клиническая манифестация синдрома слабости синусового узла может быть различной, в связи с тем, что данное заболевание является гетерогенным нарушением.
На ранних стадиях заболевания большинство пациентов асимптоматичны. Течение синдрома слабости синусового узла может быть бессимптомным даже при наличии пауз 4 сек. и более. Лишь у части больных урежение сердечного ритма вызывает ухудшение мозгового или периферического кровотока, что приводит к появлению жалоб.
При прогрессировании заболевания пациенты отмечают симптомы, связанные с брадикардией. К наиболее частым жалобам относят чувство головокружения, обмороки и обморочные состояния, ощущение сердцебиения, загрудинная боль и одышка. При чередовании тахи- и брадикардии больных могут беспокоить сердцебиения, а также головокружения и обмороки в период пауз после спонтанного прекращения тахиаритмии.
Все перечисленные симптомы неспецифичны и носят транзиторный характер.
Церебральные симптомы.
Пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. У больных пожилого возраста может отмечаться снижение памяти и интеллекта. Возможны предобморочные состояния и обмороки. С прогрессированием заболевания и дальнейшим нарушением кровообращения церебральная симптоматика становиться более выраженной. Предобморочные состояния сопровождаются появлением резкой слабости, шума в ушах. Обмороки кардиальной природы (синдром Морганьи -Адамса-Стокса) характеризуются отсутствием ауры, судорог (за исключением случаев затяжной асистолии).
Прогрессирование брадикардии может сопровождаться явлениями дисциркуляторной энцефалопатии (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, раздражительность, бессонница, снижение памяти).
Сердечные симптомы.
В начале заболевания пациент может отмечать замедленный или нерегулярный пульс.Возможно появление загрудинных болей, что объясняется гипоперфузией сердца. Появление выскальзывающих ритмов может ощущаться как сердцебиение, перебои в работе сердца. Ограничение хронотропного резерва при нагрузке проявляется слабостью, одышкой, может развиваться хроническая сердечная недостаточность. На более поздних стадиях повышается частота встречаемости вентрикулярной тахикардии или фибрилляции, что повышает риск внезапной сердечной смерти.
Другие симптомы.
Возможно развитие олигурии, по причине почечной гипоперфузии. Некоторые пациенты отмечают жалобы со стороны ЖКТ, которые могут быть вызваны недостаточной оксигенацией внутренних органов. Отмечены также явления перемежающейся хромоты, мышечной слабости.
При объективном исследовании при наличии синдрома слабости синусового узла могут быть выявлены следующие объективные отклонения:
Брадикардия, которая устраняется или усугубляется пробной физической нагрузкой.
- Экстрасистолия.
- Различные варианты тахикардий (синдром «тахи-бради»).
- При стойкой брадикардии (особенно у больных с атеросклерозом аорты) развивается гемодинамическая артериальная гипертония с выраженным повышением систолического АД (до 200 мм рт.ст. и выше).
Диагностика
Стандартная ЭКГ должна выполняться всем пациентам, однако ее информативность наиболее высока в тяжелых случаях.
Основные проявления ДСУ по данным ЭКГ
:
- Синусовая брадикардия
(в том числе не адекватная нагрузке при стресс-тестах).
- Остановка синусового узла
(синусовая пауза, синус-арест), вызванная прекращением генерирования импульсов СУ. Критерии определения минимальной длительности паузы, которую можно было бы квалифицировать как остановку СУ, не установлены. Характерно, что продолжительность такой паузы не является в точности кратной величине нормального интервала P-P. Диагностическое для ДСУ значение имеют интервалы более 3 с. У хорошо тренированных спортсменов могут быть паузы более 2 с.
- СА блокада.
Возникающий в СУ импульс не проводится в предсердие. Блокада может локализоваться внутри СУ или в пределах перинодальной зоны. Генерирование импульса в СУ при этом нормальное или аномальное. Выделяют три степени СА блокады. СА блокаду первой степени нельзя распознать по обычной ЭКГ. СА блокада второй степени характеризуется исчезновением волны P и комплексом QRST и, следовательно, появлением на ЭКГ паузы, равной (или меньшей) двойному (кратному) исходному интервалу P-P. Выделяют два типа СА блокады второй степени. Полная СА блокада (третьей степени) характеризуется отсутствием синусовых зубцов P. В это время на ЭКГ регистрируются замещающие ритмы или асистолия.
- Постэкстрасистолическое угнетение СУ.
После предсердных экстрасистол компенсаторная пауза и несколько последующих интервалов P-P оказываются длиннее исходного сердечного цикла, или после экстрасистолы возникают продолжительные синусовые паузы, которые могут прерываться выскальзывающими сокращениями из нижележащих центров автоматизма
- Хроническая форма мерцательной аритмии
с редкой частотой желудочковых сокращений (как исход СССУ).
- Брадикардии-тахикардии синдром
(встречается примерно у 50% пациентов с ДСУ). Характерна картина чередования замедленного синусового ритма или медленного ритма подчиненного пейсмекера и тахикардии, как правило, наджелудочкового происхождения. Наиболее часто регистрируется мерцательная аритмия, однако нередко встречаются предсердные тахикардии, трепетание предсердий, реципрокная атриовентрикулярная узловая тахикардия. Реже может наблюдаться желудочковая тахикардия. Резкое спонтанное прекращение эпизода тахикардии часто сопровождается чрезмерным угнетением СУ и активности подчиненного пейсмекера, в этом случае возникает длительная пауза в работе сердца.
Холтеровское мониторирование (ХМ) ЭКГ (24-48 часов) - наиболее информативный тест в диагностике ДСУ. Данная методика также позволяет выявить все ЭКГ-формы ДСУ и другие нарушения ритма. ХМ ЭКГ позволяет не только диагностировать характерные проявления ДСУ в течение суток, но и оценить динамику ЧСС. Обычно ориентируются на средние величины ЧСС днем, ночью и за сутки. ЧСС синусового ритма здорового человека в зависимости от состояния покоя или нагрузки, времени суток, возраста, пола и прочих факторов может сильно колебаться. У людей без заболеваний сердца и другой значимой патологии средняя дневная ЧСС находится в пределах 80-90 уд/мин, средняя ночная ЧСС - 55-70 уд/мин. Важные признаки ДСУ - эпизоды (в течение нескольких минут и более) синусовой брадикардии с частотой менее 50 уд/мин, а еще надежнее - менее 40 уд/мин.
К недостаткам ХМ ЭКГ можно отнести то, что с помощью этого метода практически невозможно дифференцировать СССУ с регуляторной ДСУ. Если по результатам холтеровского мониторирования ЭКГ за сутки регистрируется нормальный синусовый ритм, то диагноз ДСУ маловероятен.
Для оценки значимости выявленных на ЭКГ изменений и исключения вегетативной дисфункции синусового узла проводят медикаментозные или нагрузочные пробы.
Медикаментозные пробы
Атропиновая проба. применяется главным образом для подтверждения диагноза вегетативной дисфункции синусового узла у пациентов молодого и среднего возраста. Атропин вводится внутривенно в дозе 0,02 мг/кг, результаты оцениваются через три минуты после введения препарата. В норме происходит увеличение ЧСС до 90 и более уд/мин или не менее чем на 25%. Проведение атропиновой пробы лишено смысла при ЧСС исходного ритма более 90 уд/мин.
Истинно положительная атропиновая проба (отсутствие должного прироста или снижение ЧСС) встречается достаточно редко, тем более что недостаточный прирост ЧСС может отмечаться при выраженном повышении тонуса парасимпатического звена вегетативной нервной системы, когда введенной дозы препарата недостаточно для его устранения. У таких пациентов введение дополнительной дозы атропина (еще 0,02 мг/кг) приводит к парадоксальному, нередко двукратному приросту ЧСС.
Важно подчеркнуть, что отрицательная атропиновая проба не исключает наличия синдрома слабости синусового узла, поскольку введение атропина не устраняет компенсаторную гиперсимпатикотонию. Именно поэтому у большинства больных с синдромом слабости синусового узла наблюдается адекватный, хотя и не столь выраженный как у пациентов с вегетативной дисфункцией, прирост ЧСС после атропинизации. При вегетативной дисфункции синусового узла ЧСС нарастает до более 90 уд/мин. Для создания полной вегетативной блокады синусового узла с последующим определением его истинной частоты последовательно вводят обзидан 0.1 мг/кг в/в струйно в течение 5 минкт или 5 мг внутрь и через 10 минут - атропин. Для расчета внутренней частоты синусового узла используется формула 118,1-(0,57∙ возраст).
Проба с изопротеренолом.
Вводи
тся изопротеренол - 2-3 мкг/кг внутривенно струйно. Порядок проведения и критерии аналогичны пробы с атропином.
Пробы с быстрым внутривенным введением аденозинтрифосфата (АТФ).
Пробы с быстрым внутривенным введением АТФ основаны на способности этого препарата оказывать двухфазное действие: сначала в течение нескольких секунд угнетать автоматизм синусового узла и синоатриальное проведение, а затем вызывать рефлекторную синусовую тахикардию, обусловленную главным образом периферической вазодилатацией.
Пробы с АТФ могут проводиться на фоне исходного ритма и после атропинизации.
В первом случае они позволяют разделять нормальную и измененную функцию синусового узла. В норме в течение 1 мин после последовательного введения 10, 20 и 30 мг АТФ величина максимального интервала РР не превышает соответственно 1400, 1600 и 1800 мс.
Введение АТФ после атропинизации позволяет более четко дифференцировать наличие и отсутствие синдрома слабости синусового узла. Атропинизация, приводя к устранению избыточных парасимпатических влияний у больных с вегетативной дисфункцией, не влияет на компенсаторную гиперсимпатикотонию. Поэтому у больных с вегетативной дисфункцией синусового узла после адекватной атропинизации ЧСС выше, а синусовые паузы, вызываемые введением АТФ, меньше, чем у пациентов с нормальной функцией синусового узла.
В норме и при вегетативной дисфункции величина синусовых пауз после введения 10, 20 мг АТФ на фоне атропинизации не превышает 1000 и 1100 мс соответственно, большая величина синусовых пауз позволяет предположить наличие синдрома слабости синусового узла.
Прирост ЧСС во вторую фазу действия препарата менее чем до 100 уд/мин позволяет предположить наличие хронотропной недостаточности.
Пробы с физической нагрузкой
При выполнении нагрузочных проб при нормальной функции синусового узла должна достигаться субмаксимальная ЧСС, если пробы не были прекращены в связи с развитием ишемии миокарда, подъемом артериального давления, выраженной одышкой или неспособностью больного продолжать нагрузку вследствие физической усталости.
Критериями синдрома слабости синусового узла является недостаточное нарастание ЧСС: на первой ступени менее 90 уд/мин., на 2-й ступени - менее 100, на 3-й и 4-й - менее 110-125 (у женщин пороговые ЧСС несколько выше).
При вегетативной дисфункции нарастание ЧСС нормальное.
Внутрисердечное электрофизиологическое исследование позволяет определить время восстановления СА-узла (истинное и корригированное), которое принято считать показателем его автоматизма. При этом исходят из допущения, что автоматизм синусового узла тем больше, чем меньшее время требуется для восстановления его функции после подавления водителя ритма импульсами частойэлектрокардиостимуляции. В случае если это время превышает значения характерные для здоровых людей, можно говорить о синдроме слабости синусового узла. Однако чувствительность этого теста при синдро ме слабости синусового узла не превышает 70%. Больным с бессимптомной дисфункцией синусового узла выполнение ЭФИ нецелесообразно.
Лабораторная диагностика
Данные анализов крови редко помогают в диагностике ДСУ. В ряде случаев требуется определение ионограммы. Для исключения патологии щитовидной железы необходим скрининг гормонов щитовидной железы.
Дифференциальный диагноз
Для определения тактики лечения необходимо проведение дифференциального диагноза между синдромом слабости синусового узла и вегетативной дисфункцией синусового узла. Основным критерием является результат пробы с атропином или пробы с медикаментозной денервацией сердца. Проба с атропином проводится на фоне снятия ЭКГ или проведения суточного мониторирования ЭКГ. Больному
вводится внутривенно (или подкожно) раствор атропина сульфата в дозе 0,025 мг/кг массы тела больного. Прирост ЧСС после введения атропина и исчезновение клинических симптомов говорит в пользу вегетативной дисфункции синусового узла. Также проводится симпатомиметическая проба с внутривенным введением изопропилнорадреналина гидрохлорида (изопротеренол, изадрин). У здоровых людей вливание за 1 мин. 2-3 мкг препарата вызывает через 2-4 мин. учащение пульса до величин выше 90 в 1 мин., при СССУ такой уровень не достигается. Сублингвальный прием 5 мг изадрина здоровым человеком способствует увеличению частоты сокращений сердца на 10-15 в 1 минуту к 15-30 мин., чего не наблюдается при повреждении СА-узла. Более достоверна проба с медикаментозной денервацией сердца (полной вегетативной блокадой) - в ходе чреспищеводного (или внутрисердечного) электрофизиологического исследования. Исходно больному определяют время восстановления синусового узла (ВВФСУ) и корригированное ВВФСУ. Далее внутривенно вводят последовательно растворы пропранолола в расчете 0,2 мг/кг массы тела больного и атропина сульфата в расчете 0,04 мг/кг массы тела больного, после чего вновь определяют время восстановления синусового узла. Если после медикаментозной денервации сердца ВВФСУ (интервал от последнего электрического стимула до первого собственного зубца Р) более 1500 мс или КВВФСУ (разность между значением ВВФСУ и средней продолжительностью исходного кардиоцикла) более 525 мс, то у больного подтверждается синдром слабости синусового узла. Если указанные величины меньше приведенных значений, то имеет место вегетативная дисфункция синусового узла.
Осложнения
Тромбоэмболические осложнения (инсульты).
Стенокардия.
Застойная сердечная недостаточность.
Аритмии.
Обмороки.
Внезапная сердечная смерть.
Лечение за рубежом
Под аббревиатурой СССУ подразумеваются нарушения, касающиеся сердечного ритма и сопровождаемые брадикардией. Их провоцирует патологическое изменение, возникающее в работе синоатриального узла (nodus sinuatrialis, САУ), называемого еще синусовым. Возникновение подобных проблем с сердцем обусловлено тем, что САУ, являющемуся основным центром автоматизма сердечных сокращений, не под силу осуществлять качественное выполнение своих обязанностей.
Синдром слабости синусового узла (СССУ) – патология нарушенного сердцебиения, которую вызывает остановка в выполнении САУ функций, имеющих отношение к автоматизму, или его слабость. Из-за сбоя в создании и проведении импульса к предсердиям падает частота сокращений сердца.
Данную патологию характеризует брадикардия, сочетаемая с эктопической аритмией. Опасность ее заключается в высокой степени вероятности летального исхода по причине остановки сердца.
Генератору импульсов и водителю ритма сердца, занимающему часть правого предсердия, САУ, полагается обеспечивать выработку от 60 до 80 импульсов в течение одной минуты. Выполнение nodus sinuatrialis этой функции обусловлено ритмогенными пейсмекерными клетками, из которых он состоит. Его функционирование регулируется вегетативной нервной системой.
Развитие заболевания чревато временным или постоянным лишением САУ его функций. Этому недугу подвержены люди преклонных лет независимо от половой принадлежности. Иногда такой диагноз ставится и совсем юным пациентам. Кроме поражения органического характера, которое вызывает появление дисфункции nodus sinuatrialis, различают нарушения, имеющие вегетативное и лекарственное происхождение.
Классификация
Врачи различают такие разновидности СССУ:

Синдром ослабленного САУ встречается в острой или хронической формах. Острую – наблюдают на фоне инфаркта миокарда, хронической – свойственно прогрессировать медленными темпами.
Выделяют также первичную и вторичную разновидности этого сердечного нарушения. Первичной свойственно органическое поражение, затрагивающие синусно-предсердную область, вторичной - поражение, возникающее в связи с вегетативной регуляцией.
Причины дисфункции
Ряд факторов, вызывающих потерю САУ-активности, подразделяют на внешние и внутренние.
Внутренние факторы
Среди факторов внутренней этиологии, провоцирующих слабость синусового узла, можно видеть следующее:

Внешние воздействия
Среди факторов внешней этиологии можно выделить следующее:
- чрезмерность воздействия, оказываемого парасимпатической нервной системой на САУ, вызываемая индивидуальной повышенной чувствительностью в специфических рецепторах, ростом давления внутри черепной коробки, субарахноидальным кровоизлиянием;
- нарушения в электролитном составе крови;
- воздействие высоких доз лекарств, в частности, β-адреноблокаторов, сердечных гликозидов, антиаритмических средств.
Симптомы СССУ
На раннем этапе развития СССУ симптомы могут отсутствовать. Только некоторые больные при редком сердечном ритме ощущают, что мозговой или периферический кровоток функционируют хуже.
Когда недуг прогрессирует, пациенты имеют жалобы на симптоматику, взаимосвязанную с брадикардией. Самыми распространенными жалобами являются:
- головокружения;
- утрата сознания с предобморочным состоянием;
- слышимость сердечных сокращений; болезненность за грудиной;
- одышка.

Если тахикардию сменяет брадикардия и наоборот, то человека тревожат сердцебиение, головокружения с потерей сознания между паузами при внезапном прекращении тахиаритмии.
Вся вышеперечисленная симптоматика не может считаться специфической. Она обладает транзиторным характером.
Признаки СССУ условно делятся на две группы.

Диагностика
Главным показателем, говорящим о наличии СССУ, является присутствие у пациента брадикардии. В 75 случаях из 100, когда наблюдается подобное нарушение в сердечном ритме, диагностируется именно это заболевание.
Диагностика синдрома слабого САУ включает в себя следующее:

Лечение и возможные осложнения
Терапия СССУ определяется тем, насколько остро выражена симптоматика данной сердечной патологии, а также ее этиологией. Бессимптомное течение заболевания, а также наличие минимальных его проявлений требует лечения основной болезни и пребывания такого пациента под наблюдением специалиста.
Терапию при помощи медикаментозных препаратов проводят тогда, когда наблюдаются умеренные бради- и тахиаритмии. Такая методика лечения считается малоэффективной.
Основной терапевтической мерой при СССУ врачи признают постоянную электрокардиостимуляцию. Данная методика назначается в тех случаях, когда присутствует ярко выраженная симптоматика. Среди показаний, говорящих о срочной необходимости имплантировать электрокардиостимулятор, можно выделить:

Среди осложнений и негативных для человека последствий СССУ присутствуют:
- инсульты;
- перекрытие тромбами сосудов;
- появление сердечно-сосудистой недостаточности;
- смертельный исход.
Прогноз и профилактика
СССУ имеет свойство прогрессировать. Отсутствие адекватной терапии ведет к усугублению проявлений болезни. Прогноз будет зависеть от того, как проявляет себя дисфункция САУ. Опасным считается проявление недуга на фоне предсердных тахиаритмий. Неблагоприятен прогноз, если присутствуют синусовые паузы.
 Смертность среди пациентов, страдающих этим сердечным нарушением, составляет от 30 до 50%. Получение эффективной терапии дает возможность больному с этим диагнозом прожить более десятилетия.
Смертность среди пациентов, страдающих этим сердечным нарушением, составляет от 30 до 50%. Получение эффективной терапии дает возможность больному с этим диагнозом прожить более десятилетия.
Лучшее профилактическое мероприятие для данной проблемы – это своевременность в выявлении симптомов болезни и начале терапии. С целью предупреждения фибрилляции предсердий людям с СССУ показана электрокардиостимуляция.
Синдром слабости САУ считается одной из опаснейших сердечных патологий, при которых биение сердца становится реже. Подобные проблемы в работе сердца плохо отражаются на самочувствии человека.
Чем реже ритм, тем выше риск обморока и даже смертельного исхода. Своевременное обращение за медицинской помощью и правильно назначенное лечение помогут если не исцелиться полностью, то поддержать нормальный ритм сердечных сокращений.
Из этой статьи вы узнаете: что такое синдром слабости синусового узла (сокращенно СССУ), и почему он так опасен. Симптомы, какими методами подтвердить диагноз, какие существуют способы лечения, и насколько они эффективны.
Дата публикации статьи: 14.01.2017
Дата обновления статьи: 25.05.2019
При синдроме слабости синусового узла главное сплетение клеток, отвечающих за самостоятельные регулярные сокращения сердца (это и есть синусовый узел) неспособно вырабатывать нормальные возбуждающие импульсы и проводить их по всему миокарду.
В результате сердце сокращается гораздо реже, чем должно (менее 40–50 раз/мин), и могут возникать аритмии за счет появления дополнительных импульсов из менее активных очагов, способных генерировать возбуждение.
Нормальный синусовый ритм
 Промежутки слишком редкого пульса отмечены стрелками
Промежутки слишком редкого пульса отмечены стрелками
Такое изменение сердечной деятельности тем сильнее нарушает состояние больных, чем реже сокращается сердце: от полного отсутствия симптомов и легкой общей слабости до потери сознания и угрозы .
Специализированным лечением синдрома слабости синусового узла (сокращенная аббревиатура СССУ) занимаются врачи кардиологи-аритмологи и кардиохирурги. Успехи современных методов лечения говорят о том, что болезнь может быть либо полностью излечима, если устранить ее причину, либо удается восстановить и поддерживать нормальный сердечный ритм.
Корень проблемы – «ленивое» сердце
Сокращение сердца – спонтанный непроизвольный процесс, который возможен благодаря автоматической деятельности специальных клеток миокарда. Самое большое их скопление в виде очага размером около 1,5×0,4 см называют синусовым узлом. Он расположен в верхней части сердца, в месте соединения верхней и нижней полой вены, впадающих в правое предсердие.
Одни из клеток этого скопления регулярно генерируют электрические разряды (импульсы) с частотой 60–90/мин, а другие проводят их к миокарду предсердий. Сила импульсов из синусового узла настолько большая, что они проходят через весь миокард (сердечную мышцу), вызывая последовательное сокращение каждого отдела. Поэтому его называют главным водителем ритма.
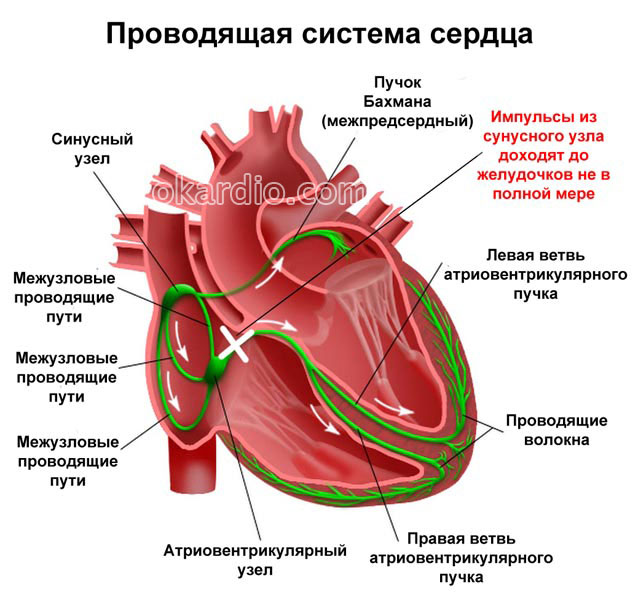
Синдром слабости синусового узла (СССУ) – это патологическое состояние, при котором главный водитель сердечного ритма – синусовый узел – становится слабым. Он не может генерировать возбуждающие импульсы с нормальной частотой и силой. Они либо возникают редко (менее 40–50/мин), либо настолько слабые, что не проводятся на остальные отделы миокарда. В результате:
- сокращения сердца становятся редкими и нерегулярными (менее 40/мин);
- активизируются другие скопления клеток, обладающие автоматизмом, что дает начало различным нарушениям ритма (аритмиям);
- нарушается кровообращение во всем организме, в первую очередь в головном мозге, миокарде и других жизненно важных органах.
При синдроме синусового узла сердце сокращается вяло и лениво, как будто каждое сокращение – последнее.
Разные варианты болезни – разные уровни опасности
На практике важно разделять СССУ на подвиды в зависимости от степени нарушений и тяжести проявлений. Это дает возможность всем специалистам одинаково понимать проблему и правильно подобрать лечение конкретного пациента.
В таблице отражены основные виды заболевания в зависимости от опасности, которой они грозят.
| Рубрика классификации | Менее опасные формы | Более опасные формы |
|---|---|---|
| По течению | Латентная – скрытое бессимптомное течение, доступна диагностике только специальными методами | Острая и манифестная – внезапно возникшие симптомы |
| Хроническая и рецидивирующая (постоянная) | ||
| По характеру нарушений ритма | Брадисистолическая – монотонное замедление ритма (пульс стабильный 45–50/мин) | Брадитахисистолическая – чередование замедленного ритма с учащенным или аритмиями |
| По степени нарушений кровообращения | Компенсированная – слабо выраженные симптомы, легкое нарушение состояния | Декомпенсированная – проявления ярко выражены, общее состояние нарушено |
| По механизму возникновения | Вторичные – вызванные различными сбоями регуляции сердечной деятельности | Первичные – обусловленные патологией со стороны сердца и синусового узла |
Особая разновидность синдрома слабости синусового узла – брадисистолический вариант мерцательной аритмии. Поэтому все больные с мерцательной аритмией, у которых общая частота сердцебиений составляет менее 50–60/мин, должны обследоваться на предмет СССУ.

Причины и факторы риска
Все причины, по которым синусовый узел теряет свою активность можно разделить на две большие группы:
1. Первичные причины
Первичные – непосредственное поражение только синусового узла или сердца в целом (сердечная патология):
- Ишемическая болезнь (перенесенный инфаркт, диффузный кардиосклероз, стенокардия).
- Гипертоническая и гипертрофическая кардиомиопатия.
- Миокардит.
- Врожденные и приобретенные сердечные пороки.
- Травмы и операции на сердце.
- Аутоиммунные и дегенеративные системные заболевания соединительной ткани (васкулит, волчанка, ревматоидный артрит).
- Идиопатическая (беспричинная) слабость синусового узла.
 Одна из возможный причин СССУ – гипертрофическая кардиомиопатия – утолщение стенки левого желудочка
Одна из возможный причин СССУ – гипертрофическая кардиомиопатия – утолщение стенки левого желудочка
2. Вторичные причины
Это внешние воздействия и внутренние изменения в организме, нарушающие нормальную сердечную деятельность:
- Эндокринные нарушения (снижение гормональной активности щитовидной железы (гипотиреоз) и надпочечников (гипокортицизм)).
- Общее истощение и дистрофия.
- Старческие перестройки организма.
- Третичная форма сифилиса.
- Электролитные расстройства (повышенный уровень калия и кальция).
- Передозировка или индивидуальная реакция на препараты, замедляющие ритм (сердечные гликозиды, бета-блокаторы, амиодарон, верапамил, клофелин).
- Нарушения вегетативной регуляции автоматизма синусового узла (рефлекторные вагусные расстройства): состояние глубокого сна, сильные кашель и рвота, опухоли глотки шеи и грудной клетки, раздражающие блуждающий нерв, систематические занятия спортом, тяжелые кардиальные формы возрасте, повышенное внутричерепное давление.
- Интоксикации внешними токсическими соединениями или внутренними токсинами (печеночно-почечная недостаточность, сепсис, раковая интоксикация).
Основная категория людей, у которых возникает синдром слабости синусового узла (группа риска) – больные патологией сердца старшего возраста (после 60–65 лет) – 70–80%. Остальные 20–30% – дети и подростки, а также люди старше 30 лет (чем больше возраст, тем чаще встречается болезнь). Но, в зависимости от причины, патология может возникнуть в любом возрасте, одинаково часто как у женщин, так и у мужчин.
Симптомы не оставят болезнь незамеченной
Общая клиническая картина для всех форм СССУ представлена трема синдромами:
- Кардиальным – сердечные проявления;
- Церебральным – мозговые нарушения;
- Астено-вегетативным – общие симптомы.
Описание основных проявлений этих синдромов приведено в таблице.
| Синдром-проявление | Характерные симптомы болезни |
|---|---|
| Кардиальный | Ощущение замирания и , пульс менее 50/мин |
| Загрудинные боли | |
| Чувство нехватки воздуха и одышка, частое глубокое дыхание | |
| Снижение артериального давления | |
| Церебральный | Головная боль |
| Шум в ушах и головокружение | |
| Обморочные приступы, онемение конечностей | |
| Депрессия, сменяющаяся агрессией | |
| Снижение памяти, интеллекта, мыслительных способностей | |
| Астено-вегетативный | Общая мышечная слабость и снижение работоспособности |
| Бледность кожи | |
| Похолодание, слабость рук и ног | |
| Редкие мочеиспускания и мало мочи |
Возможные варианты проявлений синдрома слабости синусового узла:
- Хроническое течение с постоянным замедлением ритма (50–59/мин) и периодическим ухудшением состояния во время физических нагрузок (при ходьбе, работе) или во сне: человек внезапно ощущает выраженную слабость, одышку, головокружение, еще больше замедляется пульс (40–50/мин) и сердцебиение, могут появиться перебои (мерцательная аритмия, пароксизмальная тахикардия, ).
- На фоне нормального ритма (60–90 ударов/мин) возникают внезапные приступы потери сознания, сильной брадикардии (пульс в пределах 30–40/мин), снижения давления. Этот вариант болезни называют синдромом Морганьи-Адамса-Стокса.
- Внезапные в покое и при нагрузках без предшествующего замедления ритма – загрудинная боль, сильная одышка, хрипы в легких, брадикардия (пульс 40–55), возможна аритмия.
- Скрытое бессимптомное течение – симптомы отсутствуют, брадикардия определяется лишь периодически в основном во время сна.
 Симптомы синдрома слабости синусового узла
Симптомы синдрома слабости синусового узла
СССУ с выраженным замедлением ритма (менее 35/мин) и аритмиями грозит остановкой сердца, острым инфарктом, инсультом и отеком легких.
Диагностика: обнаружить и детализировать проблему
Главное проявление, на основании которого диагностируется синдром слабости синусового узла – выраженная брадикардия (замедление сердцебиений менее 40–50 уд/мин). У 75% людей с такими нарушениями ритма устанавливается диагноз СССУ. Для точной диагностики болезни проводятся:

- проба с нагрузкой (велоэргометрия – езда на велотренажере или приседания);
- проба с Атропином (введение препарата, который ускоряет сердцебиения).
Синдром слабости синусового узла считается подтвержденным, если после проб сердце не ответит ускорением сокращений более 90/мин.
- Чрезпищеводная электростимуляция сердца – целенаправленное раздражение миокарда слабыми электрическими токами через пищевод. При этом в норме должна возникнуть тахикардия около 110 уд/мин. Если этого не происходит или после восстановления нормального ритма пауза между сокращениями на ЭКГ превышает 1,5 секунды, диагноз СССУ считается подтвержденным.
- Дополнительные исследования для уточнения возможной кардиологической патологии: ЭХО-кардиография (УЗИ), томография сердца, анализы крови на уровень кальция и калия.
Нужное лечение
Лечение синдрома слабости синусового узла представлено двумя направлениями:
- Устранение причины – заболевания, которое осложнилось СССУ.
- Восстановление нормального ритма – поддержка синусового узла или его искусственное замещение.
Обе цели лечения достижимы, что позволяет полностью вылечиться или восстановить нормальную сердечную деятельность, устранив возможные угрозы. Решением этих вопросов занимаются врачи кардиологи-аритмологи и кардиохирурги.
Если причина СССУ установлена, больным проводится необходимый комплекс лечебных мероприятий в зависимости от первичного заболевания (медикаменты, диета, щадящий режим, оперативное лечение).
Возможности медикаментозного восстановления ритма
Возможности медикаментозной терапии синдрома слабости синусового узла небольшие. Используемые препараты оказывают слабый эффект и только при легких формах патологии. Это могут быть:
- Эуфиллин в инъекционном виде (уколы);
- Теофиллин (таблетки короткого действия);
- Теотард (таблетки продолжительного действия);
- Атропин (уколы, которые вводятся только с целью оказания скорой помощи).

При СССУ, сопровождающемся мерцательной аритмией, или другими нарушениями ритма (Амиодарон, Бисопролол) применяются с осторожностью, так как они еще больше замедлят сердцебиения. У больных, у которых болезнь может быть связана с передозировкой этих средств, они вовсе отменяются.
Электрокардиостимуляция
Главный метод лечения СССУ – искусственная электрокардиостимуляция. Для этого больному имплантируется (внедряется) под кожу специальный прибор – . Старые образцы постоянно издают электрические импульсы, замещающие недостаточность синусового узла. Современные аппараты работают в автономном режиме, контролируя частоту сердцебиений. Если она нормальная, кардиостимулятор поддерживает режим ожидания. Как только ритм замедляется ниже долженствующих цифр, он начинает генерировать регулярные импульсы, замещая функцию водителя ритма до тех пор, пока он не восстановит функциональную активность.

Основные показания для кардиостимулятора:
- Потеря сознания на фоне брадикардии (синдром Морганьи-Адамса-Стокса).
- Частые или тяжелые расстройства мозгового и коронарного кровообращения (выраженные головокружения, боли в сердце, одышка в покое).
- Сочетание СССУ с выраженным повышением или понижением давления и любыми аритмиями.
- Снижение сердцебиений меньше 40/мин.
Прогноз: как сложится жизнь у больного
Главная закономерность, которая распространяется на всех больных СССУ, – отказ от лечения заканчивается быстрым прогрессированием болезни и тяжелыми последствиями, особенно если причина связана с патологией сердца.
Если лечение проводится в нужном объеме, улучшение состояния или выздоровление без имплантации кардиостимулятора возможно только при изолированной брадикардии, не сопровождающейся аритмиями и расстройствами кровообращения (у 50–60% больных). Во всех остальных случаях избежать кардиостимуляции не удастся никому.
Более 90% больных, которым был имплантирован стимулятор, отмечают нормализацию состояния и живут в привычном режиме. Продолжительность их жизни предугадать нельзя: от нескольких недель до десятков лет, что зависит от общего состояния и имеющихся заболеваний. Общая ежегодная летальность при синдроме синусового узла – 5% и в основном связана с внезапной остановкой сердца.
Синдром слабости синусового узла (СССУ) объединяет группу патологических состояний, в основе которых лежат нарушения процесса формирования сердечного ритма и утрата синусовым узлом способности адекватно и регулярно выполнять функции главного центра автоматизма. Диагностика его затруднена, он может протекать под различными клиническими масками и существенно снижает качество жизни больных. При этом заболевании источник сердечного ритма начинает работать реже, чем в норме, что приводит к недостаточному кровоснабжению организма.
Распространенность данной патологии среди населения составляет 0,03-0,05 %. Частота встречаемости увеличивается с возрастом – чаще выявляется у пожилых. Считается, что более предрасположены к возникновению этого синдрома лица женского пола.
Причины
Название синдрома говорит само за себя: основу его составляет слабость одного из главных элементов проводящей системы сердца - синусового узла.В основе синдрома лежит дисфункция синусового узла, связанная с изменениями органического характера, регуляторными расстройствами или токсическим воздействием. Среди ученых существует мнение, что для СССУ характерны именно необратимые изменения в его структуре, а в других случаях целесообразнее применять термин «дисфункция». Причины органического поражения этого анатомического образования многообразны:
- врожденная предрасположенность (гипоплазия синусового узла);
- дегенеративные процессы с вовлечением клеток-водителей ритма и волокон проводящей системы, на месте которых разрастается соединительная ткань;
- инфильтрация (опухоли сердца, );
- воспалительные изменения ( , );
- ишемия и некроз (острый , другие формы );
- постинфарктный ;
- повреждение проводящей системы при оперативных вмешательствах;
- эндокринные болезни ( , надпочечников) и др.
В некоторых случаях нарушение функционирования синусового узла не связано с органическими изменениями, оно может быть вызвано:
- приемом лекарств, снижающих его автоматизм (β-адреноблокаторов, антагонистов кальция, сердечных гликозидов);
- отравлением грибами или фосфорорганическими соединениями;
- электролитными нарушениями (избытком калия или в организме);
- вегетативными влияниями (гиперактивация блуждающего нерва).
Существуют семейные формы СССУ, которые обусловлены расстройствами нейрогуморальной регуляции, возникающими на генетической основе и имеющими вид гиперчувствительности М-холинорецепторов к ацетилхолину и ослабления симпатической стимуляции.
Указанные патологические изменения способствуют снижению автоматизма синусового узла с нарушением проведения импульса от него к предсердию и развитием синусовой брадикардии. Это вызывает расстройства кровообращения, затрудняет перфузию внутренних органов, прежде всего мозговых структур, а также может активировать гетеротопные очаги автоматизма компенсаторного характера. С последним связано возникновение замещающих ритмов вплоть до «активных» аритмий типа фибрилляции предсердий.
Следует отметить, что причину данной патологии удается выявить не всегда. У таких больных имеет место идиопатическая форма синдрома.
Классификация
С учетом изменений на электрокардиограмме в состав синдрома входят:
- синусовая брадикардия постоянного характера с частотой сердечных сокращений менее 50 ударов в минуту;
- остановка сердечного ритма, имеющего синусовое происхождение, с паузами более 2-2,5 секунд и его замена эктопическими ритмами, например, из атриовентрикулярного соединения;
- синоатриальная блокада;
- синдром бради-тахикардии;
- медленное и нестойкое восстановление работы синусового узла после кардиоверсии;
- брадисистолическая форма ;
- миграция водителя ритма по предсердиям.
СССУ может иметь различное течение и выраженность клинических проявлений. В связи с этим можно выделить следующие его варианты:
- остро возникший;
- хронический;
- склонный к рецидивированию.
С учетом клинической картины его можно разделить на 3 основных типа;
- латентный (патологию синусового узла можно обнаружить только с помощью дополнительных функциональных методов исследования; на не выявляется);
- компенсированный (патологические симптомы отсутствуют, но имеются изменения на ЭКГ);
- декомпенсированный (у больного выявляются характерные ЭКГ-проявления синдрома и соответствующие симптомы).
Симптомы
Синдром слабости синусового узла может иметь как бессимптомное течение, так и яркую клиническую картину. Появление патологических симптомов при данной патологии обусловлено редкой частотой сокращений сердца, различными аритмиями и связано с уменьшением сердечного выброса. Клинические проявления при этом варьируют от повышенной утомляемости до стенокардии, сердечной недостаточности и нарушения сознания.
На начальных стадиях даже при выраженных ЭКГ-признаках синдрома субъективные ощущения нередко отсутствуют. У некоторых больных появляются жалобы общего характера:
- слабость;
- плохая переносимость физической нагрузки;
- низкая работоспособность.
Характерным проявлением синдрома является брадикардия. При длительном существовании она сопровождается неврологическими расстройствами:
- повышенной возбудимостью;
- раздражительностью;
- нарушением сна;
- забывчивостью;
- головокружением и др.
У лиц пожилого возраста на этом фоне может отмечаться снижение памяти и интеллекта.
При сочетании с тахиаритмиями периодически могут появляться:
- приливы жара и покраснение лица;
- ощущение ;
- давящая боль за грудиной.
Если синдром протекает с паузами в сердечных сокращениях небольшой продолжительности, то у больного возникают пресинкопальные состояния. При внезапном снижении частоты сердечных сокращений менее 20 в минуту и асистолии более 5 секунд развиваются обморочные состояния – так называемые приступы Морганьи-Адамса-Стокса. Нередко их возникновению предшествует ощущение редкого пульса. Характерной особенностью этого состояния является отсутствие ауры и судорог. Обычно сознание у таких пациентов восстанавливается самостоятельно, но в ряде случаев им требуется оказание неотложной помощи.
При вегетативной дисфункции синусового узла клиническая картина отличается многообразием симптомов и сочетается с другими вегетативными проявлениями (астенией, тревогой, кардиалгиями и др.).
Диагностика
 Обнаружить синдром слабости синусового узла поможет электрокардиография (ЭКГ).
Обнаружить синдром слабости синусового узла поможет электрокардиография (ЭКГ). Заподозрить наличие у больного синдрома слабости синусового узла врач может, анализируя:
- его жалобы и данные объективного обследования (выявляется урежение сердечного ритма, различные аритмии, признаки ваготонии);
- историю заболевания (отягощенный семейный анамнез, операции на сердце, перенесенный инфаркт миокарда или указания на другую возможную причину данной патологии).
Однако подтвердить его возможно только по результатам дополнительных методов обследования:
- стандартной электрокардиографии;
- холтеровского мониторинга (позволяет непрерывно записывать электрическую деятельность сердца в течение 24-48 часов);
- диагностических проб (медикаментозный тест с атропином и проба с физической нагрузкой, которые обнаруживают недостаточное возрастание частоты сокращений сердца в ответ на нагрузку или введение лекарственного препарата);
- (выявляет структурные дефекты сердца и нарушения в его работе);
- электрофизиологического исследования (используется для уточнения диагноза в сомнительных случаях, определяет время восстановления синусового узла после частой стимуляции предсердий).
Выявить вегетативную дисфункцию позволяет исследование вариабельности сердечного ритма, реакции на гипервентиляцию и изменения положения тела в пространстве. Обычно она выявляется у молодых людей или подростков на фоне общей невротизации. Также выраженная брадикардия может быть выявлена у спортсменов. В этом случае она не является признаком СССУ. У них сохраняется адекватный прирост ЧСС на нагрузку.
Признаки на ЭКГ
Наиболее важным критерием постановки диагноза при СССУ являются изменения на электрокардиограмме. К ним относят:
- брадикардию (ЧСС менее 50 в минуту);
- синоатриальную блокаду (нарушение проводимости, при котором импульсы из синусового узла не способны с адекватной скоростью преодолеть синоатриальное соединение и выходят из него медленнее, чем обычно; при I степени блокады каждый импульс достигает цели, но происходит это медленнее, на обычной ЭКГ не выявляется; при II степени – один или несколько импульсов блокируются, на ЭКГ наблюдается прогрессирующее уменьшение интервалов Р-Р, за которым следует достаточно продолжительная пауза; при III степени – синусовые импульсы блокируются, не достигая предсердий, отмечается выпадение P, QRS, T, во время которого регистрируется изолиния или замещающие ритмы);
- остановку синусового узла (регистрируется длинная изолиния без зубцов Р, при этом пауза не является кратной интервалу Р-Р);
- чередование брадикардии и тахисистолии (обычно обусловленной фибрилляцией или трепетанием предсердий, реже – синусовой тахикардией);
- периодическую смену брадикардии проявлениями синоатриальной блокады;
- брадисистолическую форму фибрилляции предсердий (отсутствие зубцов Р, разные интервалы R-R, низкая ЧСС);
- длительные периоды замещающих ритмов.
Также на ЭКГ могут регистрироваться длительные паузы после прекращения предсердных тахиаритмий и при массаже каротидного синуса.
Принципы лечения
Тактика ведения больных с СССУ узла зависит от формы, причин его возникновения и выраженности клинических проявлений. Бессимптомные формы данного синдрома, как правило, не требуют назначения какой-либо терапии. Лечение симптомных вариантов СССУ направлено на облегчение состояния больных.
Медикаментозное лечение предполагает воздействие на основное заболевание, если это возможно. Например, при гипотиреозе таким больным назначают заместительную терапию L-тироксином, а при миокардитах – противовоспалительную терапию. При лекарственно индуцированном синдроме достаточно отменить виновные препараты.
Однако в большинстве случаев при органическом поражении синусового узла медикаментозная терапия не эффективна. При наличии показаний (выраженная брадикардия, синдром бради-тахикардии, симптомные формы данной патологии) таким больным устанавливается искусственный водитель ритма.
В случае асистолии и приступов Морганьи-Адамса-Стокса необходимо проведение реанимационных мероприятий с установкой временного электрокардиостимулятора.




