طب الجلد. تاريخ الحالة التهاب الجلد التحسسي dermatovenereology المسببات ، المرضية ، الصورة السريرية ، العلاج
ردود الفعل الالتهابية للجلد استجابة للمنبهات البيئية. هناك التهاب الجلد التماسي والتسمم. يحدث التهاب الجلد التماسي تحت تأثير التأثير المباشر للعوامل الخارجية على الجلد ، مع تسمم الجلد ، يخترق هذا الأخير في البداية البيئة الداخلية للجسم.
المسببات / التسبب
المهيجات التي تسبب التهاب الجلد ذات طبيعة فيزيائية أو كيميائية أو بيولوجية. تسبب ما يسمى بالمهيجات الملزمة التهاب الجلد البسيط (الاصطناعي ، الاصطناعي) في كل شخص. وتشمل هذه التأثيرات الاحتكاك والضغط والإشعاع ودرجة الحرارة (انظر الحروق وقضمة الصقيع) والأحماض والقلويات وبعض النباتات (نبات القراص ، شجرة الرماد ، الحوذان الكاوية ، النشوة ، إلخ). تسبب المهيجات الاختيارية التهاب الجلد فقط في الأشخاص الذين لديهم حساسية تجاهها: يحدث التهاب الجلد التحسسي (التحسس). عدد المحفزات الاختيارية (المحفزات) هائل ومتزايد باستمرار. من هذه أملاح الكروم والنيكل والكوبالت والفورمالين وزيت التربنتين والبوليمرات والأدوية ومساحيق الغسيل ومستحضرات التجميل والعطور والمبيدات الحشرية وبعض النباتات (زهرة الربيع والصبار والتبغ وقطرة الثلج وإبرة الراعي والثوم وما إلى ذلك).
يتم تقليل التسبب في التهاب الجلد البسيط لتلحق الضرر المباشر بأنسجة الجلد. لذلك ، فإن المظاهر السريرية لالتهاب الجلد البسيط ومسارها تتحدد بالقوة (التركيز) ، ومدة التعرض وطبيعة المادة المهيجة ، وتحدث الآفة الجلدية مباشرة أو بعد وقت قصير من التلامس الأول مع المهيج ، ومنطقة الآفة تتوافق بدقة مع منطقة هذا الاتصال.
تشخبص
يعتمد تشخيص التهاب الجلد البسيط على علاقة واضحة مع التعرض للمهيج ، وسرعة الظهور بعد التلامس معه ، والحدود الحادة للآفة ، والارتداد السريع بعد إزالة المادة المهيجة.
أعراض
التهاب الجلد البسيط حاد أو مزمن. هناك ثلاث مراحل من التهاب الجلد الحاد: حمامي (احتقان وتورم متفاوت الشدة) ، حويصلي أو فقاعي (على خلفية حمامية متوذمة ، تتشكل حويصلات وبثور ، تجف إلى قشور أو تفتح مع تآكل باكي) ، نخرية (نسيج) الانهيار مع تكوين القرحة والتندب اللاحق). يصاحب التهاب الجلد الحاد حكة أو حرقة أو ألم ، حسب درجة الضرر. التهاب الجلد المزمن الناجم عن التعرض المطول للمهيجات الضعيفة يتميز باحتقان الدم الاحتقاني ، والتسلل ، والتشنج ، والشقوق ، وزيادة التقرن ، وضمور الجلد في بعض الأحيان ، وتتميز الصورة السريرية لالتهاب الجلد التحسسي بالحمامى الساطعة مع الوذمة الواضحة. على هذه الخلفية ، قد تظهر العديد من البثور والبثور ، مما يؤدي إلى تآكل باكي عند فتحه. عندما ينحسر الالتهاب ، تتشكل القشور والمقاييس ، وبعد ذلك تبقى البقع الوردية المزرقة لبعض الوقت. تستخدم اختبارات الحساسية لتأكيد التشخيص ، ويستمر التهاب الجلد الإشعاعي بنفس الطريقة بغض النظر عن نوع الإشعاع المؤين. قد يكون التهاب الجلد الإشعاعي الحاد الناجم عن تشعيع واحد ، في كثير من الأحيان مع العلاج الإشعاعي (التهاب الجلد الإشعاعي) ، حماميًا أو حويصليًا فقاعيًا أو نخرًا ، اعتمادًا على جرعة الإشعاع.
علاج او معاملة
تخلص من المهيج. في المرحلة الحمامية - مساحيق غير مبالية ومعلقات اهتزاز الماء. يجب فتح الفقاعات ، خاصةً مع النتوءات ، ومعالجتها بدهانات الأنيلين. في المرحلة الحويصلية - المستحضرات الباردة (انظر الأكزيما). في جميع الأشكال والمراحل ، باستثناء القرحة ، يشار إلى مراهم الكورتيكوستيرويد ، مع مضاعفات المكورات القيحية ، مع مكونات مطهرة. في حالة الحروق الكيميائية ، تتكون الإسعافات الأولية من شطف فوري ووفير وطويل الأمد بالماء. يتم علاج الآفات التقرحية النخرية في المستشفى.
تنبؤ بالمناخ
عادة ما يكون التشخيص مواتياً ، باستثناء التهاب الجلد الناخر من المواد الكيميائية وخاصة الإشعاع.
التهاب الجلد - تفاعلات التهابية للجلد استجابة للمنبهات البيئية.
الصورة السريرية لالتهاب الجلد
أكثر هذه الأمراض شيوعًا هي:التهاب الجلد التماسي والسموم
على سبيل المثال ، إذا حدث تفاعل التهاب في الجلد عند استخدام كريم مع بعض المواد الطبية ، فهذا هو التهاب الجلد التماسي ، وإذا أعطيت نفس المادة على شكل أقراص وظهر عليها طفح جلدي ، فهذا تسمم.التهاب الجلد التماسي البسيط
يسبب عمل مهيج قوي (على سبيل المثال ، مع حرق أو تناول حمض أو قلوي) التهابًا بسيطًا - التهاب الجلد التماسي البسيط. يحدث التهاب الجلد التماسي البسيط بسبب المهيجات: الاحتكاك ، الضغط ، تأثيرات الإشعاع ودرجة الحرارة ، الأحماض والقلويات ، مواد بعض النباتات (نبات القراص ، عشبة الهوجويد).
في التهاب الجلد التماسي البسيط ، يحدث تلف مباشر في أنسجة الجلد. يتم تحديد مظاهر التهاب الجلد البسيط ومسارها من خلال قوة ومدة التعرض (على سبيل المثال ، درجة الحروق). تظهر أعراض التهاب الجلد التماسي البسيط فورًا أو بعد وقت قصير من أول اتصال مع المهيج ، وتتوافق منطقة الآفة مع منطقة التلامس. في بعض الأحيان يكون من الممكن حدوث مسار مزمن من التهاب الجلد ، مع عمل مهيج لفترات طويلة.
التهاب الجلد التحسسي والأكزيما
ينتج التهاب الجلد التحسسي عن رد فعل تحسسي لما يسمى بمسببات الحساسية. يحدث التهاب الجلد التحسسي ، مثل أشكال الحساسية الأخرى ، لدى الأفراد المعرضين له بشكل أو بآخر.
التهاب الجلد التماسي التحسسي ، على عكس التهاب الجلد التماسي البسيط ، لا يتطور مباشرة بعد التلامس مع مادة مهيجة ، وليس عند أول اتصال. من أجل تكوين رد فعل تحسسي (التحسس) ، يستغرق الأمر عدة أسابيع من أول اتصال. ثم ، مع الاتصال المتكرر ، يتطور التهاب الجلد. قد تتجاوز منطقة التغيرات على الجلد التلامس.
بالنسبة للمظاهر الحادة لالتهاب الجلد التماسي التحسسي ، فإن الاحمرار الساطع للجلد مع الحمامي مع الوذمة الشديدة هو سمة مميزة أيضًا. علاوة على ذلك ، قد تظهر الفقاعات وحتى الفقاعات ، وتنفتح وتترك تآكلًا باكيًا (ترطيبًا). الالتهاب المتحلل يترك القشور والقشور. غالبًا ما يشار إلى هذا المركب باسم الأكزيما.
التهاب الجلد الدهني وحول الفم
التهاب الجلد الدهني هو مرض التهابي مزمن يصيب مناطق الرأس والجذع التي تتكون فيها الغدد الدهنية. غالبًا ما تكون هذه هي حدود فروة الرأس والجبهة والخدين والطيات الأنفية الشفوية. غالبًا ما تُعتبر قشرة الرأس شكلًا خفيفًا أو مبدئيًا من التهاب الجلد الدهني.
غالبًا ما يُنظر إلى سبب قشرة الرأس والتهاب الجلد الدهني على أنه مجموعة من العوامل التي تؤدي إلى تكاثر فطريات الخميرة من جنس الملاسيزية على الجلد الدهني. تفرز هذه الفطريات من جلد معظم الناس. عادة ، هؤلاء هم سكان الجلد غير المؤذيين - التعايش. لذلك ، لا يمكن اعتبار المرض معديًا تمامًا ، لأننا جميعًا تقريبًا نحمل هذه الفطريات على أنفسنا.
في ظل ظروف معينة ، يفقد الجسم قدرته على التحكم في نمو الملاسيزية. يؤدي تكاثر ونشاط الفطريات إلى زيادة تقشر الجلد.
مرض في الجلد
مرض معقد للغاية ، آفة جلدية التهابية مزمنة ومحددة وراثياً وذات طبيعة حساسية. يمكن أن يكون ناتجًا عن عدة عوامل وحتى كثيرة - مسببات الحساسية ، وليس التلامس فقط ، ولكن أيضًا عن طريق الاستنشاق (حبوب اللقاح والغبار) أو مع الطعام (حساسية الطعام). وبالتالي ، فإن التهاب الجلد التأتبي ليس ملامسًا صارمًا بحكم التعريف.
يتطور التهاب الجلد التأتبي عادةً في مرحلة الطفولة المبكرة ويزول سريعًا ، ولكنه قد يستمر مدى الحياة. مرادفات التهاب الجلد التأتبي عند البالغين هي التهاب الجلد العصبي والأكزيما ، وفي الأطفال - أهبة.
يمكن أيضًا أن يكون سبب رد الفعل التحسسي الجلدي ناتجًا عن عوامل داخلية:
- اضطرابات في عمل الجهاز الهضمي (دسباقتريوز ، إمساك ، عسر هضم ، إلخ) ؛
- أمراض الكبد (التهاب الكبد ، التهاب المرارة ، إلخ) ؛
- الأمراض المعدية المزمنة.
- الاضطرابات الهرمونية.
- أمراض جلدية مختلفة.
- تناول عدد من الأدوية.
التهاب الجلد والعلاج
يتم وصف علاج التهاب الجلد من قبل طبيب الأمراض الجلدية وينحصر في المقام الأول في تحديد مسببات الحساسية ، ومسح تفصيلي للمريض حول ميزات عمله ، وتحليل شامل لتاريخ المرض وتحديد العوامل المسببة المحتملة. في علاج التهاب الجلد ، يتم استخدام الأدوية المحلية والعامة.التهاب الجلد والوقاية
- الامتثال لقواعد السلامة في العمل والمنزل ؛- إعادة التأهيل في الوقت المناسب للعدوى البؤرية وفطار القدمين ؛
- استخدام المضادات الحيوية وأدوية الحساسية الأخرى بدقة حسب المؤشرات مع مراعاة تحملها في الماضي.
التهاب الجلد التأتبي هو مرض جلدي تحسسي يتسم بحالة وراثية ، ومسار طويل ويصعب علاجه ، وعدد من الأعراض النمطية ، وأكثرها شيوعًا هي الحكة.
يُعد التهاب الجلد التأتبي حاليًا أكثر أمراض الجلد التحسسية شيوعًا وشدة ، حيث يصيب أكثر من 12٪ من السكان.
كقاعدة عامة ، يبدأ التهاب الجلد التأتبي في مرحلة الطفولة (6-12 شهرًا) ، وفي بعض الحالات قد تظهر الأعراض الأولى للمرض لاحقًا ، من عام إلى 5 سنوات ، وأحيانًا يظهر المرض بالفعل في مرحلة البلوغ.
يمكن إخفاء التهاب الجلد التأتبي تحت تشخيص التهاب الجلد العصبي ، والأكزيما ، والتهاب الجلد التحسسي.
أسباب التهاب الجلد التأتبي
تم وصف أعراض التهاب الجلد التأتبي لأول مرة في عام 1844 ، ولكن لا يوجد إجماع على أسباب حدوثه. يُعتقد أن هذا مرض تحسسي ، غير معدي ، مزمن ، ينشأ كرد فعل للجهاز المناعي على البيئة الخارجية. تعتبر الوراثة من أهم العوامل في حدوث المرض.
في قلب آليات تطور التهاب الجلد التأتبي هو نوع فرط الحساسية الفوري (استجابة مناعية تعتمد على IgE) ، والتي تظهر على أنها استجابة مناعية فورية ، في غضون دقائق ، ونادراً ما تكون ساعات ، استجابة مناعية لمسببات الحساسية التي دخلت الجسم .
الاستعداد التحسسي يتحول إلى أكزيما تأبتية تحت تأثير العوامل التالية:
مسببات الحساسية التي تثير تطور التهاب الجلد التأتبي:
- مسببات الحساسية الغذائية - الموجودة في الطعام ؛
- مسببات الحساسية المنزلية - الموجودة في غبار المنزل ، غبار الكتب ، الوسائد (الريش ، العث) ؛
- مسببات حساسية البشرة - توجد في شعر الحيوانات الأليفة ، وريش الطيور ، وأغذية الحيوانات الأليفة ؛
- allogenes الموجودة في حبوب اللقاح النباتية.
أعراض التهاب الجلد التأتبي
- يحدث المرض في سن مبكرة (حوالي نصف الحالات من الأطفال) ؛
- أقرب الأقارب لديهم أعراض الحساسية.
- جلد جاف؛
- طفح جلدي. يمكن أن يكون لها طابع محلي ، خاصة في ثنايا الجلد ، وانسكابها ؛
- حكة في الجلد.
لتشخيص التهاب الجلد التأتبي ، 4 من الأعراض الخمسة المذكورة أعلاه كافية.
هناك المتغيرات التالية للمسار السريري لالتهاب الجلد التأتبي:
- شكل الرضع. يحدث في فترة تصل إلى عامين ، على شكل حويصلات (حويصلات) على الجلد ، وتندمج في مناطق تبكي ، وتشكل قشورًا لاحقًا. تتركز بؤر الالتهاب بشكل رئيسي على الوجه والأطراف والرقبة والمعصمين وطيات الجلد.
- شكل الأطفال. في الأطفال الذين تزيد أعمارهم عن عامين ، يتجلى التهاب الجلد التأتبي في الأعراض التالية: تقشير ، جفاف الجلد ، ظهور تشققات عليه ، تحزز ، مناطق الجلد الملتهبة موضعية بشكل واضح ، عادة في منطقة مفاصل الركبة والكوع ، في طيات الجلد ، على الرقبة. بعد أن تلتئم بؤر الالتهاب ، يستمر فرط التصبغ في مكانها.
- شكل المراهقين والبالغين. في هذه المرحلة ، في حالة عدم وجود علاج فعال ، يمكن أن ينتشر الالتهاب في جميع أنحاء الجسم تقريبًا ويصبح مزمنًا. يتأثر جلد الوجه والرقبة والظهر والصدر. الجلد جاف ، متقشر ، متشقق ، مع آثار خدش. قد يكون هناك أيضًا تساقط للشعر في الجزء الخلفي من الرأس وظهور تجعد في الجفن السفلي ("متلازمة مورغان"). خلال فترة الهدوء ، يمكن أن يظهر التهاب الجلد التأتبي على شكل بقع متقشرة من الجلد الوردي ، وكذلك تشققات في الأذنين.
يمكن أن يكون التهاب الجلد التأتبي شديدًا أو متوسطًا أو خفيفًا. في 70٪ من المرضى الذين يعانون من علاج معقد ، تختفي أعراض المرض بحلول سن 17. في حالات أخرى ، من الممكن حدوث الانتكاسات في المستقبل. ينتقل المرض إلى الشكل المزمن في حالات البداية المبكرة ، والمسار الشديد ، وغالبًا ما يكون مصحوبًا بالعدوى. يجب ألا تعالج التهاب الجلد التأتبي بمفردك ، خاصةً إذا ظهر التورم والتورم في المناطق الملتهبة ، وارتفعت درجة حرارة الجسم - من الأفضل طلب المساعدة من الطبيب!
في فترة الربيع والصيف ، يتفاقم المرض في معظم الحالات. يمكن أن تؤدي المواد المثيرة للحساسية الموجودة في حبوب اللقاح للنباتات المزهرة إلى "مسيرة تأتبية" يمكن أن تؤدي إلى التهاب الأنف التحسسي أو الربو. في مثل هذه الحالات ، من الأفضل أن يحصل المريض على مساعدة مؤهلة في المستشفى.
تشخيص التهاب الجلد التأتبي
يقع التهاب الجلد التأتبي عند تقاطع تخصصين طبيين - طبيب الأمراض الجلدية وأخصائي أمراض الحساسية وأخصائي المناعة ، ويمكن لطبيب الأطفال علاج بعض الأشكال غير المعقدة من التهاب الجلد التأتبي ، على الرغم من أن العلاج الأكثر فعالية هو من قبل طبيب - متخصص ضيق.
في حالة تشخيص التهاب الجلد التأتبي لأول مرة ، يجب أن يخضع المريض لفحص شامل لتحديد العوامل المسببة للمرض.
يشمل المسح:
- تشخيص الجهاز الهضمي.
- تحليل البراز ل dysbacteriosis.
- كوبروغرام.
- الموجات فوق الصوتية لأعضاء البطن.
- تحليل البراز لبيض الدودة ؛
- فحص الدم للأجسام المضادة.
- التشاور مع طبيب الغدد الصماء.
- استشارة طبيب أعصاب وجراح عظام (إذا كانت بؤر الالتهاب موجودة في أماكن معينة من أجل استبعاد أمراض العمود الفقري المحتملة) ؛
- اختبارات الحساسية
- فحص الدم للجلوبيولينات المناعية الخاصة بـ LgE ؛
- محاصيل البكتيريا والفطريات (في حالة التصريف القيحي من المناطق المصابة من الجلد) ؛
- اختبار حساسية المضادات الحيوية
- مناعي (إذا تفاقم التهاب الجلد التأتبي في نفس الوقت مع نزلات البرد والفيروسات) ؛
تكمن الصعوبة الرئيسية في التخطيط للعلاج الناجح لالتهاب الجلد التأتبي في تحديد العامل الذي هو السبب الرئيسي للمرض. قد لا تكمن الأسباب التي تطلق آلية المرض وتعقد مساره في المجال المناعي فحسب ، بل قد تكمن أيضًا في مستوى الجهاز العصبي والغدد الصماء. لسوء الحظ ، بدون تحديد السبب الحقيقي لالتهاب الجلد التأتبي ، يكاد يكون من المستحيل تحقيق مغفرة مستقرة.
علاج التهاب الجلد التأتبي
- نظام غذائي يهدف إلى إزالة مسببات الحساسية من جسم المريض ؛
- مضادات الهيستامين.
- منتجات إزالة السموم (التطهير) ؛
- يعني أنه يقلل من حساسية الجسم لمسببات الحساسية (التحسس) ؛
- العوامل المضادة للالتهابات (الكورتيكوستيرويدات) ؛
- المطهرات.
- المهدئات (المهدئات) ؛
- الإنزيمات التي تدعم وظيفة البنكرياس.
- عوامل مضادة للجراثيم
- البريبايوتكس.
- العوامل المضادة للفيروسات (في حالة العدوى الفيروسية المصاحبة).
يختلف علاج التهاب الجلد التأتبي في المرحلة الحادة إلى حد ما ، فهو يشمل علاجًا دوائيًا معقدًا:
- الكورتيزون الموضعي - يخفف أعراض التفاقم. لديهم عدد من موانع الاستعمال ، يجب أن يؤخذ فقط تحت إشراف طبي ؛
- الأدوية التي تحتوي على الكورتيكوستيرويدات السكرية والمضادات الحيوية والمكون المضاد للفطريات فعالة ضد العدوى المصاحبة ؛
- مستحضرات تحتوي على الزنك
- مضادات الهيستامين من الجيل الثاني والثالث ؛
- مواد ماصة.
أثناء فترة الهدوء ، يحتاج التهاب الجلد التأتبي ، مثل أي مرض مزمن ، إلى علاج داعم:
- استخدام مستحضرات التجميل الطبية.
- علاج الأمراض المصاحبة للجهاز الهضمي والجهاز العصبي والغدد الصماء ، إلخ.
العلاجات الشعبية لعلاج التهاب الجلد التأتبي
تُلاحظ الديناميكيات الإيجابية في علاج التهاب الجلد التأتبي عند استخدامه في الطب التقليدي. مع أشكال غير معقدة من المرض ، يمكنك استخدام مستحضرات مهدئة ، والاستحمام مع مغلي من النباتات الطبية ، وعمل المستحضرات والكمادات.
ومع ذلك ، يجب ألا يغيب عن البال أن الأعشاب الطبية يمكن أن تثير رد فعل تحسسي.
علاج التهاب الجلد التأتبي أثناء الحمل
عادةً ما يظهر التهاب الجلد التأتبي لأول مرة في مرحلة الطفولة المبكرة ، لذلك أثناء الحمل ، قد تعانين من تفاقم مرض مزمن.
بشكل عام ، فإن علاج التهاب الجلد التأتبي أثناء الحمل هو نفسه كما هو الحال في الحالات القياسية ، ولكن يجب إيلاء اهتمام خاص للأدوية التي يتم تناولها (يُنصح باستخدام أحدث منتجات الجيل ، باعتبارها الأكثر أمانًا) ، والحد من استخدام مستحضرات التجميل. ، ولا تستخدم الأدوية الممنوعة أثناء الحمل.
على هذا النحو ، فإن التهاب الجلد التأتبي ليس له تأثير سلبي على الجنين.
الوقاية من التهاب الجلد التأتبي
- أولي - يهدف إلى الوقاية من المرض - النظام الغذائي للأم أثناء الحمل ، واستبعاد المواد المسببة للحساسية من النظام الغذائي ، واستخدام الأدوية فقط في حالة الطوارئ ، والامتثال لقواعد الرضاعة الطبيعية والتغذية التكميلية.
- ثانوي - يهدف إلى تحقيق مغفرة طويلة الأمد ومستقرة - الامتثال لنظام درجة الحرارة في الغرفة (لا يزيد عن + 24 درجة ، الرطوبة - حوالي 60٪) ، التنظيف الرطب ، النظام الغذائي ، تجنب ملامسة الحيوانات ، المواد الكيميائية المنزلية ، الاستبعاد من المواد المسببة للحساسية الموجودة في حبوب اللقاح للنباتات الداخلية ، وارتداء الملابس القطنية ، واستخدام مستحضرات التجميل المضادة للحساسية ، وتجنب حروق الشمس. أيضا ، يلعب دور مهم في الوقاية من التهاب الجلد التأتبي من خلال علاج الأمراض المزمنة المصاحبة ، وتناول الأدوية المقيدة للأوعية ، والأدوية المهدئة ، والفيتامينات.
ملامح التغذية في التهاب الجلد التأتبي
يعد الالتزام بنظام غذائي مضاد للحساسية أهم عنصر في علاج التهاب الجلد التأتبي.
نظام غذائي لا يسبب الحساسية لالتهاب الجلد التأتبي
المنتجات المستبعدة خلال فترة تفاقم التهاب الجلد التأتبي:
- الحمضيات.
- المكسرات.
- مأكولات بحرية؛
- شوكولاتة؛
- سمك؛
- قهوة؛
- مايونيز؛
- توابل.
- طماطم؛
- حليب؛
- بيض؛
- الفطر؛
- مشروب غازي؛
- سجق؛
- الفراولة؛
- أناناس؛
- كحول.
خلال فترة مغفرة ، يمكن توسيع قائمة المنتجات إلى حد ما.
الأطعمة المسموح بها لالتهاب الجلد التأتبي:
- لحم خنزير مسلوق؛
- زيت الزيتون وعباد الشمس.
- البطاطس؛
- عصيدة الحنطة السوداء والأرز ودقيق الشوفان.
- منتجات الألبان؛
- خيار؛
- التفاح الأخضر؛
المضاعفات في التهاب الجلد التأتبي وعلاج الإنذار
مع العلاج المناسب والقضاء على العوامل المشددة ، يكون التشخيص مواتياً.
ولكن في بعض الحالات ، يمكن أن يؤدي التهاب الجلد التأتبي ، باعتباره أحد أمراض الحساسية ، إلى ظهور أمراض مثل التهاب الأنف التحسسي والربو القصبي التأتبي. تفاقم أعراض الحساسية وتطور أشكال الحساسية يسمى مسيرة التأتبي.
مضاعفات التهاب الجلد التأتبي:
- عدوى بكتيرية مصاحبة.
- تقيح الجلد - ظهور بثور على الجلد.
- عدوى فيروسية ، الهربس.
- العدوى الفطرية؛
يسمح لك العلاج الدوائي الحديث بهزيمة المرض تمامًا. في المرحلة الأولية ، يدخل التهاب الجلد التأتبي ، بمساعدة الأدوية والالتزام بنظام غذائي ونمط حياة صحي ، مرحلة مغفرة مستقرة ، وفي مرحلة المراهقة ، إذا اتبع المريض جميع توصيات الطبيب المعالج ، يتم إزالة التشخيص تماما.
تعريف. التهاب الجلد هو آفة جلدية التهابية تلامسية تحدث نتيجة التعرض المباشر لها لعوامل مزعجة عامة أو اختيارية ذات طبيعة كيميائية أو فيزيائية أو بيولوجية.
تصنيف.
التهاب الجلد التماسي البسيط.
التهاب الجلد التحسسي:
- أ) أصل الأسرة ؛
- ب) المنشأ الصناعي.
عيادة.التهاب الجلد البسيط. يحدث تفاعل التهابي في موقع التعرض ، يتوافق تمامًا مع حدود المنبه. تعتمد درجة شدة الظواهر الالتهابية على قوة المنبه ، ووقت التعرض ، وإلى حد ما ، على خصائص الجلد في موضع معين. المراحل: حمامي ، حويصلي-فقاعي ، نخر. في كثير من الأحيان ، يتجلى التهاب الجلد البسيط في الحياة اليومية من خلال الحروق وعضة الصقيع وسحجات الجلد عند ارتداء أحذية غير مناسبة. مع التعرض المطول لمهيج منخفض القوة ، قد يحدث حمامي احتقاني وارتشاح وتقشر الجلد. يتطور التهاب الجلد البسيط دون فترة حضانة وعادة ما يستمر دون الإخلال بالحالة العامة للجسم. الاستثناء هو الحروق وقضمة الصقيع لمساحة كبيرة وعمق.
التهاب الجلد التحسسي. تشبه العيادة المرحلة الحادة من الأكزيما: على خلفية الحمامي ذات الحدود الضبابية والوذمة ، تتشكل العديد من الحويصلات الدقيقة ، تاركة التقرحات الدقيقة والقشور والقشور البكاء عند الفتح. في الوقت نفسه ، على الرغم من أن التغييرات الرئيسية تتركز في مواقع التعرض لمسببات الحساسية ، فإن العملية المرضية تتجاوز تأثيرها ، وبسبب رد الفعل التحسسي العام للجسم ، يمكن للطفح الجلدي التحسسي مثل الحطاطات المصلية ، والسمع ، ومناطق الحمامي أن يمكن ملاحظتها أيضًا على مسافة كبيرة من موقع التعرض. عادة ما تكون العملية مصحوبة بحكة شديدة.
التشخيص. ويستند إلى سوابق المريض والصورة السريرية. لتأكيد التهاب الجلد التحسسي ، يتم استخدام اختبارات الجلد مع مسببات الحساسية المقترحة (الضغط ، التنقيط ، الخدش) ، والتي تعد إلزامية لتحديد مستضد الإنتاج. توضع العينات بعد إزالة التغيرات السريرية في الجلد. يتم إجراء التشخيص التفريقي مع الأكزيما وتسمم الجلد.
علاج او معاملة.التهاب الجلد البسيطيتم التعامل مع الجسر في كثير من الأحيان. من الضروري القضاء على المهيج. في حالة الحمامي الشديدة مع الوذمة ، يتم عرض المستحضرات (محلول 2 ٪ من حمض البوريك ، والماء الرصاص ، وما إلى ذلك) ومراهم الكورتيكوستيرويد (سينالار ، فلوروكورت ، فلوسينار) ؛ ، الجنطيانا البنفسجي ، إلخ.) وتطبيق التطهير والتطهير المراهم (2-5٪ ديرماتول ، سيلستودرم مع جاراميسين). يتم علاج المرضى الذين يعانون من تغيرات جلدية نخرية في المستشفى.
علاج او معاملة التهاب الجلد التحسسييشمل ، بالإضافة إلى استبعاد المهيجات ، والمسببة للحساسية والعلاج الخارجي. قم بتعيين 10 ٪ كلوريد الكالسيوم 5-10 مل IV ، 30 ٪ ثيوسلفات الصوديوم 10 مل IV ، 25 ٪ كبريتات المغنيسيوم 5-10 مل IV ، مضادات الهيستامين (suprastin ، fenkarol ، tavegil ، إلخ) ، المستحضرات المحلية 2 ٪ محلول حمض البوريك ، وما إلى ذلك ، مراهم الكورتيكوستيرويد (لوريندن سي ، أوريفان ، أو سيلستودرم ، إلخ.)
الوقاية. تجنب التعرض للعامل الضار ، واعمل بملابس رسمية.
وزارة الصحة في جمهورية بيلاروسيا
الجامعة الطبية البيلاروسية
قسم الأمراض الجلدية والتناسلية
الجلدية
البرنامج التعليمي في جزأين
الطبعة الثانية
الأمراض الجلدية غير المعدية
حرره في.جي بانكراتوف
تمت الموافقة عليها من قبل وزارة التعليم في جمهورية بيلاروسيا كمساعد تعليمي لطلاب مؤسسات التعليم العالي
في التخصصات الطبية
مينسك BSMU 2009
UDC 616.5-002–001.1 (075.8) LBC 55.83 ط 73
د 36
لكن في حوالي r s: cand. عسل. العلوم ، مساعد. في.جي بانكراتوف (الفصل. 1.1–1.3, 1.5, 2, 4, 5, 6.3, 9.1);
كاند. عسل. العلوم ، مساعد. خيلكيفيتش (الفصل 9.1 ، 9.2 ، 9.3 ، 10) ؛ دكتور ميد. العلوم ، أ. ن.ز.ياغوفديك (الفصل 1.3 ، 3 ، 6.1 ، 7 ، 8) ؛ دكتور ميد. العلوم ، مساعد. O. V. Pankratov (الفصل 4 ، 9.3) ؛ كاند. عسل. العلوم ، مساعد. ن. بيلوجينا (الفصل 6.1 ، 6.2) ؛ كاند. عسل. العلوم ، مساعد. إم في كاشوك (الفصل 1.2 ، 11) ؛ كاند. عسل. العلوم ، مساعد. أ.ل.بارابانوف (الفصل 1.4 ، 5)
المراجعين: رئيس. كافيه طب الأمراض الجلدية والتناسلية ، جامعة غرودنو الطبية الحكومية ، دكتوراه. عسل. العلوم ، مساعد. خفوريك د. رأس القسم السريري لعلم الأمراض والحساسية المهنية ، مؤسسة الدولة "المركز العلمي والعملي الجمهوري للنظافة" ، عالم مكرم من جمهورية بيلاروسيا ، د. العلوم ، أ. فيدوروفيتش
الأمراض الجلدية: كتاب مدرسي. يدويًا في ساعتين. الجزء الثاني. الأمراض الجلدية غير المعدية /
د 36 ف. ج. بانكراتوف [وآخرون] ؛ إد. في جي بانكراتوفا.الطبعة الثانية. - مينسك: BSMU ، 2009. - 220 ص.
ردمك 978-985-528-042-3.
يحتوي الدليل على معلومات محدثة عن المسببات ، والتسبب المرضي ، والعيادة ، والعلاج والوقاية من الأشكال التصنيفية الرئيسية لأمراض الجلد. تم إعداد المنشور وفقًا للبرنامج القياسي المعتمد من قبل وزارة الصحة في جمهورية بيلاروسيا. صدرت الطبعة الأولى في عام 2008.
وهو مخصص لطلاب كليات الطب وطب الأطفال والطب العسكري والطب الوقائي وكليات طب الأسنان وكلية الطب للطلاب الأجانب في المؤسسات التعليمية الطبية.
الفصل 1. التهاب الجلد والتهاب الجلد التحسسي
1.1 د التهاب الأنف
في بمعنى واسع ، يستخدم مصطلح "التهاب الجلد" كاسم عام لجميع أشكال التهاب الجلد نتيجة التعرض لمهيجات خارجية أو عوامل تحسس. يمكن أن تكون المنبهات الخارجية أو الخارجية ميكانيكية ، وفيزيائية ، وكيميائية (بما في ذلك الأدوية) وبيولوجية (عصارة النبات ، وقنديل البحر ، وبعض الحيوانات البحرية ، والأسماك ، والحشرات ، وما إلى ذلك).
ينقسم التهاب الجلد إلى تلامس بسيط وحساسية وحساسية سامة (تسمم الجلد).
التهاب الجلد التماسي البسيطتتطور تحت تأثير المهيجات الإلزامية والاختيارية ذات الطبيعة الفيزيائية أو الكيميائية في مناطق الجلد. يمكن أن تحدث بعد التعرض الفردي لمهيجات ملزمة مثل المحاليل المركزة للأحماض ، والقلويات الكاوية ، وأملاح المعادن الثقيلة ، وعوامل الحرب الكيميائية الحارقة ، وكذلك بعد التعرض المتكرر لمناطق الجلد من المهيجات الاختيارية التي ليس لها خصائص تحسس ، ولكن لها تأثير أولي خفيف.تأثير مهيج أو تثبيط إفراز العرق والغدد الدهنية ، مما يؤدي إلى إزالة الشحوم.
و جلد جاف. تشمل المهيجات الاختيارية محاليل ضعيفة التركيز من الأحماض ، والقلويات ، وأملاح المعادن الثقيلة ، والمذيبات العضوية (البنزين ، والكيروسين ، ووقود الديزل ، والأسيتون ،الروح البيضاء ، البيوتانول ، إلخ) ، زيوت التشحيم ، مستحلبات التبريد ، زيت الوقود ، القطران ، مركبات السيانيد ، الفورمالين ، إلخ. كما أن بعضها له خصائص محسّسة (الفورمالين ، إلخ). المهيجات الكيميائية الاختيارية مع التعرض المتكرر لفترات طويلة يمكن أن تسبب عددًا من أشكال التهاب الجلد: التهاب الجلد ، التهاب الجلد التماسي البسيط ، تقرحات الجلد أو "الحروق" ، الداحس ، التهاب الجريبات الدهني (حب الشباب القرني والتهابات ، فرط التقرن المحدود).
يمكن أن تؤدي التأثيرات الميكانيكية المتكررة إلى تطور النسيج. من بين العوامل الفيزيائية التي تؤدي إلى الإصابة بالتهاب الجلد البسيط ، يجب ذكر درجات الحرارة المرتفعة والمنخفضة (الحروق وقضمة الصقيع من الدرجة الأولى إلى الثالثة) والأشعة فوق البنفسجية (التهاب الجلد الشمسي) والأشعة السينية (التهاب الجلد الإشعاعي). ينتج التهاب الجلد النباتي عن عوامل بيولوجية ، ولا سيما عصير النباتات مثل عشبة الهوجويد وزهرة الربيع وما إلى ذلك.
وفقًا لـ ICD-10 ، يتميز التهاب الجلد التماسي البسيط الحاد والمزمن.
تتميز الصورة السريرية لالتهاب الجلد التماسي البسيط بحقيقة أن منطقة تهيج الجلد تتوافق تمامًا مع منطقة التلامس مع المهيج ، وتعتمد شدة الآفة على التركيز وقوة التحفيز ووقت التعرض. يتجلى هذا الاتصال من خلال تطور حمامي شديدة ، وذمة ، وغالبًا ما تكون بثور ذات محتويات نزفية مصلية أو مصليّة.
حدود الآفات واضحة. في الآفات ، قد يحدث النخر ، على سبيل المثال ، بعد التعرض لدرجات حرارة عالية جدًا. بشكل ذاتي ، يلاحظ المرضى إحساسًا حارقًا ، وغالبًا ما يكون وجعًا ، وغالبًا ما يكون حكة في الآفات. اعتمادًا على عمق الآفة ، يتم تمييز 4 مراحل من التهاب الجلد التماسي الحاد. عندما تتأثر الطبقات العليا من البشرة فقط ، تتطور المرحلة الأولى من التهاب الجلد ، والتي تتجلى في الحمامي والوذمة المتوسطة. إذا تأثرت جميع طبقات البشرة ، فعندئذ سريريًا ، على خلفية الحمامي المستمرة ، تظهر بثور ذات محتويات مصلية أو نزفية - هذه هي المرحلة الثانية من التهاب الجلد. إذا كانت الآفة تلتقط البشرة والطبقات العليا من الأدمة (المرحلة الثالثة) ، فإن هذا التهاب الجلد الحاد يبدأ بالفعل في تكوين قشرة نخرية. إصابة الجلد العميقة ، بما في ذلك اللحمة ، تحدد العيادة المرحلة الرابعةالتهاب الجلد التماسي الحاد ، مع نخر عميق للأنسجة التالفة.
يترافق التعرض المطول للجلد للمهيجات الضعيفة مع تطور الحمامي والتسلل ومناطق التحزز والتصبغ.
و التقشير ، والذي يعتبر التهاب الجلد التماسي البسيط المزمن.
في في هذا الفصل ، لن نتطرق إلى التهاب الجلد البسيط الناجم عن عوامل ميكانيكية أو حرارية أو كيميائية (عوامل الحرب الكيميائية ، الأحماض القوية ، القلويات ، إلخ) أو عوامل الإشعاع أو الإشعاع المؤين ، حيث سيتم مناقشة معظمها
في قسم "الأمراض الجلدية المهنية".
بضع كلمات عن التهاب الجلد المحاكي. هذا ، كقاعدة عامة ، هو "الإبرة" للمريض نفسه من أجل الإصابة بالتهاب الجلد التماسي بدرجات متفاوتة الشدة (اعتمادًا على العامل الضار الذي يختاره - التعرض للأحماض ، والمعادن الساخنة ، وحرق السجائر ، والاحتكاك لفترات طويلة في منطقة الجلد ، إلخ.). إن أهداف إيذاء الذات هذه مختلفة تمامًا: محاولة تحقيق تخفيف العقوبة على جريمة ارتكبت ، للحصول على تأجيل من التجنيد في الجيش ، للتهرب من رحلة عمل إلى عمل شاق خارج مسقط رأس المرء ، إلخ. في مثل هذه الحالات ، يجب إجراء فحص طبي شرعي ، خاصة أنه ، كقاعدة عامة ، الصورة السريرية الموضحة للآفة لا تتوافق مع بيانات سوابق المريض ، والآفات نفسها موضعية حيث تصل اليدين.
تشخيص التهاب الجلد البسيطيعتمد على بيانات سوابق المريض والصورة السريرية المميزة ، على الحل السريع نسبيًا للطفح الجلدي بعد إزالة التلامس مع العامل المسبب للمرض.
التهاب الجلد التحسسيتحدث عن طريق التلامس المباشر مع جلد المواد التي يمكن أن تثير رد فعل تحسسي من النوع المتأخر. يمكن أن تكون المواد المسببة للحساسية عبارة عن أدوية ومستحضرات تجميل وعطور ودهانات ومنظفات ومعادن ومبيدات حشرية وما إلى ذلك. على الرغم من حقيقة أن المادة المسببة للحساسية تلامس مساحة محدودة من الجلد ، إلا أن الجسم كله يحدث حساسية. لا يمكن للمرضى دائمًا الشك في سبب مرضهم ، خاصة وأن المظاهر السريرية تحدث بعد عدة أيام من ظهور التحسس. تشارك الخلايا الليمفاوية الحساسة وخلايا لانجرهانز ووسطاء الالتهاب المناعي وما إلى ذلك في تطوير فرط الحساسية لدى مرضى التهاب الجلد التحسسي.
في هؤلاء المرضى ، يتم تشكيل التحسس الأحادي التكافؤ في البداية ، وبعد ذلك - متعدد التكافؤ.
وفقًا لـ ICD-10 ، يمكن أن يكون التهاب الجلد التماسي التحسسي حادًا ومزمنًا أيضًا. في التهاب الجلد التماسي التحسسي الحاد ، يتحول الجلد إلى اللون الأحمر في موقع التلامس مع مسببات الحساسية ، وتظهر حطاطات وحويصلات دقيقة. ينفتح جزء من الحويصلات الدقيقة ، مكونًا مساحات صغيرة من البكاء ، وهو قصير المدى وغير واضح المعالم. الآفات ليس لها حدود واضحة ، تظهر عناصر الطفح الجلدي في وقت واحد. تدريجيًا ، تتراجع جميع مظاهر التهاب الجلد ، لكن التحسس لمسببات الحساسية يستمر لفترة طويلة جدًا. هذا يوفر الأرضية لانتكاسات جديدة للمرض عند الاتصال المتكرر مع مسببات الحساسية.
يتجلى التهاب الجلد التحسسي التماسي المزمن في الالتهاب المعتدل وفرط التقرن في أماكن التلامس المتكرر مع مسببات الحساسية بتركيز منخفض. مع التعرض المتكرر لمسببات الحساسية ، يمكن أن يتحول التهاب الجلد إلى أكزيما مع تطور التحسس متعدد التكافؤ.
نوع من التهاب الجلد التحسسي هو التهاب الجلد الضوئي. في هذه الحالة ، تكون الآلية المرضية هي نفسها كما في التهاب الجلد التماسي التحسسي ، ولكن بالإضافة إلى التلامس مع مسببات الحساسية ، فإن التعرض للأشعة فوق البنفسجية ضروري. تعمل بعض الأدوية كمحفز لالتهاب الجلد الضوئي (السلفوناميدات ، الجريزوفولفين ، الإكثيول ، الدوكسيسيكلين ، الكورتيكوستيرويدات مع الاستخدام الخارجي لفترات طويلة ، إلخ) ، المواد التي تشكل مستحضرات التجميل ، العطور والمنظفات ، عصير النبات ، إلخ. تتأثر المناطق المفتوحة من الجسم ، التي تظهر عليها حمامي مستمرة ، طفح جلدي حويصلي ، بثور ، بثور. نتيجة للخدش ، قد تتطور بؤر التحزز.
يعتمد تشخيص التهاب الجلد التماسي التحسسي على التاريخ ، والعرض السريري المميز ، واختبارات الجلد الإيجابية المسببة للحساسية أو الاختبارات المناعية في المختبر.
تشخيص متباينيتم إجراء التهاب الجلد التحسسي مع التهاب الجلد البسيط والتسمم والأكزيما (الجدول 1).
الجدول 1
التشخيص التفريقي للتلامس البسيط والتهاب الجلد التماسي التحسسي والسموم
المؤشرات |
دبوس بسيط |
الحساسية |
السموم |
التهاب الجلد |
التهاب الجلد التماسي |
||
ينشأ بسرعة |
يحدث بعد التعرض |
يحدث بعد |
|
الأمراض |
عند وضعه على الجلد |
على جلد exo- و / أو endo- |
أخذ العلاج |
تلزم خارجية |
عامل الجينات ، في كثير من الأحيان |
أو المنتجات الغذائية |
|
تحفيز القدم |
مسببات الحساسية المعروفة |
توف (فطر ، فراولة ، |
|
الشوكولاته ، إلخ.) |
|||
ليس من الضروري |
تطوير التوعية - |
تطوير الجزيرة |
|
توعية |
الشرط المطلوب |
رد فعل الصب |
|
الجلد والأغشية المخاطية |
|||
متعدد التكافؤ الخلفية |
|||
توعية |

نهاية الجدول. واحد
المؤشرات |
دبوس بسيط |
الحساسية |
السموم |
التهاب الجلد |
التهاب الجلد التماسي |
في أي منطقة |
|
الموقع |
عند نقطة الاتصال |
مفتوح ومغلق |
|
مع مهيج |
مناطق الجلد |
la ، يتم إصلاحها في كثير من الأحيان- |
|
المنطقة المتضررة |
|||
صفة مميزة |
في كثير من الأحيان أحادي الشكل |
متعدد الأشكال |
متعدد الأشكال |
تحدث جنبا إلى جنب مع |
|||
قد تشكل |
هناك حويصلة |
||
حويصلة |
ويبكي |
مع الحساسية |
|
ويبكي |
طفح جلدي |
||
التهابات |
حاد أو تحت الحاد |
حاد أو تحت الحاد مع عشرة- |
رد الفعل حاد |
مقيد بالمكان |
الميل إلى الانتشار |
منتشر أو محلي |
|
ملامسة المهيجات |
إلى مناطق أخرى |
ليسيد |
|
الحادة عند القضاء عليها |
|||
الحالي والمؤيد |
الحاد ، عملية |
حاد أو تحت الحاد |
|
حل عن طريق القضاء |
يمكن أن تتحول |
سببي |
|
التحفيز |
في الأكزيما ، في العلاج والفم |
عوامل التنبؤ |
|
إصابة العوامل الداخلية |
ملائم |
||
توقعات الخندق مواتية |
علاج او معاملة. بادئ ذي بدء ، يجب القضاء على العامل الذي تسبب في المرض. إذا لم يتم توضيح الصورة السريرية لالتهاب الجلد ، فعند ذلك ، من خلال القضاء على الاتصال مع المهيج أو مسببات الحساسية ، يمكن للمرء أن يقتصر على العلاج الخارجي بمراهم الكورتيكوستيرويد والكريمات والهباء الجوي. في الحالات الأكثر شدة ، يتم وصف الأدوية المزيلة للحساسية ومضادات الهيستامين بجرعات علاجية متوسطة (الحقن الوريدي لمحلول 30٪ من ثيوسلفات الصوديوم ، 10 مل يوميًا ، 5-10 حقن لكل دورة ، غلوكونات الكالسيوم ، بيبولفين ، بيريتول ، تافجيل ، كلاريتين ، زيرتيك ، تيلفاست ، إيريوس ، إلخ.).
مع التهاب الجلد المصحوب بتكوين بثور ، يتم غسل الجلد ببيروكسيد الهيدروجين أو محلول برمنجنات البوتاسيوم ، ويمسح بالكحول. يجب قطع أغطية الفقاعات بمقص معقم وتلطيخها بأصباغ الأنيلين. يتم وضع المستحضرات المضادة للبكتيريا على الأسطح المتآكلة ، وبعد توقف البكاء ، يتم استخدام معجون الماء والزنك ، كريم أونا ، مستحضرات الكورتيكوستيرويد الخارجية (إيلوكوم ، إفيفان ، سيلستودر ، سينفلان ، إلخ).
1.2 تي أوكسيدرميا
Toxidermia هو التهاب الجلد السمي الحاد ، والذي ينتج عن عمل المواد الكيميائية التي تدخل الجسم عبر الجهاز الهضمي والجهاز التنفسي ، عن طريق الحقن أو عبر الجلد ، وفي حالة تناول الأدوية - عن طريق الوريد أو العضل أو تحت الجلد ، الاستنشاق ، المهبل ، المستقيم ، مجرى البول ، عبر الجافية بسبب امتصاص الأدوية عن طريق الجلد عند تطبيقها خارجيًا. وبالتالي ، يتم وصف حالات تسمم الجلد بعد فرك مناطق واسعة من الجسم بمرهم الزئبق الرمادي من أجل علاج قمل العانة.
غالبًا ما يُشار إلى Toxidermia في الخارج باسم طفح الحساسية السامة أو العقاقير.
تم اقتراح مصطلح تسمم الجلد في عام 1905 بواسطة J. Jadassohn. يمكن أن يحدث التسمم بسبب الأدوية والأطعمة والمواد الكيميائية الصناعية والمنزلية التي لها خصائص مسببة للحساسية أو سامة. غالبًا ما يتعامل أطباء الأمراض الجلدية مع سموم الأدوية أو الطعام.
سبب تطور السموم الطبية هي:
– المضادات الحيوية (في 32.4٪ من المرضى ، وفقًا لـ Yu. F. Korolev): البنسلين ، الإريثروميسين ، التتراسكلين.
– مشتقات البيروزولون (بيوتاديون ، أنالجين ، أميدوبيرين) - في 12.7٪ من المرضى ؛
– السلفا عقار؛
– الحبوب المنومة (الباربيتورات ، وكذلك كورفالول ، والتي تشمل اللمعة) ؛
– المهدئات ، مضادات الذهان (ريزيربين ، تريوكسازين ، ريلانيوم ، إلينيوم) ؛
– الأدوية المضادة للملاريا
- الفيتامينات (ب 1 ، ب 12) ؛
– الهاليدات (الخلائط المحتوية على البروم واليود) ؛
– نادرا ما تكون الهرمونات ، وخاصة الأنسولين ، بريدنيزولون.
– التخدير ومضادات الهيستامين.
– النباتات الطبية (الراسن ، الخطاطيف ، قطرات الثلج) ، منتجات النحل (البروبوليس).
قد يترافق تطور تسمم الجلد الطبي مع التركيب الكيميائي للدواء ، مع قدرته على الارتباط بالبروتينات والبروتينات الدهنية ؛ تكون نتيجة سوء إدارة الدواء.
الطرق الرئيسية التي يتم بها تنفيذ التأثيرات المرضية على جلد الأدوية هي:
– التأثير الضار المباشر للدواء (تسبب الباربيتورات أضرارًا سامة لجدران الأوعية الدموية) ؛
– العمل التراكمي (تراكم الزرنيخ والبروم واليود) ؛
– عدم تحمل الدواء بسبب انخفاض عتبة الحساسية
له؛
– الخصية (عيب وراثي في بعض الأنظمة الأنزيمية) ؛ تعد الخصوصية أحد مظاهر التأتب ، في حين أن الجسم لا يتحمل مادة طبية أو منتج غذائي واحد أو آخر ؛
– ردود الفعل التحسسية والمناعة الذاتية.
– حساسية للضوء المخدرات. يعتمد على الخصائص الضوئية ، الديناميكية الضوئية ، والحساسية الضوئية للأدوية (السلفوناميدات ، بعض المضادات الحيوية ، مثل الدوكسيسيكلين ، الباربيتورات ، الفينوثيازين). يحدث التحسس الضوئي مع الاستخدام الوريدي والخارجي لهذه الأدوية ، وتعمل الأشعة فوق البنفسجية كعامل حل.
تمثل سموم الطعام حوالي 12٪ من جميع أنواع السموم في المتوسط. سبب تطورها هو إما المنتج الغذائي نفسه ، أو المادة التي تشكلت أثناء التخزين أو الطهي على المدى الطويل ،
وكذلك المواد الحافظة والأصباغ أو المواد الطبية الموجودة فيه. يتم وصف حالة تسمم الجلد بعد تناول لحم خنزير تم علاجه بالبنسلين قبل 3 أيام.
من بين الأمراض الجلدية التي يسببها تأثير المعادن على الجلد أو الأغشية المخاطية ، يجب ذكر تسمم الجلد الناجم عن أطقم الأسنان المعدنية والتركيبات المستخدمة في طب الرضوح وجراحة العظام لتركيب العظام المعدنية. في هذه الحالات ، المواد المسببة للحساسية هي الكروم والنيكل والموليبدينوم ، والتي تخضع لانتشار جزئي في الجسم ،
في يتم غسل شكل الأيونات ومنتجات التآكل من الأطراف الاصطناعية والدخول
في الدم. حتى السائل المنوي في بعض الحالات يمكن أن يكون بمثابة عامل مسبب لتسمم الجلد ، والذي تم تأكيده من خلال نتيجة إيجابية لاختبارات الجلد.
عند الحديث عن التسبب في تسمم الجلد ، يجب التأكيد مرة أخرى على أن الآلية الرئيسية لتطورها هي الحساسية ، وفي كثير من الأحيان رد فعل سام ، وكذلك إمكانية الجمع بينهما بنسب مختلفة. سوكولوفسكي (2006) يلاحظ أن "الضرر التحسسي للجلد يحدث من خلال آليات مناعة الخلايا B و T من خلال أنواع مختلفة من ردود الفعل التحسسية: الحساسية ، IgE بوساطة ، مناعية ، فرط الحساسية من النوع المتأخر." تحدث الآليات السامة لتسمم الجلد أثناء تراكم الأدوية ، والجرعة الزائدة ، بسبب تفاعل الأدوية المختلفة أثناء تناول الأدوية المتعددة.
في حساسية الدواء على أساس التفاعلالمستضد - جسم مضاد يكون فيه المستضد مادة دوائية. عدد من الأدوية التي نستخدمها لها أساس بروتيني أو متعدد البيبتيد (لقاحات ، أمصال علاجية ، غاما جلوبيولين ، إنسولين ، ACTH) ، ومن وجهة نظر المناعة الكلاسيكية ، فهي مستضدات كاملة. فهي قادرة على تحفيز تكوين الأجسام المضادة دون أي تحول إضافي.
جنبًا إلى جنب معهم ، في الممارسة العملية ، غالبًا ما نواجه مواد كيميائية أو أدوية ليست مستضدات غير مكتملة (haptens) ، والتي لا تكتسب إلا بعد تكوين اتحاد (مركب مع بروتينات الجلد أو الدم أو الأنسجة في جسم الإنسان) خصائص كاملة- مستضد عضوي.
تعتمد إمكانية التحسس على كمية وتكرار دخول المستضد إلى الجسم ، ونشاطه المستضدي ، المرتبط ببنية المادة (على سبيل المثال ، وجود حلقة بنزويك أو ذرة كلور يسهل ارتباط هذه المواد لبروتينات الجسم). تساهم في التحسس أيضا الاستعداد الوراثي لردود الفعل التحسسية لوجود أمراض الحساسية مثل التهاب الجلد التأتبي أو الربو القصبي.
تحدث حساسية الدواء عندما تدخل كمية قليلة من الدواء إلى الجسم ، وتستمر فترة التحسس من 5-7 أيام. تحتوي بنية عدد من المواد الطبية على محددات مستضدية شائعة يمكن أن تسبب تطور تفاعلات حساسية متصالبة. اذا كان
في لدى المريض محددات مشتركة بين الأدوية والكائنات الحية الدقيقة ، ثم قد يتطور تسمم الجلد ، على سبيل المثال ، مع أول استخدام للبنسلين
في مريض يعاني من فطار القدم (مجموعات محددة مشتركة من المضادات الحيوية والفطريات المسببة للأمراض). من المعروف أيضًا أن عدوى المكورات العنقودية المصاحبة يمكن أن تكون عاملاً محفزًا لتسمم الجلد.
أظهرت الدراسات التي أجراها أخصائيو الأمراض الجلدية البيلاروسي Yu. F. Korolyov و L.F Piltienko (1978) أن فرط الحساسية للمضادات الحيوية وأدوية السلفانيلاميد ومشتقات البيرازولون وبعض الأدوية الأخرى تستمر لمدة تصل إلى 10-12 عامًا أو أكثر ، وغالبًا ما يكون لها طابع جماعي ومتقاطع.
عيادة. تتنوع مظاهر السموم بشكل كبير ، ويمكن أن تسبب نفس المادة مظاهر مختلفة في نفس الشخص في أوقات مختلفة ، وقد تكون نفس الصورة السريرية نتيجة لعمل مواد كيميائية مختلفة.
تحدث الإصابة بتكسير الجلد عادة بشكل حاد أو بعد بضع ساعات ، أو 2-3 أيام بعد التعرض للعامل المسبب للمرض ، على الرغم من أن الفترة الكامنة يمكن أن تمتد حتى 10-20 يومًا. قد يكون الطفح الجلدي غير مكتمل ، حطاطي ، عقدي ، حويصلي ، فقاعي ، بثرى ، حطاطي بثرى ، شروى. طبيعة موقع العناصر البركانية ، كقاعدة عامة ، منتشرة ومتناظرة ؛ الطفح الجلدي يمكن أن يكون على الجلد والأغشية المخاطية. غالبًا ما تكون الحالة العامة مضطربة.
غالبًا ما يتجلى Toxidermia في طفح جلدي أحادي الشكل ، على الرغم من ملاحظة طفح جلدي متعدد الأشكال غالبًا - حويصلي بقعي ، حطاطي بقعي ، إلخ. متلازمة ، حمامي نضحي متعددة الأشكال).
يمكن أن تتجلى Toxidermia:
1. الشرى - تسمم الجلد الشري شائع جدا ، وفقا لمؤلفين أجانب. في روسيا وبلدنا ، يعتبر هذا الشكل السريري بمثابة شرى حاد ولا يتم تضمينه عادةً في مجموعة تسمم الجلد.
2. السموم المبقعة.هناك بقع فرط الدم والنزيف والعمر. تعتبر البقع المفرطة في الدم ، مثل الحمامي في اليوم التاسع ، من مضاعفات العلاج بالزرنيخ. يمكن ملاحظة طفح جلدي حصبي الشكل وقرمزي ونزفي في مدمني المخدرات. يمكن أن يكون سبب تسمم الجلد ، الذي يتجلى في طفح جلدي من البقع العمرية ، هو الزرنيخ ، البزموت ، الزئبق ، الذهب ، الفضة ، الكينين ، الكينين ، الأسبرين ، الأنتيبيرين ، البنسلين ، الميتاسكلين ، الميثوتريكسات ، موانع الحمل ، النفط والفحم الهيدروكربوني.
3. تسمم الجلد الحطاطيوفقًا لنوع الطفح الجلدي الحزازي الذي يشبه الحزاز المسطح ، والذي قد يكون نتيجة استخدام الكينين ، الشينغامين ، الزرنيخ ، الستربتومايسين ، التتراسيكلين ، اليود ، البزموت ، الزئبق ، الذهب ، الأنتيمون ، أدوية السلفو المضادة لمرض السكر.
4. السموم المعقدة، على سبيل المثال ، الحمامي العقدية الحادة ، والعوامل المسببة لها يمكن أن تكون السلفوناميدات ، الميثوتريكسات ، سيكلوفوسفاميد ، الجريزوفولفين ، اليود ، البروم ، مستحضرات الزرنيخ ، اللقاحات. تتطور العقد الالتهابية الحادة المؤلمة ، وترتفع قليلاً فوق مستوى الجلد ، ولها مخطط غامض.
5. تسمم حويصليحيث يتكون الطفح الجلدي من حويصلات منتشرة وحويصلات مجهرية ، قد يقتصر فقط على تلف الراحتين والأخمصين (مثل خلل التعرق) ، ولكن في بعض الأحيان تتطور احمرار الجلد الحويصلي (نتيجة لعمل الزرنيخ ، البزموت ، المضادات الحيوية ، الباربيتورات ، البروم ، كينين) ، يتجلى في حمامي متوذمة عالمية ، حويصلات ، بكاء غزير ، تورم في الوجه والأطراف ، تقشير رقائقي كبير.
6. السموم البثرية، والتي ترتبط عادةً بعمل أدوية الهالوجين - اليود والبروم والكلور والفلور ، والتي تفرز بنشاط من الجسم مع الزهم ، بينما يتكون الطفح الجلدي من البثور أو حب الشباب ؛
الفيتامينات B6 ، B12 ، أيزونيازيد ، الفينوباربيتورات ، الليثيوم ، الآزوثيوبرين يمكن أن تكون سبب تطور سموم حب الشباب.
7. السموم الفقاعية.إنها متعددة الاستخدامات:
– ذوفان الجلد الفقاعي (بثور منتشرة محاطة بحدود مفرطة الدم) ؛
– سموم ثابتة (فقاعات على منطقة محدودة من الجلد) ؛
– حمامي عديدة الأشكال نضحي أو احمرار الجلد.
يحدث تسمم الجلد الفقاعي بعد تناول بعض المضادات الحيوية ، السلفوناميدات ، البروم ، اليود ، الزئبق ، الباربيتورات.
8. حمامي ثابتة ناجمة عن تعاطي المخدرات. مع ذلك ، يتم تقريب واحد أو أكثرأحمر فاتح ، بقع كبيرة (2-5 قطرها سم) ، في وسطها قد تظهر الفقاعات. تكتسب البقع تدريجيًا لونًا مزرقًا ، والطفح الجلدي بعد اختفاء الالتهاب يترك تصبغًا دائمًا من نوع غريبلائحة البنيالألوان. مع كل تناول متكرر للدواء المناسب ، تتكرر العملية في نفس الأماكن ، مما يزيد من التصبغ وتنتشر العملية تدريجيًا إلى مناطق أخرى من الجلد. التوطين المفضل للسموم الثابتة هو الأطراف والأعضاء التناسلية والغشاء المخاطي للفم. سبب تطور السموم الثابتة هو أدوية البيرازولون (أنتيبيرين ، أنجين ، ميدوبيرين) ، السلفوناميدات ، الباربيتورات ، الساليسيلات ، المضادات الحيوية ، الكينين ، اليود ، الزرنيخ ، البزموت ، مضادات الهيستامين.
بالإضافة إلى ذلك ، يمكن أن يحدث تسمم الجلد على نطاق واسع مثل الحزاز المسطح والتهاب الأوعية التحسسي والذئبة الحمامية.
تعد متلازمة ليل من أشد أشكال السموم - انحلال البشرة النخري السمي الحاد. هذه حساسية مناعية شديدة
الأمراض الطبية التي يسببها المخدرات. في أكثر من 80٪ من الحالات ، يكون المرض ناتجًا عن الأدوية: المضادات الحيوية ، أدوية السلفانيلاميد ، الباربيتورات (لومينال ، ميدينال) ، مشتقات بيرازولون (بوتاديون ، أيدوبيرين) ، أسبرين ، بيروجينال ، جاما جلوبيولين ، ذوفان الكزاز. يتم تسهيل تطور المرض من خلال الاستعداد الوراثي للحساسية ، بسبب خلل جيني في نظام إزالة السموم من مستقلبات الدواء. نتيجة لذلك ، يمكن أن ترتبط نواتج الدواء ببروتين البشرة وتؤدي إلى تفاعل مسبب للحساسية المناعية. غالبًا ما ترتبط متلازمة ليل بـ
تيجنز HLA-A2 ، A29 ، B12 ، Dr7. الأساس الممرض للمتلازمة هو فرط الحساسية من النوع المتأخر ، وهو تفاعل فرط الحساسية من نوع Shvartsman-Sanarelli ، مصحوبًا بتطور متلازمة التسمم الداخلي. في الوقت نفسه ، في المرضى الذين يعانون من انخفاض في وظيفة أنظمة إزالة السموم من الجسم ، هناك انتهاك واضح لعملية التمثيل الغذائي للبروتين ، ويحدث خلل في نظام مثبطات تحلل البروتين ، وتراكم الوزن الجزيئي المتوسط ، واليوريمي وغيرها. البروتينات في الوسائط السائلة للجسم وانتهاك توازن الماء والملح. هناك تسلل للبشرة بالخلايا اللمفاوية التائية المنشطة والضامة. تضمنت هذه الخلايا والخلايا الكيراتينية إطلاق السيتوكينات المؤيدة للالتهابات التي تسبب موت الخلايا والحمى والضيق. يمكن أن يؤدي نمو كل هذه العمليات إلى الوفاة ، والتي لوحظت في 25-70٪ من الحالات.
الصورة السريرية. يتميز المرض ببداية حادة بعد عدة ساعات أو 2-3 أيام من تناول الدواء. يصاب المريض بضعف ، حمى تصل إلى 39-41 درجة مئوية ، سجود ، طفح جلدي منتشر غزير على جلد الوجه والجذع والأطراف على شكل بقع حمراء متوذمة ذات طبيعة متكدسة أو في شكل حمامي نضحي متعددة الأشكال. في غضون ساعات قليلة ، في بؤر التهاب الجلد ، يبدأ انفصال البشرة وتشكيل بثور متعددة بإطار رقيق مترهل يسهل تمزقه ، مما يؤدي إلى ظهور تآكل مؤلم واسع النطاق ينزف بسهولة. تلتقط العملية مساحات شاسعة وتشبه حرقًا من الدرجة الثانية. إذا ضغطت بإصبعك على الجلد الملتهب ، فإن الطبقة الخارجية تنزلق وتتجعد تحت الإصبع (من أعراض "الكتان الرطب"). قد تظهر "أعراض ارتداء القفازات" و "أعراض الجوارب" عندما تحتفظ البشرة المتقشرة بشكل اليد أو القدم. أعراض نيكولسكي إيجابية بشكل حاد. في متلازمة ليل ، يحدث انفصال البشرة على مساحة 30٪ من سطح الجسم أو أكثر ، وفي متلازمة ستيفنز جونسون - على مساحة لا تزيد عن 10٪ من سطح الجسم. تشارك الشفتان والأغشية المخاطية في تجويف الفم في هذه العملية ، وقد تشارك أيضًا الأغشية المخاطية للبلعوم والحنجرة والقصبة الهوائية والجهاز الهضمي والمثانة والإحليل. في الحالات الشديدة ، لوحظ تساقط الحواجب ، والشعر على الرأس ، وفصل صفيحة الظفر ، والتهاب الجفن والملتحمة التآكلي. الحالة العامة للمرضى شديدة وشديدة للغاية: ارتفاع درجة حرارة الجسم ، والصداع ، والسجود ، والنعاس ، والعطش الشديد ، واختلال وظائف الكلى ، وحتى النخر الأنبوبي الحاد. تتراكم oligopeptides متوسطة الوزن الجزيئي في الدم ويزيد مؤشر الكريات البيض للتسمم.
هناك ثلاثة أنواع من مسار متلازمة ليل: أ) الدورة الحادة مع نتيجة قاتلة. ب) حاد مع إضافة عملية سامة المعدية ونتائج مميتة محتملة ؛ ج) دورة مواتية مع انخفاض في احتقان وتورم الجلد وبدء تآكل النسيج الظهاري بحلول اليوم 6-10 من بدء علاج المريض.
تشخيص السموم. ويستند إلى تاريخ الحساسية ، والصورة السريرية للمرض ، واختبارات الحساسية والاختبارات المناعية. يمكن أن يكون اختفاء الجلد بمثابة تأكيد للتشخيص.
الطفح الجلدي بعد توقف مسببات الحساسية وتكرار ظهور الطفح الجلدي بعد التعرض المتكرر لنفس المادة.
لتأكيد الدور المسبب للمرض لمادة كيميائية مشتبه بها ، يتم استخدام اختبارات تشخيصية مختلفة ، بما في ذلك اختبارات الجلد (بالتنقيط أو الضغط أو الخدش). يتم إعطاء نتائج أكثر إقناعًا عن طريق الاختبارات الاستفزازية (إذا حدث تسمم الجلد بعد تناول الدواء عن طريق الفم ، فيجب إجراء الاختبار الاستفزازي عن طريق الفم لجرعة علاجية دنيا واحدة من العقار المشتبه به). تعتبر العينة إيجابية إذا تسببت في تكرار تسمم الجلد. لكن لا يمكن إجراء الاختبارات الاستفزازية إلا بعد حل الطفح الجلدي. بالإضافة إلى الاختبارات الاستفزازية ، تُستخدم أيضًا الاختبارات المناعية: تفاعلات تكتل الكريات البيض ، وتحلل الكريات البيض ، وتثبيط هجرة الكريات البيض ، واختبارات تحلل الخلايا القاعدية وتحول انفجار الخلايا الليمفاوية ، واختبار الخلايا الأحادية ، واختبارات الانحلال ، إلخ.
المعايير التشخيصية لتسمم الجلد الدوائي هي العلامات التالية:
– ظهور المظاهر السريرية بعد تناول الدواء.
– مثقلة بالحساسية الشخصية أو التاريخ العائلي ؛
– التحمل الجيد للدواء في الماضي ؛
– وجود فترة توعية كامنة ؛
– اختبارات الحساسية الإيجابية: التطبيق ، بالتنقيط ، الخدش ، داخل الأدمة ، تحت اللسان ، داخل الأنف ، عن طريق الفم ؛
– الاختبارات المناعية الإيجابية: اختبار التراص الدموي السلبي ، اختبار التكتل اللمفاوي ، الاختبار المباشر وغير المباشر لتحلل الخلايا القاعدية أو البدينة ، مؤشر تلف العدلات ، اختبار تثبيط هجرة الكريات البيض ، إلخ.
تشخيص متباين.يعتمد التشخيص التفريقي للأشكال السريرية المختلفة لتسمم الجلد على التشخيص التفريقي للعناصر الأولية. لذلك ، يجب التمييز بين السمية الجلدية الوردية ومرض الزهري الوردي ، والحزاز الوردي ، والصدفية المرقطة ، ومرض خدش القط.
1. تنص على إنهاء العامل المسبب للمرض.
2. نظام غذائي مقتصد ، شراب وفير.
3. نزيف الدم خارج الجسم في متلازمة ليل (من الأفضل أن تبدأ
في أول يومين - 3 جلسات على الأقل).
4. 2-3 جلسات لفصل البلازما في متلازمة ليل ، والتي توفر إزالة السموم (إزالة السموم الذاتية ، والمواد المسببة للحساسية ، والمركبات المناعية ، والخلايا الليمفاوية الحساسة) وتسريع تطبيع الحالة المناعية.
5. مسكنات الآلام (المورفين ، أومنوبون ، إلخ).
6. الحقن في الوريد لمحاليل إزالة السموم على الأقل 1.5-2 لتر يوميًا مع متلازمة ليل تحت سيطرة وظائف الكلى والقلب.
7. الممتزات المعوية (polyphepan ، belosorb ، polysorb).
8. مدرات البول والملينات من أجل إزالة مسببات الحساسية أو المواد السامة من الجسم بسرعة.
9. الأدوية المضادة للحساسية الكالسيوم ، ثيوسلفات الصوديوم.
10. مضادات الهيستامين: ديفينهيدرامين ، فينكارول ، ديازولين ، تافيجيل ، لوراتادين ، كستين ، زيرتيك ، تيلفاست ، ديسلوراتادين وغيرها (بجرعات علاجية متوسطة).
11. مثبطات تحلل البروتين (كونتريكال ، إلخ) - 10 000 - 100000 وحدة دولية في اليوم.
12. أسكوروتين.
13. في الحالات الشديدة - الجلوكوكورتيكويد ، ابدأ من الحساب 2-3 ملغم / كغم من وزن الجسم ، متبوعًا بتخفيض الجرعة بعد تثبيت العملية.
14. مكملات البوتاسيوم لنقص بوتاسيوم الدم أو الليزكس لفرط بوتاسيوم الدم.
15. مع سمية البنسلين - البنسليناز.
16. مع تفاعلات سامة -محلول 5٪ من المونيول على شكل حقن عضلية 5-10 مل يومياً.
17. من أجل منع المضاعفات الإنتانية ، يتم وصف المرضى الذين يعانون من متلازمة ليل عن طريق الحقن بمضادات حيوية واسعة الطيف ، والتي نادرًا ما كانت تُستخدم من قبل في هذا المجال.
ظاهريًا: الهباء الجوي مع الكورتيكوستيرويدات ، عوامل مبيدات الجراثيم والظهارية ، المحاليل المائية لأصباغ الأنيلين ، المراهم والكريمات: elokom ، diprogent ، solcoseryl ، celestoderm V ، locoid ، provanan ، flucinar ، fluorocort ، إلخ.
الوقاية. خطة مخطط عقلاني لعلاج المريض ، مع مراعاة سوابق الحساسية ، واستبعاد الأدوية المتعددة والوصفات طويلة الأمد للأدوية ؛ في حين أنه من الضروري مراعاة الحالة الوظيفية للكبد والجهاز الهضمي والكلى المشاركة في التحول الأحيائي وإفراز الأدوية.
1.3 الحمامي الطراحي اللطيف
(حمامي نضحي فطري)
حمامي عديدة الأشكال نضحي - الامراض المعدية الحادة
طبيعة غير مسببة للحساسية أو سامة للحساسية ، تتميز بآفات الجلد والأغشية المخاطية وتتجلى في بقع حطاطية متقطعة
و فقاعي حويصليمتسرع. يتميز المرض بدورة دورية
و الميل إلى الانتكاس ، خاصة في الربيع والخريف. يعتبر التهاب الجلد أكثر شيوعًا عند الشباب ومتوسطي العمر. يمرض الرجال في كثير من الأحيان.
المسببات المرضية.اعتمادًا على المسببات ، يتم تمييز شكلين من الحمامي النضحي: الحساسية المعدية والحساسية السامة. في معظم المرضى ، يسود الشكل التحسسي المعدي (حتى 85-90٪) ويصنفه بعض المؤلفين على أنه مجهول السبب. أقل شيوعًا ، يتم تشخيص أشكال الحساسية السامة (أعراض) للمرض. في الوقت الحالي ، تُعتبر الحمامي مرض متعدد الأصابع ، والذي يعتمد على تفاعلات الحساسية استجابةً لعمل العوامل المعدية وغير المعدية.
إلى تشمل العوامل المعدية الفيروسية (عادة الهربس) والبكتيرية (المكورات العقدية والمكورات العنقودية والسل والدفتيريا وداء البروسيلا وما إلى ذلك) والفطريات (داء النوسجات وداء المبيضات) والالتهابات الأولية (الملاريا وداء المشعرات).
إلى تشمل العوامل غير المعدية الأدوية (التتراسيكلين ، السلفوناميدات ، الباربيتورات ، مشتقات البيرازولون ، اللقاحات ، الأمصال العلاجية ، الذيفانات) ؛ المواد الكيميائية المستخدمة في الحياة اليومية والعمل ؛ الأورام الخبيثة.
تؤدي انتكاسات المرض إلى انخفاض حرارة الجسم وفرط الانعزال وأحيانًا عوامل غذائية.
عيادة. وفقًا لشدة مسار المرض ، تتميز الأشكال الخفيفة (الصغيرة ، من نوع Hebra) ، المعتدلة (الحويصلية الفقاعية) ، الشديدة (متلازمة ستيفنز جونسون) والشديدة (متلازمة ليل).
يتجلى نضحي الحمامي عديدة الأشكال في ظهور طفح جلدي متقطع ، حطاطي ، حويصلي ، فقاعي على جلد السطح الباسط للأطراف ، راحة اليد ، أخمص القدمين ، مفاصل الركبة والكوع ، الوجه ، الأعضاء التناسلية ، على الحدود الحمراء للشفاه ، الأغشية المخاطية للفم والأنف والعينين والأعضاء التناسلية.
يبدأ المرض بشكل حاد. هناك صداع وتوعك وآلام في الحلق والعضلات والمفاصل. بعد يوم أو يومين ، على هذه الخلفية ، تظهر الطفح الجلدي على الجلد والأغشية المخاطية لعدة أيام. مع الشكل الخفيف ، تظهر بقع التهابية متوذمة ومحدودة بشكل حاد على ظهر اليدين والقدمين ، السطح الباسط للذراعين والساقين ، والتي في بعض الحالات ، تكون الحطاطات المسطحة التي يتراوح حجمها من 1 إلى 2 سم أو أكثر شكلت. يكتسب الجزء المركزي من العنصر لونًا مزرقًا ويغوص ، بينما يظل الجزء المحيطي ورديًا (عين الطائر ، كوكيد ، هدف للتصوير). في المستقبل ، قد تظهر بثور ذات محتويات مصلية أو نزفية مصلي على سطح الطفح الجلدي. يؤدي فتح الأخير إلى تكوين تآكل وقشور. تظهر الطفح الجلدي الانتيابي بفاصل عدة أيام. يعاني المرضى من الحكة والحرقان. من آليات ظهور الحكة غلبة نغمة الانقسام الودي للجهاز العصبي اللاإرادي وتطور نقص الأكسجة في الآفات مما يؤدي إلى زيادة بيروكسيد الدهون ، وتراكم منتجاتها ، مما يؤدي إلى حكة الجلد. . يتم تسجيل المظاهر النشطة في غضون 8-14 يومًا ، وأحيانًا تترك وراءها تصبغًا.
في الشكل المعتدل ، بالإضافة إلى الجلد ، تشارك الحدود الحمراء للشفاه والأغشية المخاطية للفم والبلعوم والأعضاء التناسلية وملتحمة العين في العملية المرضية. يصاب الغشاء المخاطي للفم في حوالي ثلث المرضى. لوحظ ظهور آفات منعزلة في الغشاء المخاطي للفم فقط في 5٪ من المرضى. عند المشاركة في العملية المرضية للغشاء المخاطي للفم ، غالبًا ما تكون الطفح الجلدي موضعية على الشفاه وعشية الفم والخدين والحنك. يظهر حمامي منتشر أو متورم محدود فجأة. بعد 1-2 يوم ، تتشكل بثور على خلفية حمامي. توجد لمدة 2-3 أيام ، وتفتح وتتشكل تآكلات مؤلمة للغاية في مكانها. هذا الأخير ، المندمج ، يشكل تآكلًا واسعًا
مناطق نيويورك. يمكن تغطية التآكل بطبقة رمادية مائلة للصفرة ، والتي ، عند إزالتها ، تتسبب بسهولة في حدوث نزيف متني.
في يعاني بعض المرضى من آفات واسعة في الغشاء المخاطي للفم ،
في الآخرين - تقتصر العملية على حمامي واحد غير مؤلم والانفجارات الفقاعية الحمامية. على الشفتين على سطح التآكل ، تتشكل قشور دموية بسمك مختلف ، مما يعقد بشكل كبير فتح الفم. في حالة الإصابة بعدوى ثانوية ، تكتسب القشور لونًا رماديًا متسخًا.
يترافق شكل شائع من الضرر الذي يصيب الغشاء المخاطي للفم بألم شديد وسيلان اللعاب وصعوبة في الأكل وصعوبة في الكلام.
بعد 10-15 يومًا ، تبدأ الطفح الجلدي بالتلاشي وتختفي خلال 15-25 يومًا. على الغشاء المخاطي للفم ، يتم حل الطفح الجلدي في غضون 4-6 أسابيع. في مكان العناصر الحمامية الحطاطية ، عندما يتم حلها ، يبقى فرط تصبغ.
لا يتسم الشكل التحسسي السمي للحمامي النضحي متعدد الأشكال بموسمية الانتكاسات ، ولا يسبقه دائمًا أعراض عامة
و غالبًا ما تكون العملية ثابتة بطبيعتها مع توطين متكرر على الغشاء المخاطي للفم.
يبدأ شكل حاد من الحمامي عديدة الأشكال نضحي (متلازمة ستيفنز جونسون ، الموصوفة في عام 1922) بشكل حاد مع الحمى (39-40.5 درجة مئوية) ، والصداع ، وآلام العضلات والعظام ، ووجع الغشاء المخاطي للفم
و البلعوم ، قد يكون مصحوبًا بتطور الالتهاب الرئوي ، التهاب الكلية ، الإسهال ، التهاب الأذن الوسطى ، إلخ. تتأثر الجلد والأغشية المخاطية في تجويف الفم والأعضاء التناسلية والشرج والعينين. تظهر بثور شديدة على الشفتين ، الغشاء المخاطي للفم (الخدين ، اللسان) ، يتبعها تكوين تقرحات مؤلمة ، مغطاة بقشور نزفية ضخمة ، مما يجعل من الصعب تناولها. يتميز تلف العين بأنه التهاب حاد في الملتحمة أو التهاب قيحي ، والذي قد تظهر عليه الحويصلات.
في كثير من الأحيان تتطور تقرح القرنية ، التهاب القزحية ، التهاب الحلق ، مما يؤدي إلى فقدان البصر. يؤدي تلف الأغشية المخاطية للأعضاء التناسلية عند الرجال إلى ضعف التبول مع احتمال تورط في عملية المثانة.
الآفات الجلدية على شكل طفح جلدي حطاطي أو بثور ، في كثير من الأحيان - بثور ، متعددة وواسعة النطاق ، غالبًا مع تطور الداحس ، تحدث على خلفية حالة عامة خطيرة. بدون علاج ، تصل نسبة الوفيات في متلازمة ستيفنز جونسون إلى 5-15٪.
شكل شديد للغاية (متلازمة ليل) - انظر الفصل. "Toxidermy". علم التشريح المرضي. في المرحلة الأولى من المرض ، تتطور الوذمة في الجزء العلوي
جزء من الأدمة ، هناك توسع في الأوعية الدموية مع تسلل الخلايا اللمفاوية حول الأوعية وفي منطقة الغشاء القاعدي. في وقت لاحق - تسرب كرات الدم الحمراء. تشمل التغييرات المميزة تنكس الفجوات في الطبقات العميقة للبشرة ونخر خلايا البشرة. انحلال الشرايين غائب. التركيب المرضي للآفات المخاطية
الأغشية تشبه التغيرات في الجلد ، ولكن مع شدة أكبر من العمليات التنكسية في الظهارة.
تشخبص. يعتمد على البداية الحادة ، وتعدد الأشكال للعناصر البركانية ، وتماثل توطينها ، والميل إلى تكوين الحلقات. يجب إجراء التشخيص التفريقي بأشكال أخرى من تسمم الجلد ، الحزاز الوردي ، الفقاع ، الفقعان ، جلاد دوهرينغ.
علاج او معاملة. تعتمد طبيعة العلاج على شدة المرض. في شكل خفيف ، يتم وصف مضادات الهيستامين (suprastin ، و fenkarol ، و tavegil ، و amertil ، و Claritin ، و erius ، وما إلى ذلك) ، وعوامل التحسس (الكالسيوم ، ثيوسلفات الصوديوم) ، والأسكوروتين ، والشرب الثقيل ، والممتص المعوي (الفحم المنشط ، بوليفين ، بيلوسورب ، إلخ. )
في الشكل المعتدل من الحمامي النضحي عديدة الأشكال ، بالإضافة إلى العلاج أعلاه ، يتم وصف بريدنيزولون بجرعة يومية من 30-60 مجم أو كورتيكوستيرويد آخر بجرعة مكافئة لمدة 4-6 أيام ، يليها انخفاض تدريجي في جرعة الدواء أكثر من 2-4 أسابيع. بالإضافة إلى ذلك ، يوصى باستخدام إيثاكريدين 0.05 جم ثلاث مرات يوميًا لمدة 10-15 يومًا. تم عرض علاج إزالة السموم (المحاليل الملحية ، الميكروديسيس ، بولي جلوسين ، ريوبوليجليوكين ، إلخ ، الشرب الثقيل ، مدرات البول). إذا كان تفاقم المرض مرتبطًا بعدوى الهربس ، يتم وصف مستحضرات الأسيكلوفير ، إذا كانت بكتيرية - المضادات الحيوية.
يوصى بمرضى متلازمة ستيفنز جونسون: شرب الكثير من السوائل ، ومدرات البول ، واتباع نظام غذائي بسيط ، ومضادات الهيستامين وأدوية التحسس ، والأسكوروتين ، والنيورونديكس بالتنقيط الوريدي ، والميكروديز ، والبولي غلوسين ، والريوبوليجليوكين ، والمحاليل الملحية 200-400 مل يوميًا أو كل يومين. ، إجمالي 3-5 دفعات ، جرعة يومية من بريدنيزولون (0.8-1.2 مجم / كجم) 50-90 مجم أو جرعة مكافئة من كورتيكوستيرويد آخر لمدة 10-15 يومًا حتى يتحقق التأثير العلاجي الواضح ، يليه انخفاض تدريجي في الدواء حتى يتم إيقافه تمامًا.
يتم إجراء العلاج الخارجي مع مراعاة طبيعة الآفة الجلدية. يوصى باستخدام المستحضرات لمناطق التآكل التي تبكي (محلول 2 ٪ من حمض البوريك ، محلول فيوراسيلين 1: 5000 ، إلخ) ، العلاج باستخدام الهباء الجوي المضاد للالتهابات (ليفومكول) ، فوكارسين.
يمكن تزييت المظاهر الحطاطية المتقطعة للمرض على الجلد بمرهم آذريون ، ديرموريف ، 5-10٪ مرهم ديرماتول ، كريمات ومراهم تحتوي على جلايكورتيكويد. في حالة تلف الغشاء المخاطي للفم ، يوصى بشطفه بمحلول برمنجنات البوتاسيوم 1: 8000 ، محلول 2 ٪ من حمض البوريك ، محلول 2-3 ٪ من التانين ، مغلي البابونج ، صبغة مخففة من دنج ، آذريون ، تزييت الغشاء المخاطي المصاب بزيت نبق البحر ، وردة الورد ، محلول زيت فيتامين أ ، معجون الأسنان "سولكو". لعلاج الآفات على الشفاه ، يمكن استخدام الأدوية الموصى بها لعلاج الغشاء المخاطي للفم.
عندما تظهر مضاعفات قيحية ثانوية ، يتم وصف المضادات الحيوية واسعة الطيف.
الوقاية. في حالات الطبيعة المعدية للحساسية للمرض: الصرف الصحي لبؤر العدوى والأمراض المصاحبة الأخرى ، زيادة المقاومة غير النوعية (الفيتامينات المتعددة ، المنشطات الحيوية ، العلاج الذاتي ، الإشعاع فوق البنفسجي ، التصلب). في الشكل التحسسي السمي للحمامي النضحي عديدة الأشكال ، من الضروري تحديد مسببات الحساسية المسببة للمرض ، وشرح للمريض خطورة الاستخدام المتكرر للدواء ، مع الإشارة إلى ذلك على سوار تعريف المريض.
1.4 الأكزيما
الأكزيما هي مرض جلدي مزمن ينتكس ويتسم بتعدد الأشكال التطوري للعناصر المورفولوجية والبكاء والحكة.
الأكزيما هي مرض جلدي واسع الانتشار ، حيث تمثل ما يصل إلى 40 ٪ من جميع الأمراض الجلدية وفقًا لبعض المصادر. في السنوات الأخيرة ، زاد عدد الأشخاص الذين يعانون من هذا المرض بشكل كبير بسبب زيادة عدد العوامل البيئية والبيئية والصناعية السلبية المختلفة التي تؤثر على جسم الإنسان. تحدث الإكزيما في جميع الفئات العمرية ، ولكنها تصيب بشكل أساسي الأشخاص الأكثر قدرة جسديًا ، وتميل إلى مسار الانتكاس المزمن وهي سبب شائع للإعاقة المؤقتة. يتأثر الرجال في كثير من الأحيان. يمكن أن يؤثر المرض على أي منطقة من الجلد ، حتى تطور احمرار الجلد. تعتمد المشاركة السائدة لمناطق معينة من الجلد في عملية الأكزيما على شكل المرض. التطور المتكرر لبؤر الأكزيما على خلفية الجروح والقرحة الغذائية وأمراض الأوعية الدموية هو موانع للعلاج الجراحي ، مما يؤدي إلى توفير رعاية متخصصة في الوقت المناسب ، وتطور المضاعفات والإعاقة.
يأتي اسم هذا المرض من الكلمة اليونانية "eczeo" - وهو الغليان ، ويفسر ذلك المظهر السريع المميز وفتح الفقاعات مع تكوين تآكل باكي. تم استخدام مصطلح "الأكزيما" منذ القرن الثاني قبل الميلاد. قبل الميلاد ه. للإشارة إلى أي أمراض جلدية حادة ، حتى النصف الأول من القرن التاسع عشر تم تحديد الإكزيما بواسطة R. Willan (1808) كشكل منفصل من أشكال التصنيف.
المسببات المرضية. على الرغم من وجود عدد كبير من الدراسات ، لم يتم دراسة التسبب في هذا المرض الجلدي بشكل كافٍ ، والعديد من القضايا قابلة للنقاش ، وغالبًا ما تكون بيانات المؤلفين المختلفين متناقضة. في مراحل مختلفة من تطور عقيدة الأكزيما ، أعطيت أهمية خاصة في مسببات المرض وتسببه للجهاز العصبي المركزي والمحيطي (النظرية العصبية) ، ودور الغدد الصماء ، والتلوث الجرثومي للجلد ، و حالة حساسية الجسم (نظرية الحساسية) ، وعوامل وراثية. في الوقت الحالي ، يعتبر معظم المؤلفين أن الإكزيما مرض متعدد الأوجه مع إمراض معقد ، يتطور نتيجة للتأثير المعقد للاستعداد الوراثي ، وكذلك أمراض الحساسية العصبية والغدد الصماء والأيض والأمراض الخارجية.
عوامل نيويورك. هذه العناصر المرضية هي بدرجات متفاوتة من سمات الأشكال الفردية للعملية الأكزيمائية ، ولكن لا توجد معلومات حول الأهمية الرئيسية لأي منها. كلما زاد طول المرض وشدته ، زاد عدد الأعضاء والأنظمة المشاركة في العملية المرضية.
في التسبب في الأكزيما ، ما يلي مهم: الاستعداد الوراثي الذي يحدد الخلل الوظيفي في الجهاز المناعي ، والاضطرابات في نشاط الجهاز العصبي المركزي والمحيطي ، وتنظيم الغدد الصماء ، وكذلك التعرض لفترات طويلة لحل العوامل الخارجية والداخلية التي تسبب حساسية للجسم. يتم التعبير عن تطوير نقص المناعة في الروابط الخلوية والخلطية والبلعمة في القصور النوعي والكمي ، وعدم توازن المجموعات السكانية الفرعية التنظيمية ، مما يحدد ضعف الاستجابة المناعية. يساهم فشل آليات الحماية في تكوين بؤر معدية مزمنة ، ودسباقتريوز معوي ، وحدوث انتكاسات للمرض. هناك تغيير في تكوين البكتيريا الدقيقة للجلد ، سواء في الآفات أو تبدو صحية ، مع غلبة المكورات العنقودية الذهبية والكائنات الحية الدقيقة سالبة الجرام ؛ هذا يزيد بشكل كبير من كثافة التلوث الجرثومي. إن التعرض لمضادات حيوية خارجية (كيميائية وبيولوجية) ، ومسببات الحساسية الذاتية (مستضدات جرثومية من بؤر العدوى المزمنة ، والسموم الداخلية) على خلفية استجابة ضعيفة بشكل غير كافٍ لجهاز المناعة يؤدي إلى استمرارها ، وتوعية الجسم بها وعلى مكونات البروتين في جلد المرء ، تسبب استجابات مناعية مرضية. يكون نشاط الحساسية في بداية المرض أحيانًا أحادي التكافؤ - تتطور فرط الحساسية لعامل مسبب واحد ، مع المسار الإضافي للجلد و "إعادة تهيج" الجهاز المناعي ، يبدأ الكائن الحي المريض نوعًا وكميًا في الاستجابة للعديد من المهيجات ومسببات الحساسية ، مما يشير إلى تطور الحساسية المتعددة التكافؤ المميزة للإكزيما. في الوقت نفسه ، يتطور التهاب تحسسي واسع النطاق للجلد وفقًا لنوع مختلط (يجمع بين أنواع فرط الحساسية المتأخرة والفورية ، بالإضافة إلى الآليات السامة للخلايا والمجمع المناعي). والنتيجة هي تكثيف مرضي لعمليات الأكسدة مع تدمير الأغشية البيولوجية ، وزيادة نشاط الإنزيمات الليزوزومية في الدم ، وعدم توازن في نظام مثبطات البروتياز - تحلل البروتين ، وتدمير الأنسجة الذاتية. بالإضافة إلى ذلك ، يعاني المرضى من تغيرات في وظائف الأعضاء الداخلية (الجهاز الصفراوي ، والجهاز الهضمي ، والكلى) ، والتمثيل الغذائي (الكربوهيدرات ، والبروتين ، والدهون) ، واضطرابات التمثيل الغذائي للكهارل ، والأحماض الأمينية ، والأمينات الحيوية ، وعدد من الإنزيمات المحللة للجلوكوز. في موازاة ذلك ، يحدث انتهاك لتنظيم نغمة الأوعية الدموية بالاقتران مع زيادة نشاط تخثر الدم ، مما يؤدي إلى تغييرات في المعلمات الدموية ، بينما يعاني دوران الأوعية الدقيقة ، وذمة ونقص الأكسجة في الأنسجة المصابة. كل هذه العوامل تؤدي إلى تحول في التمثيل الغذائي نحو تفاعلات تقويضية. في الوسائط السائلة للجسم بتركيزات عالية بشكل غير عادي ، عدد كبير من المنتجات الأيضية الوسيطة والنهائية ، المواد الفعالة بيولوجيا ،
المركبات التي تكونت نتيجة تدمير الأنسجة والتحلل البروتيني المعزز لبروتينات البلازما ، ونواتج الهضم غير الكامل للطعام الممتص من الجهاز الهضمي بسبب زيادة نفاذية الغشاء المخاطي المعوي ، والسموم الميكروبية ، والدهون والبروتينات المائية ، وما إلى ذلك ، والتي يؤدي إلى تطور التسمم الداخلي ،
في بدوره ، مما يؤدي إلى تفاقم جميع الروابط المسببة للأمراض من عملية الأكزيما.
تصنيف الأكزيما. التصنيف الموحد للأكزيما المقبول بشكل عام
في غير موجود حاليا. ومع ذلك ، من الناحية العملية ، غالبًا ما يتم استخدام التصنيف السريري لـ M.M.صحيح (والذي يشمل أيضًا حاكة ، عسر التعرق ، تيلوتيك ، بين الثنيات) ، جرثومية (بما في ذلك نظير الرضحي ، والدوالي ، الدوالي والفطريات) ، الدهنية و المحترفين. إكزيما الأطفال ، التي تتطور في مرحلة الطفولة على خلفية أهبة النضحي النضحي وهي المظهر السريري الأولي للتأتب ، يتم النظر فيها بشكل منفصل. بالإضافة إلى ذلك ، على طول الدورة ، يتم تقسيم كل من الأكزيما إلى حادة ، وتحت الحاد ، ومزمنة (LN Mashkilleyson ، 1965).
وفقًا للتصنيف الدولي للأمراض ، مراجعة X (ICD-X) ،
في الذي يعتمد على التغيرات المرضية ، يتم استخدام مصطلحات "الأكزيما" و "التهاب الجلد" بالتبادل. في هذه الحالة ، الأكزيما الحقيقية تتوافق مع الذاتية (الأرجية) - L20.8 ، خلل التعرق - خلل التعرق L30.1 ، الأكزيما التيلوتيكية - الأكزيما الضخامية L28.0 ، بين الثنيات هي L30.4. فيلا يميز ICD-X الأكزيما الميكروبية بشكل منفصل ، في حين أن الشكل نظير الرضحي يتوافق مع التهاب الجلد المعدي أو الأكزيما البثرية (L30.3) ، يتم تحديد nummular بواسطة الكود L30.0 ، والفطريات هي الأقرب إلى المبيضات وحساسية الجلد الفطرية (L30.2) ) ، الدوالي أو الأكزيما الوراثية (I83.1-I83.2) تعتبر في قسم "أمراض الأوعية الدموية" من مضاعفات الدوالي. الأكزيما الدهنية والتهاب الجلد الدهني في ICD-X هما نفس المرض مع الرمز L21.9 ، وينطبق الشيء نفسه على الأكزيما المهنية والتهاب الجلد (L25.9). أكزيما الأطفال مشفرة L20.8 ، بين الثنيات أو الدهنية للأطفال - L21.1 ، الحلئي الشكل - B00.0. بالإضافة إلى ذلك ، تعتبر أكزيما الأذن الخارجية (H60.5) منفصلة في التصنيف الدولي للأمراض - X ، والذي يصنف على أنه مرض يصيب أعضاء الأنف والأذن والحنجرة.
الصورة السريرية للإكزيما. يختلف ظهور الإكزيما. في بعض الأحيان تسبق مظاهره الأمراض المعدية ، والإجهاد النفسي العصبي ، والأضرار التي تلحق بالجلد ، والتلامس مع المواد المهيجة والحساسة ، والأدوية. في كثير من الأحيان لا يستطيع المريض ربط حدوث الإكزيما بأي أسباب.
تتطور الإكزيما الحادة فجأة ، وتبدأ بظواهر بادرية (ضعف ، قشعريرة ، صداع ، إلخ) أو تحدث بدونها. جلد المريض
في تتميز هذه المرحلة بالحساسية المتزايدة لعوامل مختلفة ، والاستجابة لمجموعة متنوعة من المحفزات مع زيادة في التفاعل الالتهابي ، والأحاسيس الذاتية وظهور طفح جلدي جديد. حرف-

شدة الظواهر الالتهابية والتغير السريع في مراحل العملية الأكزيمائية. يبدأ المرض عادة بظهور حمامي مشرقة.
و انتفاخ حاد(مرحلة وذمة حمامية) ، تظهر عليها حطاطات صغيرة (مرحلة حطاطية) ، وبعدها أو في وقت واحد - حطاطات حطاطية وحويصلات (مرحلة حويصلية). ولعل دخول عدوى ثانوية وتشكيل ليس حويصلات بل بثرات. تنفتح عناصر التجويف بسرعة وتتحول إلى تآكل باكي بأحجام مختلفة ، وأكثرها شيوعًا للإكزيما هي "الآبار المصلية" - تآكل نقطة تفصل الإفرازات الشفافة بقطرات صغيرة (مرحلة البكاء). كقاعدة عامة ، في الأكزيما الحادة ، هناك الكثير من البكاء والأحاسيس الذاتية الواضحة في شكل حكة وحرق وألم ، وشعور بضيق الجلد. تؤدي الحكة إلى سحجات متعددة واضطرابات عصبية واضطرابات في النوم تصل إلى الأرق. يمكن أن تتقلص الحويصلات والبثور وتصريف التآكل مع تكوين قشور مصلية أو قيحية وقشور دقيقة (مرحلة القشرة) ، والتي يتم رفضها مع الانتقال إلى مرحلة التقشير
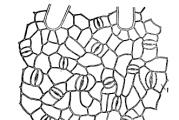
و تشكيل خلل التنسج الثانوي ، دون ترك ندبات وضمور. يتم عرض تطور العناصر المورفولوجية في الأكزيما بوضوح
في شكل "مثلث كريبيش" (الشكل 1).
أرز. واحد . مثلث كريبيش
تتميز المظاهر السريرية للإكزيما بتعدد أشكال واضح (تطوري عادة) وتنوع للطفح الجلدي ، عند ظهور وذمة ، حمامي ، عقيدات ، حويصلات ، تآكلات ناكية ، قشور وتقشير في وقت واحد في آفة واحدة. ويرجع ذلك إلى حقيقة أن عملية الإكزيما في مسارها يمكن أن تتوقف عند مرحلة معينة وتخضع للانحدار ، أو تظهر طفح جلدي جديد في أي وقت ، ولا يمر دائمًا بجميع مراحل التطور.
قد يكتسب المرض في البداية مسارًا تحت الحاد أو مزمنًا ، أو يمكن الانتقال التدريجي للأكزيما الحادة إلى المزمنة ، من خلال المرحلة تحت الحاد. يتجلى المسار تحت الحاد للجلد من خلال عملية البكاء أو الجفاف مع زيادة في تسلل المناطق المصابة من الجلد وزيادة في نمط الجلد وفقًا لنوع التحزز. على سطح البؤر المتسللة بشكل معتدل ، مفرط الدم قليلاً ، هناك كمية صغيرة من التآكل الصغير والقشور والقشور الصغيرة ، ويصاحب العملية تقشير يمكن أن يتحول فجأة إلى بكاء.
إذا كانت العلامات المميزة للأكزيما الحادة هي الوذمة الالتهابية ، وتشكيل التقرحات والنضح ، ثم في العيادة المزمنة ، يسود التسلل الواضح - سماكة التهابية في الجلد. بالإضافة إلى ذلك ، فإن علامات الأكزيما المزمنة هي احتقان احتقاني معتدل وتحزز وتقشير وحكة شديدة. الوذمة والتآكل
و لا يوجد بكاء ، ولا يتم التعبير عن تعدد الأشكال ، ولا يوجد تغيير سريع في مراحل العملية. مع مسار طويل من الأكزيما ، تظهر أحيانًا طبقات مفرطة التقرن مع تشققات على الراحتين والأخمصين ، وتشوه الأظافر. عادة ما تأخذ الإكزيما المزمنة مسارًا دوريًا يستمر لسنوات.
و عقود. في نفس الوقت ، فترات الهدوء ، عندما تصبح بشرة المريض صافية ، أو يمكن استبدال التحسينات بتفاقم على فترات غير متساوية. الأكزيما تحت الحاد أو المزمنة في ظل ظروف معينة
في يمكن أن تتفاقم أي لحظة ، وتكتسب صورة سريرية حادة. في هذه الحالة ، على خلفية سماكة الجلد وتقشيره ، تظهر الوذمة والتضخم الساطع والحويصلات والبكاء ، تزداد الحكة وتظهر طفح جلدي جديد على الجلد السليم.
يعد تنظيم الدورة الموصوفة أعلاه مميزًا بدرجات متفاوتة لجميع أشكال الأكزيما ، ولكن هناك أيضًا ميزات محددة لكل منها.
تتميز الأكزيما الحقيقية بشكل كامل بالعلامات المذكورة. تتجلى الأعراض السريرية للإكزيما الحقيقية من خلال تعدد الأشكال الواضح (صحيح وكاذب) وتنوع الطفح الجلدي ، وهو تغيير واضح في مراحل العملية الأكزيماوية. الطفح الجلدي متماثل ، وغالبًا ما يكون موضعيًا على جلد الأطراف العلوية ، وفي كثير من الأحيان - على الوجه والأطراف السفلية والجذع. عادة ما يكون شكل الآفات غير منتظم ، وحوافها ليست حادة ، بل تنتقل بسلاسة إلى الجلد غير المتغير. يمكن أن تشغل العملية الأكزيمائية مساحة محدودة ، وتشكيل بؤر صغيرة مع آفات منتشرة في المناطق التشريحية الفردية (الأطراف والجذع) ، وآفاتها المستمرة ، والتورط المنتشر للجلد بأكمله تقريبًا ، ومن الممكن تطوير احمرار الجلد الأكزيما. السمة هي تناوب المناطق المصابة من الجلد مع المناطق غير المصابة ، والتجمع في المنطقة المجاورة مباشرة لطفح جلدي كبير من البؤر الصغيرة وفقًا لنوع "أرخبيل الجزر". يشعر المرضى بالقلق من الحكة متفاوتة الشدة. قد تحدث بقع جافة
و تقشير الجلد ، تشققات في الطبقة القرنية. مع مسار مزمن طويل من الأكزيما ، تظهر أحيانًا تكوينات مفرطة التقرن القاسية مع تشققات على الراحتين والأخمصين. في كثير من الأحيان ، يكون مسار الأكزيما معقدًا بسبب إضافة عدوى قيحية: تظهر بثور وقشور قيحية.
إلى أنواع خاصة من الأكزيما الحقيقية تشمل حاكة ، عسر التعرق ، تيلوتيك ، بين الأعراق ، سريرية غريبة
ترتبط مظاهرها بالتوطين السائد للعملية ، وكذلك السبب المحتمل الذي تسبب في المرض.
الأكزيما الحاكة هي سمة من سمات الطفولة ، وتتجلى في طفح جلدي من العقيدات الصغيرة (مع حبوب الدخن) مع فقاعة في الأعلى ، والتي تتشكل على قاعدة مضغوطة ، لا تفتح ولا تشكل تآكلًا. توجد الآفات على جلد الوجه ، حول المفاصل الكبيرة ، في المنطقة الأربية ، على الأسطح الباسطة للأطراف. مريض-
فاني يحدث بشكل مزمن ، وغالبا ما يتكرر. تتميز بالحكة الانتيابية وردود فعل عصبية شديدة مصحوبة باضطراب في النوم. بسبب الخدش ، فإن العقيدات مغطاة بقشرة صغيرة نزفية. مع مسار طويل ، يحدث تسلل إلى البؤر ، ويخشن الجلد في المناطق المصابة ، ويتشقق ، ويكتسب لونًا رماديًا ، ويصبح جافًا وخشنًا. لوحظ مغفرة المرض في الصيف ، والانتكاس - في الشتاء. تحتل موقعًا وسيطًا بين الأكزيما الحقيقية والحكة.
خلل التعرققد يكون الشكل مرضًا مستقلاً أو جزءًا من الآفات في أنواع أخرى من الأكزيما. تتمركز العملية المرضية على راحتي اليدين وباطن الأصابع والأسطح الجانبية للأصابع ، وتتميز بتكوين بثور صغيرة (بحجم رأس الدبوس) كثيفة الملمس على خلفية الوذمة واحتقان الدم. أقل شيوعًا هي الفقاعات الكبيرة ، بحجم حبة البازلاء. تميل عناصر الطفح الجلدي إلى الاندماج ، وتظهر حويصلات متعددة الحجرات ، وتتشكل آفات بأحجام وأشكال مختلفة. تتألق الفقاعات الموجودة في البشرة عبر الطبقة القرنية السميكة ، وهي تشبه حبات الأرز المطبوخ. غالبًا ما ينزعج المرضى من الحكة الشديدة. من الممكن إرفاق عدوى ثانوية بتكوين بثرات. يمكن أن تنفتح الفقاعات والبثور ، وتتحول إلى تآكل صدفي مع حدود من البشرة المتقشرة على طول المحيط ، أو تجف مكونة قشور مسطحة صفراء. يتميز بالدورة الطويلة ومقاومة العلاج.
يمكن أن تتطور الإكزيما التيلوتية (فرط التقرن ، قرنية) أيضًا على الراحتين والأخمصين. يستمر هذا الشكل من المرض مع أكبر تسلل وظهور طبقات مفرطة التقرن قوية. يتميز بتشققات مؤلمة عميقة وحكة ، وقد لا تتشكل الفقاعات. الصورة السريرية تشبه إلى حد بعيد الفطار والصدفية. تتطور الإكزيما التيلوتية أحيانًا عند النساء أثناء انقطاع الطمث.
إلى عن على بين الأعراقتتميز الأكزيما بالتوطين في ثنايا الجلد (الإبط ، الفخذ ، تحت الغدد الثديية ، بين الأصابع ، إلخ). . يتميز بكاء غزير ، وتشكيل شقوق عميقة مؤلمة. الحكة معتدلة. يمكن أن تنتشر العملية فجأة إلى ما وراء الطيات مع تطور الصورة السريرية للإكزيما المعممة الحادة.
الأكزيما الجرثومية.الشكل الجرثومي للأكزيما هو نوع من تفاعل الحساسية ، نتيجة التحسس الأحادي التكافؤ للكائنات الدقيقة أو الفطريات المسببة للأمراض أو منتجاتها الأيضية في بؤر العدوى الحادة أو المزمنة للجلد ، وأعضاء الأنف والأذن والحنجرة ، ومنطقة الأسنان ، والأعضاء الداخلية (تقيح الجلد ، المصاب الجروح والتهاب البلعوم واللوزتين والتهاب الحويضة والكلية والتهاب المرارة وما إلى ذلك). تحدد هذه الأسباب وجود بعض سمات الصورة السريرية للإكزيما الميكروبية ، إلى جانب السمات الرئيسية لعملية الأكزيما.
غالبا ما وجدت نظير الصدمةشكل (شبه سنوي) من المرض ، يبدأ كعملية غير متماثلة على جلد الساقين ، وظهر اليدين ، وفروة الرأس - حول سطح الجرح ، وبؤرة تقيح الجلد
في البداية ، تظهر فقاعات صغيرة في منطقة بؤرة العدوى ، ثم تتشكل واحدة أو أكثر من الآفات النموذجية ذات الحدود الواضحة والخطوط العريضة الصدفيّة و "طوق" من الطبقة القرنية المقشرة للبشرة على طول المحيط ، تتميز بالميل إلى إبطاء النمو المحيطي. تركيز الأكزيما الميكروبية هو منطقة حكة معتدلة من الحمامي الالتهابية الحادة مع حطاطات نضحية ، حويصلات دقيقة ، بثور ، تآكل باكي ، تراكمات ضخمة من قشور صفراء مخضرة وقيحية ودموية فضفاضة على السطح. بعد إزالة الأخير ، ينكشف سطح يبكي بلون أحمر أو أحمر راكد ، والذي ينزف بسهولة. في بعض الأحيان ، هناك أيضًا نقطة تبكي من سمات الأكزيما ("الآبار المصلية"). على محيط البؤرة الرئيسية ، غالبًا ما تتشكل الفحوصات على شكل بثور حطاطية وبثرات وصراعات بسبب العدوى الثانوية مع إفرازات تحتوي على المكورات. العلامات الرئيسية للإكزيما الجرثومية مميزة بجميع أشكالها ، لكن لكل منها سمات مميزة.
مع الأكزيما الحلقية (على شكل عملة معدنية) ، والتي ترتبط عادةً ببؤر العدوى على الجلد (دون تكوين عيب في الجرح) أو في الأعضاء الداخلية ، متعددة أو مفردة ، مرتفعة قليلاً فوق مستوى الجلد ، لويحات متسللة وذمة محدودة بشكل حاد ذات شكل دائري إلى حد ما ، خطوط خارجية منتظمة ، بقطر 1-5 سم أو أكثر. عادة ما تكون البؤر موضعية على الأطراف ، وغالبًا ما تكون على الجذع والوجه. يتميز سطحها بظهور الحمامي والحطاطات النضحية والبكاء الواضح بالتنقيط والقشور والقشور الصديدية الصليبية. يميل المرض أيضًا إلى نشر العملية ، وهو عرضة للانتكاس ومقاوم للعلاج. في المسار تحت الحاد والمزمن ، عندما يتم التعبير عن التقشير ، تشبه الأكزيما الحلقية في العيادة الصدفية.
ظهور دوالي الأكزيمايعزز أعراض الدوالي مع ضعف ديناميكا الدم ودوران الأوعية الدقيقة في الأطراف السفلية. يتم تحديد الآفات على الساقين والقدمين في منطقة الدوالي ، حول محيط قرح الدوالي ، على خلفية رواسب الهيموسيديرين ومناطق تصلب الجلد. تطور المرض مفضل بسبب الإصابات ، وزيادة حساسية الجلد للأدوية المستخدمة في علاج قرح الدوالي ، ونقع الجلد عند تطبيق الضمادات. تعدد الأشكال للعناصر ، الحدود الحادة والواضحة للبؤر ، الحكة المعتدلة هي سمة مميزة ، مما يجعل الأكزيما الدوالي مشابهة سريريًا للدوالي ومظلة الصدمة.
إذا كانت الطفح الجلدي المميز للإكزيما الجرثومية ناتجة عن التحسس للفطريات المسببة للأمراض ، يتم تشخيص المريض الأكزيما الفطرية. تتطور الآفات المميزة لأشكال أخرى من الأكزيما الميكروبية وشكل خلل التعرق للمرض على خلفية فطار وفطار الأظافر في اليدين أو القدمين أو الجلد الناعم ، المترجمة بشكل رئيسي في الأطراف ، مع آفات متكررة في اليدين والقدمين.
غالبًا ما يجمع المرض بين علامات عدة أشكال ويتطور نتيجة لمجموعة معقدة من الأسباب (على سبيل المثال ، على خلفية العدوى
قرحة الدوالي في مريض مصاب بالفطار وفطار الأظافر في القدمين). مع مزيد من التطوير لأي شكل من أشكال الأكزيما الميكروبية ، تنتشر العملية بسبب الطفح الجلدي التحسسي الثانوي وتكتسب طابعًا متماثلًا. إذا استمر التركيز المعدي ، فإن الإكزيما الميكروبية تتميز بمسار خشن مع التطور التدريجي للتحسس متعدد التكافؤ في الجسم وانتقال المرض إلى الشكل الحقيقي مع تكوين عدد كبير من الحويصلات الدقيقة سريعة الفتح وتآكل النقاط مع التنقيط البكاء. التفاقم الدوري للمرض يؤدي إلى زيادة الحكة. عندما يتم القضاء على بؤرة العدوى المزمنة ، تنحسر عملية الأكزيما.
الأكزيما الدهنيةيتطور في الأشخاص الذين يعانون من حالة دهنية ويتواجد في الأماكن الأكثر ثراءً في الغدد الدهنية: على جلد فروة الرأس والوجه والصدر وفي المنطقة بين القطبين وخلف ثنايا الأذن. آفات على شكل بقع حمامية مدورة مائلة إلى الصفرة ذات حدود واضحة وخطوط واضحة ، مغطاة بقشور دهنية رمادية مصفرة وقشور فضفاضة. تتميز البشرة الجافة ، والتسلل المعتدل ، والحويصلات والبكاء ، وهي موجودة فقط في حالات نادرة - مع تهيج ، وعلاج غير عقلاني ، وعدوى ثانوية. تتكون قشور صفراء طبقات وفيرة على فروة الرأس
و قشور ، يكون الشعر في المناطق المصابة لامعًا ، وفي بعض الأحيان يكون عالقًا مع تكوين تشابك. في ثنايا الجلد ، غالبًا ما يتم ملاحظة الوذمة واحتقان الدم
و قد تظهر سماكة الجلد والشقوق والبكاء. يشكو المرضى من حكة شديدة قد تسبق المظاهر السريرية. يمكن أن توجد الطفح الجلدي لفترة طويلة دون تغيير
و دون التسبب في أحاسيس ذاتية. ولعل دخول العدوى الثانوية انتشارا سريعا للعملية.
الأكزيما المهنية، الذي تمت مناقشته بمزيد من التفصيل في قسم "الأمراض الجلدية المهنية" ، يتطور في البداية كنتيجة للتوعية الأحادية لأي مادة مهيجة يتلامس معها الشخص أثناء أداء واجبات مهنية. يتم تحديد التشخيص فقط عندما يتم تأكيد الطبيعة المهنية للمرض والعثور على مسببات الحساسية الصناعية المقابلة. يبدأ التهاب الجلد بمظاهر التهاب الجلد التحسسي التماسي في منطقة التعرض لعامل مهني ، وفي هذه المرحلة يكون الطفح الجلدي محدودًا. للعلاج ، يكفي القضاء على المهيج المقابل ومنع الاتصال المتكرر به. في حالة التعرض المطول لمسببات الحساسية ، يحدث اختلال في التوازن المناعي مع تطور التحسس متعدد التكافؤ. في الوقت نفسه ، فإن الصورة السريرية للمرض مشابهة للصورة الحقيقية أو ، في حالة الإصابة ، الأكزيما الجرثومية ، مع مسار انتكاسي مزمن وتعدد أشكال الطفح الجلدي أقل وضوحًا.
إكزيما الأطفال. لقد ثبت أن الأكزيما عند الأطفال تتطور في أغلب الأحيان على خلفية أهبة نضحي مرتبطة بشذوذ خلقي في الدستور ، يتميز باستعداد وراثي لأمراض الحساسية ، والتي يتم توريثها بطريقة جسمية سائدة وترتبط بالشذوذ.
تيجينات التوافق النسيجي HLA. ترتبط العملية من الناحية المسببة بالتأتب ، وهو تفاعل يعتمد على زيادة IgE محدد وراثيًا يرتبط بنقص المناعة الخلوية ، وخاصة الخلايا اللمفاوية التائية القاتلة. مجموعة متنوعة من العوامل البيئية ، سواء في عملية نمو الطفل داخل الرحم وخارج الرحم ، لها تأثير كبير. تولى أهمية كبيرة لتوعية الجنين داخل الرحم ليس فقط للمنتجات الغذائية المختلفة ، ولكن أيضًا لبعض الأدوية ومستحضرات التجميل التي تستخدمها الأم أثناء الحمل. تعاني العديد من الأمهات من مسار غير مواتٍ للحمل ، ومضاعفات الأمراض المعدية ، والتجارب العصبية والتوتر ، وسوء التغذية أثناء الحمل. في فترة ما بعد الولادة بالنسبة للرضيع ، تعتبر المواد المسببة للحساسية التي تأتي مع الطعام ذات أهمية قصوى. يمكن أن ينتقل البروتين الموجود في النظام الغذائي للأم إلى حليب الثدي ويثير حساسية الطفل الذي يتغذى بشكل طبيعي. يعتبر الإدخال المبكر للأطعمة التكميلية أو الأطعمة التكميلية ، والتي تشمل مسببات الحساسية المحتملة ، عاملاً حلًا ويصاحبها مظهر من مظاهر العلامات السريرية للجلد. في معظم الأطفال المرضى ، من الممكن حدوث اضطرابات معينة في طبيعة التغذية (التغذية الاصطناعية من الأيام الأولى أو في الأشهر الأولى). مع مسار طويل بما فيه الكفاية للمرض ، يطور الأطفال حساسية متعددة التكافؤ والحساسية الذاتية. يلعب دورًا مهمًا في تطور الأكزيما في مرحلة الطفولة من خلال انتهاك وظيفة الجهاز الهضمي عند الأطفال ، وهو الغزوات الديدانية الطفيلية.
يشكل الأطفال المصابون بالأكزيما 30-70٪ من جميع الأطفال المصابين بالأمراض الجلدية. تتجلى الإكزيما عند الأطفال من خلال العلامات السريرية للشكل الحقيقي الدهني أو الميكروبي للمرض ، والتي يمكن دمجها في مجموعات مختلفة في أجزاء مختلفة من الجلد. بالنسبة للصورة السريرية لإكزيما الطفولة الحقيقية ، يكون ظهور المرض أكثر شيوعًا في الشهر الثالث من العمر ؛ في بعض الأطفال ، قد تحدث الإكزيما في وقت مبكر بعد 2-3 أسابيع من الولادة. في البداية ، يكون الطفح الجلدي موضعيًا على الوجه ، باستثناء المثلث الأنفي الشفوي ، كقاعدة عامة. بادئ ذي بدء ، هناك احمرار وانتفاخ في جلد الوجه ، وكمية وفيرة من الحويصلات الدقيقة ، تبكي على شكل "آبار" ، يليها تكوين قشور صفراء بنية وتقشير ، وقد تكون هناك حطاطات ، أي هناك هو تعدد أشكال الطفح الجلدي. بعد ذلك ، قد تتأثر فروة الرأس والأذنين والرقبة ، ويكون الترتيب المتماثل للبؤر سمة مميزة. في بعض الأطفال ، تصبح العملية أكثر انتشارًا - تظهر الآفات الأكزيمائية على الجذع والذراعين والساقين ؛ في بعض الحالات ، قد تظهر الطفح الجلدي الأول على الأطراف. كقاعدة عامة ، يأتي المرض بعد فترة من "الهدوء" انتكاسة. في بعض الأطفال ، في بداية المرض أو بشكل دوري أثناء تفاقم عملية الجلد ، تظهر الأعراض من الجهاز الهضمي على شكل قيء وآلام في البطن بسبب تشنج القولون والإسهال. هناك مؤشرات على احتمالية حدوث حكة شديدة في منطقة الغشاء المخاطي للفم والشرج.
المظاهر السريرية للشكل الدهني لإكزيما الطفولة تتطور في الأسبوع الثاني والثالث من عمر الأطفال المصابين بنقص التغذية على جلد فروة الرأس.
أنت ، الجبين ، الخدين ، الذقن ، على الأذنين ، خلف الأذن والرقبة على شكل بؤر من احتقان الدم الخافت ، تسلل غير واضح ، على سطحه لوحظت سحجات وقشور صفراء رمادية. الحويصلات الدقيقة والبكاء ليسا نموذجيين ، مع توطين في الطيات ، كقاعدة عامة ، تتشكل تشققات ونقع في البشرة. في المستقبل ، قد يصاب الجلد بأكمله.
تتوافق المظاهر السريرية للأكزيما الجرثومية (نظير الرضحي ، والرقمي) عند الأطفال مع تلك الموجودة في البالغين
في معظم المرضى ، يكون المرض مصحوبًا بدورة انتكاسية مستمرة ، وحكة شديدة ، وأرق ، وقلق ، وزيادة استثارة عصبية ، وردود فعل قوية غير كافية لأدنى تهيج ، واضطرابات أخرى في الجهاز العصبي. من المعروف أن الأطفال المصابين بالأكزيما حساسون جدًا للبرد ، مما يؤدي غالبًا إلى تفاقم مسار العملية في الربيع والخريف والشتاء.
عادة ما تختفي أكزيما الأطفال بنهاية السنة 2-3 الثالثة من العمر ، ولكن غالبًا ما يعاني هؤلاء المرضى من التهاب الجلد العصبي التأتبي المنتشر ، أي أن الأكزيما تتحول إلى التهاب جلدي عصبي. وفقًا لنتائج دراسة أجراها مؤلفون مختلفون ، فإن إكزيما الطفولة والتهاب الجلد العصبي التأتبي هما مرحلتان من نفس العملية المرضية.
الإكزيما الحلئي الشكل في كابوزي (البثار الجدري) تم وصفه لأول مرة في عام 1887 من قبل طبيب الأمراض الجلدية الهنغاري كابوسي بأنه أحد المضاعفات الشديدة للإكزيما أو التهاب الجلد العصبي ، في الغالب عند الأطفال الصغار. ثبت أن السبب الرئيسي للمرض هو إصابة الطفل بالأكزيما أو التهاب الجلد العصبي بفيروس الهربس البسيط ، والذي يحدث عادة بين سن 6 أشهر وسنتين ، عندما تنتقل الأجسام المضادة لهذا الفيروس في الرحم من الأم تختفي. لذلك ، فإن منع الاتصال بهؤلاء المرضى مع الأشخاص الذين يعانون من الهربس البسيط له أهمية كبيرة.
يتطور المرض بشكل حاد ، مع ارتفاع مفاجئ في درجة الحرارة إلى 39-40 درجة مئوية ، وتدهور حاد في الحالة العامة وتطور أعراض التسمم. غالبًا ما يكون ظهور الأكزيما الحلئي الشكل مصحوبًا بزيادة التورم والبكاء في منطقة الآفات الأكزيمائية الأولية. تظهر الطفح الجلدي النموذجي على شكل حويصلات وبثور متجمعة ، يتراوح حجمها من رأس الدبوس إلى حبة البازلاء مع انخفاض سري في المنتصف ، يتركز بشكل رئيسي على الوجه وفروة الرأس والرقبة ، وغالبًا ما يكون على الأطراف والجذع . في عملية تطور الحويصلات والبثور ، يصاب معظم المرضى بقشور نزفية مستديرة ، والتي تعتبر مرضية للإكزيما الحلئي الشكل في كابوسي ؛ عندما يتم إزالة هذه القشور ، يحدث نزيف من الجلد المصاب بسهولة ، ونتيجة لتشكيل نزيف عميق وتشققات وتآكل ، يكتسب الوجه مظهر "يشبه القناع". إلى جانب التغيرات في الجلد ، قد يصاب الأطفال بالتهاب الفم القلاعي والتهاب الملتحمة والتهاب القرنية وآفات الغشاء المخاطي للأعضاء التناسلية والعقد الليمفاوية الإقليمية. يمكن
الآفات الهربسية للأعضاء الداخلية والجهاز العصبي المركزي. غالبًا ما تصاحب العدوى الثانوية تطور تقيح الجلد ، التهاب الأذن الوسطى القيحي ، التهاب الشعب الهوائية والالتهاب الرئوي ، تعفن الدم ، يعاني المرضى من زيادة في ESR وانخفاض في عدد الحمضات في الدم. مع تطور إكزيما كابوسي لدى المرضى ، كقاعدة عامة ، تختفي الحكة ، ويبدو أن مظاهر الأكزيما تتلاشى ، ومع ذلك ، مع تحسن في الحالة العامة ، وتطبيع درجة الحرارة ، وتلاشي الطفح الجلدي الحلئي الشكل ، وتشتد الحكة ، و تصبح مظاهر الأكزيما أكثر حدة مما كانت عليه قبل ظهور المضاعفات. بدلا من العناصر الحويصلية البثرية السابقة ، قد تبقى ندوب صغيرة. معدل الوفيات في هذا المرض ، وفقًا لمؤلفين مختلفين ، من 1 إلى 20 ٪. يمكن أن تحدث الإكزيما الحلئي الشكل في كابوزي أيضًا عند البالغين ، مما يعقد مسار الأمراض الجلدية المزمنة - التهاب الجلد التأتبي ، السماك ، الأكزيما ، الفقاع الشائع.
علم التشريح المرضي. في الفترة الحادة من الأكزيما ، تكون بؤر الإسفنج في الطبقة الجرثومية للبشرة هي الأكثر تميزًا. الإسفنج هو وذمة في الغالب من الطبقة الشوكية ، مع تمدد وتمزق الجسور بين الخلايا ، وتشكيل مباشرة تحت الطبقة القرنية من تجاويف صغيرة ، وغالبًا ما تكون متعددة الغرف مليئة بسائل مصلي ، والتي ، عند دمجها ، تشكل حويصلات. في الطبقة القرنية ، يتم تحديد نظير التقرن. في الأدمة ، تتطور الوذمة في الطبقة الحليمية ، وتورم ألياف الكولاجين ، وتمدد الأوعية الدموية للشبكات الحليمية وشبكات الحُبيبات الفرعية وتشكيل تسلل من الخلايا اللمفاوية والمنسجات حولها ، والتي تحتوي في الأكزيما الميكروبية على كريات الدم البيضاء متعددة الأشكال.
الأكزيما المزمنة تتميز بالشواك ، نظير التقرن ، تسلل خلوي أكثر وضوحا للأدمة.
مع الأكزيما الدهنية ، سماكة معتدلة للبشرة ، نظير التقرن ، شواك كبير ، عدم وجود طبقة حبيبية ، تنكس فجوي خفيف ، بينما الإسفنج غير واضح. في الأدمة ، يتم تشكيل ارتشاح طفيف حول الأوعية الدموية للخلايا الليمفاوية والعدلات.
التشخيص والتشخيص التفريقي. يتم تشخيص الأكزيما على أساس صورة سريرية مميزة.
يتم إجراء التشخيص التفريقي اعتمادًا على شكل الأكزيما. لذلك ، يجب التمييز بين الإكزيما الحقيقية والتهاب الجلد العصبي ، والتهاب جلدي دوهرينغ ، والصدفية ، وتسمم الجلد ، والفقاع ، وفطار اليدين والقدمين ، والحكة. على سبيل المثال ، قد يكون لالتهاب الجلد العصبي التأتبي تشابه سريري كبير مع الإكزيما تحت الحاد والمزمن ، عندما يكون التحزز موجودًا بين المظاهر ، خاصة في حالة العدوى الثانوية أو تطور شكله الأكزيمائي. ومع ذلك ، في حالة التهاب الجلد العصبي ، فإن مسار المرض الطويل (من الطفولة المبكرة) هو سمة مميزة ، والتي تتطور على خلفية الإكزيما أو تتحول من أكزيما الطفولة. يرتبط التفاقم بعدم الامتثال للنظام الغذائي ، وغالبًا ما يكون هناك تاريخ وراثي مرهق. تتميز الإكزيما ، على عكس التهاب الجلد العصبي ، بالبكاء المنقط الذي يحدث بشكل عفوي ، دون خدش. عادة ما يكون تخطيط الجلد في التهاب الجلد العصبي التأتبي أبيض ، ويكون لونه ورديًا في الأكزيما. مع التهاب الجلد العصبي ، هناك دائمًا تحزز واضح للبؤر ،
التوطين النموذجي - الوجه ، مؤخرة العنق ، سطح انثناء الرسغ ، الكوع ، مفاصل الركبة.
تتميز الأكزيما الميكروبية عن التهاب الجلد التماسي التحسسي ، تقيح الجلد ، الصدفية ، التهاب الجلد العصبي المحدود ، الحمرة ، فطار الجلد الأملس ، التهاب الأوعية الدموية ، الجرب. الأكزيما الدهنية - من الصدفية ، التهاب الجلد الدهني ، فطار الجلد الأملس ، المرحلة الأولية من سرطان الغدد الليمفاوية الجلدي. لذلك ، مع الأكزيما العددية ذات المسار تحت الحاد والمزمن ، عندما يتم اختراق البؤر ، ومحددة بوضوح من الجلد السليم المحيط ، يكون سطحها قشاريًا ، فمن الضروري التمييز بعناية مع الصدفية الحلقية أو الصدفية. تتميز الأكزيما على شكل عملة معدنية بوجود التقرحات الدقيقة والصدمات الدقيقة على سطح البؤر ، كما أن البكاء بالتنقيط موجود أثناء الفحص أو هناك مؤشرات على ذلك في سوابق المريض. كقاعدة عامة ، يتطور المرض على خلفية التهاب صديدي على الجلد أو في الأعضاء الداخلية. مع الصدفية ، هناك موسمية للدورة ، تتأثر فروة الرأس والأسطح الباسطة للأطراف والعجز والجذع ؛ للأكزيما لا يوجد ارتباط بأي توطين. يمكن إزالة القشور من سطح لويحات الصدفية بسهولة ، وكشط سطح الحطاطات يؤدي إلى ظهور ثالوث الصدفية ، وظهور طفح جلدي جديد في مواقع التهيج الميكانيكي. بالإضافة إلى ذلك ، فإن دخول الماء على بؤر الأكزيما يؤدي إلى تفاقم المرض ، وعادة ما يتحمل مرضى الصدفية هذا المهيج. تتمايز أكزيما الأطفال عن التهاب الجلد التماسي التحسسي ، التهاب الجلد المعوي ، القوباء ، فطار الجلد الناعم ؛ الأكزيما الحلئي الشكل - من الهربس الأولي ، جدري الماء ، حمامي عديدة الأشكال نضحي ، تقيح الجلد. من الصعب بشكل خاص إجراء التشخيص التفريقي في الأمراض الجلدية تحت الحاد والمزمن.
علاج او معاملة . بسبب تعدد العوامل والأمراض المعقدة للإكزيما ، يجب أن يكون العلاج معقدًا ، ويجب أن يتم بشكل مختلف ، اعتمادًا على شكل ومرحلة المرض ، والمسار السريري لعملية الجلد ، وعمر المرضى وتحملهم للأدوية. من الضروري مراعاة أمراض الأعضاء الداخلية والغدد الصماء والجهاز العصبي واضطرابات التمثيل الغذائي التي تم تحديدها عند المرضى. من غير المرغوب فيه وصف عدد كبير من الأدوية في وقت واحد ، نظرًا لوجود احتمال كبير لتطوير حساسية للأدوية متعددة التكافؤ ، مما قد يؤدي إلى تفاقم مسار المرض.
يلعب النظام الغذائي المضاد للحساسية دورًا مهمًا في علاج الأكزيما (المحتوى الطبيعي للبروتينات والدهون ، وتقييد الملح ، والكربوهيدرات سهلة الهضم ، والأطعمة الحارة ، والأطعمة المدخنة والمقلية ، والشوكولاتة ، والبيض ، والمكسرات ، ومعظم الفواكه ، إلخ). ، واستبعاد الكحول والتدخين. يجب التخلص من التعرض لمسببات الحساسية المشتبه بها. من النقاط المهمة في علاج الأكزيما الميكروبية معالجة بؤر العدوى المزمنة على الجلد والأعضاء الداخلية ، مع العلاج المهني - القضاء على العامل المسبب ، وتغيير الوظيفة. من الضروري منع التهيج الفيزيائي والكيميائي للبؤر ، خاصة في المرحلة الحادة ، بما في ذلك الماء عند الغسيل.
لإيقاف تفاعلات الحساسية وتقليل التحسس ، يُنصح بتعيين محفزات الحساسية غير المحددة: مستحضرات الكالسيوم (محلول كلوريد الكالسيوم 10٪ عن طريق الوريد ، محلول غلوكونات الكالسيوم 10٪ عضليًا) ، محلول ثيوسلفات الصوديوم 30٪. يمكنك وصف مضادات الهيستامين - ديفينهيدرامين ، سوبراستين ، تافجيل ، ديازولين ، لوراتادين (كلاريتين) ، ديسلوراتادين (إيريوس) ، فينكارول ، تيلفاست ، مثبطات تحلل الخلايا البدينة (كيتوتيفين). إن استخدام هرمونات الكورتيكوستيرويد الجهازية (بريدنيزولون ، ديكساميثازون ، بيتاميثازون ، إلخ) للإكزيما غير مرغوب فيه بسبب تأثيرها المثبط للمناعة ، ولكنه ممكن في الأشكال الشديدة المعممة ، في المرحلة الحادة مع عدم فعالية طرق العلاج الأخرى.
مع مسار طويل من الأكزيما ، في المراحل دون الحادة والمزمنة ، من الممكن تعيين فردي لمعدلات المناعة ، مع مراعاة معايير جهاز المناعة.
من أجل تصحيح التسمم الداخلي ، يتم استخدام بدائل إزالة السموم من الدم (rheopolyglucin ، microdez ، neorondex ، إلخ) ، وكذلك المواد الماصة المعوية (الكربون المنشط ، بيلوسورب ، إلخ) ، الأدوية المعقدة (unithiol).
لتحسين دوران الأوعية الدقيقة في بؤر الأكزيما القديمة ، يوصى باستخدام موسعات الأوعية (زانثينول نيكوتينات ، تيونيكول ، سيناريزين) والعوامل المضادة للصفيحات (البنتوكسيفيلين).
يظهر استخدام مجمعات مضادات الأكسدة (aevit ، antioxycaps) ، الفيتامينات A ، E ، C ، P ، المجموعة B.
لتطبيع وظائف الجهاز العصبي المركزي والمستقلي ، يتم وصف المهدئات (محلول بروميد الصوديوم ، مستحضرات حشيشة الهر ، الأم ، خليط ماركوف ، التهاب الأمعاء الحديث ، إلخ). مع الاضطرابات الأكثر حدة في الحالة النفسية العصبية ، والتي تتجلى في الإثارة والأرق والتوتر العاطفي والتهيج ، من الممكن استخدام المهدئات ومضادات الذهان (ديازيبام ، ريلانيوم ، ألبرازولام ، إلخ) بعد استشارة طبيب أعصاب أو معالج نفسي.
عندما يتم الجمع بين الإكزيما واختلال وظائف الجهاز الهضمي ، يتم عرض المستحضرات التي تحتوي على إنزيمات البنكرياس (البنكرياس ، المهرج ، والبانزينورم ، والكريون) ، والبكتيريا اللاكتونية (البيفيلي ، البيفيكول ، اللاكتوباكتيرين ، البيفيدومباكتيرين) ، أجهزة حماية الكبد (Essentiale).
في في حالة العدوى الثانوية والأكزيما الجرثومية ، يتم استخدام الأدوية المضادة للبكتيريا والفطريات من مجموعات مختلفة ، مع مراعاة حساسية النباتات. مع الإكزيما الميكروبية ، بالإضافة إلى ذلك ، فإن الصرف الصحي الموجه للبؤرة الأساسية للعدوى المزمنة ضروري.
في المرحلة الحادة من الأكزيما ، مع البكاء الحاد ومتلازمة الوذمة ، يتم استخدام مدرات البول (فوروسيميد ، لازيكس ، hypothiazide).
لعلاج الإكزيما ، تُستخدم طرق العلاج الطبيعي على نطاق واسع ، بشكل أساسي للمسار تحت الحاد والمزمن: الليزر عبر الجلد ، والإشعاع فوق البنفسجي ، والوخز بالإبر ، والحث الحراري ، و UHF للغدد الكظرية
و العقد المتعاطفة ، والحمامات التي تحتوي على أكسدة الخث ، والرحلان الكهربي ، والرحلان الصوتي للأدوية ، وما إلى ذلك.
يلعب العلاج الموضعي الدور الأكثر أهمية في علاج الأكزيما ، ويتم تحديد اختياره حسب المرحلة والشكل السريري للعملية. في المرحلة الحادة ، مع كثرة النز ، يوصى باستخدام مستحضرات التبريد مع محاليل مضادة للالتهابات ومضادة للجراثيم وقابضة (2٪ محلول حمض البوريك ، 0.25٪ نترات الفضة ، 1٪ محلول ريزورسينول ، 2٪ تانين ، 3٪ رباعي الصوديوم ، إلخ) حتى يختفي البكاء. ربما استخدام الهباء الجوي مع الكورتيكوستيرويدات. يتم فتح فقاعات كاملة ويتم تطبيق محاليل أصباغ الأنيلين (الأخضر اللامع ، والأزرق الميثيلين ، والفوكورسين) على الأسطح المتآكلة. في المراحل تحت الحادة والمزمنة ، يتم تطبيق المراهم التي تحتوي على الكورتيكوستيرويدات (السينافلان ، والأديم السيلستودمي ، والفلوروكورت ، والريفان ، والجراب ، واللكوم ، وما إلى ذلك) على الأسطح الجافة حول التآكل أو بعد توقف الترطيب. في حالة العدوى الثانوية والأكزيما الجرثومية ، يتم الجمع بين استخدام المراهم مع هرمونات الستيرويد والمراهم بالمضادات الحيوية (الجنتاميسين ، والإريثروميسين ، والتتراسيكلين ، وما إلى ذلك) ، أو يتم استخدام المراهم المركبة التي تحتوي على عوامل مضادة للالتهابات ومضادة للميكروبات ( triderm ، celestoderm مع جاراميسين ، cortomycetin ، oxycort ، gioksizon ، lorinden C ، إلخ). مع انخفاض في ظواهر الالتهاب الحاد متى
في يهيمن التسلل على الصورة السريرية ، توصف المراهم بعوامل القرنية(5-20٪ نفتالان ، 1-2٪ قطران ، 2-5٪ حمض الساليسيليك ، 2-5٪ إكثيول) ، أو تحتوي على ستيرويد مع رأب القرنية (ديبروساليك ، بيتاساليك ، لوريندن أ ، إلخ).
في في علاج الأكزيما في مرحلة الطفولة ، تعلق أهمية كبيرة على تطبيع الرعاية والنظام ، والقضاء على العوامل التي تزيد من استثارة الجهاز العصبي ، ومكافحة عدوى المكورات القيحية الثانوية ، وتعقيم بؤر العدوى البؤرية ، وعلاج الأمراض المصاحبة ، والعلاج الغذائي. في حالة الرضاعة الطبيعية ، يجب إجراء تصحيح مناسب لنظام تغذية الطفل وتغذية الأم ، من الأطعمة التي يتم استبعاد المنتجات التي يمكن أن تسبب الحساسية. الرضاعة الطبيعية لطفل مصاب بالأكزيما هي الأنسب. لعلاج إكزيما الأطفال ، يتم استخدام نفس مجموعات الأدوية المستخدمة في البالغين ، ولكن يتم وصف جميع الأدوية
في جرعات العمر ومراعاة موانع الاستعمال عند الأطفال الصغار. على وجه الخصوص ، يمكن أن يؤدي استخدام مضادات الهيستامين عند الرضع إلى تطور جفاف الفم ، والإمساك ، وعدم انتظام دقات القلب ، والتشنجات ، والإثارة العصبية والقيء. في هذه الحالة ، يجب إعطاء الأفضلية لمستحضرات الكالسيوم. في العلاج الخارجي عند الأطفال الصغار ، من غير المرغوب فيه استخدام المستحضرات.(بسبب خطر انخفاض حرارة الجسم) ، وكذلك المراهم التي تحتوي على الإكثيول والقطران ، يجب استبدال المحاليل الكحولية للعقاقير بالماء. أيضًا ، لا ينصح بالاستخدام الخارجي للمضادات الحيوية نظرًا لارتفاع مخاطر التحسس تجاهها والستيرويدات المفلورة ، خاصةً مع المنطقة المصابة الكبيرة ، نظرًا لخصائص الامتصاص العالية لجلد الأطفال وإمكانية حدوث آثار جانبية جهازية.
من المستحسن أن يتم علاج الإكزيما الحلئي الشكل في كابوسي في أجنحة مغلقة ، جنبًا إلى جنب مع أخصائي الأمراض المعدية ، وطبيب الأنف والأذن والحنجرة ، وطبيب الأعصاب ، وطبيب العيون ، اعتمادًا على درجة إصابة الأعضاء الداخلية. يعتبر العلاج الرئيسي والأكثر فعالية لهذه الحالة هو الأسيكلوفير ، عن طريق الوريد أو عن طريق الفم. يجب أيضًا إعطاء تأثير خاص لإجراءات إزالة السموم والوقاية من الجفاف ، ويجب وصف العلاج بالمضادات الحيوية لمنع تطور عدوى ثانوية. جميع مبادئ العلاج الأخرى هي نفسها المستخدمة في أشكال الأكزيما الأخرى.
عادة ما يكون تشخيص الإكزيما جيدًا ، لكن 50-70 ٪ من المرضى يصابون بتكرار المرض في غضون عام.
تتمثل الوقاية من المرض في العلاج المناسب وفي الوقت المناسب لالتهاب الجلد التحسسي ، وبؤر تقيح الجلد والعدوى البؤرية في الجهاز التنفسي العلوي والأعضاء الداخلية ، والالتهابات الفطرية وفطار الأظافر ، والدوالي والقرحة الغذائية ، وكذلك أمراض الجهاز الهضمي. ينصح مرضى الإكزيما باتباع نظام غذائي مضاد للحساسية لمنع تكرارها. يحظر التدخين وشرب الكحول والأطعمة المالحة والحارة والأطعمة المعلبة ، ويجب تجنب ملامسة المواد المسببة للحساسية الصناعية والمنزلية ، ولا ينصح بارتداء الملابس الداخلية المصنوعة من المواد التركيبية والصوف.
لمنع الشكل المهني للأكزيما ، من الضروري تحسين ظروف العمل الفنية والصحية والصحية ، لتزويد العمال بمعدات الحماية الشخصية. لمنع تكرار الإكزيما المهنية ، فإن التوظيف العقلاني ضروري ، باستثناء الاتصال بمسببات الحساسية الصناعية.
تشمل الوقاية من أكزيما الطفولة اتباع نظام غذائي رشيد للأمهات الحوامل والمرضعات ، والانتقال التدريجي في الوقت المناسب للطفل من التغذية الطبيعية إلى التغذية الاصطناعية ، والتخلص من الديدان ، والصرف الصحي لبؤر العدوى المزمنة ؛ لمنع حدوث الأكزيما الحلئي الشكل ، يُستبعد ملامسة طفل مصاب بالأكزيما في مرحلة الطفولة مع مرضى جدري الماء.
اختبارات المعرفة
1. أي مما يلي لا يعتبر من سمات التهاب الجلد التماسي البسيط؟
أ) التوطين في موقع التلامس مع الحافز الإلزامي ؛ ب) احتقان. ج) وجود بثور.
د) حدود واضحة للطفح الجلدي ؛ هـ) وجود فقاعات.
2. يتميز Toxidermia بما يلي:
أ) مخالفة الشرط العام ؛ ب) رد فعل التهابي نشط للجلد. ج) مساحة كبيرة من الضرر ؛
د) حل سريع بعد التوقف عن التلامس مع مسببات الحساسية ؛ هـ) كل ما سبق.
3. أي شكل من أشكال الأكزيما غير صحيح؟ |
||
أ) نومي. |
ب) خلل التعرق. |
ج) بين الأعراق ؛ |
د) تايلوتيك ؛ |
ه) حاك. |
|
4. كل ما يلي ينطبق على الأكزيما الميكروبية باستثناء: |
||
أ) خلل التعرق. |
ب) نومي. |
ج) الدوالي. |
د) نظير الصدمة. |
ه) فطريات. |
|
5. في متلازمة ليل ، يشار إلى ما يلي: أ) عوامل إزالة السموم.
ب) هرمونات الكورتيكوستيرويد بجرعات عالية ؛ ج) المسكنات. د) علاج الجفاف.
هـ) كل ما سبق.
6. الأكزيما ليست نموذجية:
7. ما هو الشائع بالنسبة للأكزيما الميكروبية والحقيقية؟ أ) وضوح حدود البؤر ؛ ب) تناسق الطفح الجلدي.
ج) ترقب البكاء في البؤر ؛ د) وجود تحسس للعوامل المعدية ؛
ه) التطور على خلفية الآفات الجلدية.
8. أين يمكن توطين الأكزيما الدهنية؟
ه) منطقة بين القطبين.
9. ما هو الفرق الرئيسي بين الأكزيما المهنية؟ أ) انخفاض شدة الحكة ؛ ب) الغياب أو عدم التعبير عن البكاء.
ج) التوطين في المناطق الغنية بالغدد الدهنية. د) توطين حول الآفات الجلدية التي تم الحصول عليها في العمل ؛
هـ) وجود توعية لعامل الإنتاج.
10. ما هي آلية تكوين البثور في الأكزيما؟
12. ما هي الأدوية التي لا تستخدم في علاج الأكزيما؟ أ) مضادات الهيستامين. ب) المهدئات.
ج) توسع الأوعية. د) مضادات الالتهاب غير الستيرويدية. د) الفيتامينات.
نماذج من الإجابات: 1 - ج ، 2 - هـ ، 3 - أ ، 4 - أ ، 5 - هـ ، 6 - د ، 7 - ج ، 8 - ب ، 9 - هـ ، 10 - د ، 11 - ج ، 12 - د.
1.5 مرض في الجلد
التهاب الجلد التأتبي (syn .: أكزيما داخلية ، أكزيما دستورية ، التهاب جلدي عصبي منتشر) هو مرض وراثي متعدد العوامل التحسسي يصيب الجسم مع آفة جلدية سائدة ، مع اتجاه غير طبيعي للاستجابة المناعية لمسببات الحساسية البيئية ، يتجلى في طفح جلدي حمامي حطاطي حطاطي مع ظاهرة تحزز الجلد ، فرط الحساسية متعدد التكافؤ وفرط اليوزينيات في الدم المحيطي. المرضى لديهم استعداد وراثي لردود الفعل التحسسية.
في بلدان رابطة الدول المستقلة ، يعاني ما بين 5 إلى 20٪ من الأطفال من التهاب الجلد التأتبي. المسببات المرضية.يوجد حاليا 3 رئيسية
مفاهيم تطور التهاب الجلد التأتبي: الاستعداد الدستوري ، أمراض المناعة والاضطرابات النفسية الجسدية. تعلق الأهمية الكبرى على المفهوم المناعي للإصابة بالتهاب الجلد التأتبي. وهو يقوم على مفهوم التأتب كحساسية محددة وراثيا. يعد Atopy ، أي الميل إلى زيادة إنتاج IgE استجابة للتلامس مع مسببات الحساسية البيئية ، أهم عامل خطر يمكن تحديده للإصابة بالتهاب الجلد التأتبي. وبالتالي ، فإن الآلية المعتمدة على IgE تلعب دورًا حاسمًا في التسبب في التهاب الجلد التأتبي. في 85٪ من المرضى المصابين بالتهاب الجلد التأتبي ، يرتفع مستوى IgE في مصل الدم وهناك اختبارات جلدية إيجابية من النوع الفوري مع الأطعمة المختلفة ومسببات الحساسية الهوائية. في الأطفال الصغار ، ينتمي الدور الرائد إلى المواد المسببة للحساسية الغذائية ، ومن الأهمية بمكان توعية حليب البقر. غالبًا ما تبدأ المظاهر السريرية الأولى للمرض بالمضادات الحيوية. مع تقدم العمر ، يتزايد عدد مسببات الحساسية: تتم إضافة مسببات الحساسية المنزلية والبكتيرية والفطرية إلى المواد المسببة للحساسية الغذائية.
تبدأ عملية التحسس تجاه مادة معينة من مسببات الحساسية من اللحظة التي تدخل فيها الجسم عبر المعوية ، وفي كثير من الأحيان من خلال المسار الهوائي. في الغشاء المخاطي ، يتفاعل هذا المسبب للحساسية مع الخلايا المساعدة المقدمة للمستضد (الضامة ، الخلايا المتغصنة) ، وهذا الأخير ، من خلال السيتوكينات الخاصة بهم ، يسرع من تمايز وتفعيل النوع 2 من المساعدين (الخلايا الليمفاوية Th2) ، والذي يؤدي تنشيطه إلى فرط إنتاج الإنترلوكين -4 ، 5 ، 13. بدوره ، يقوم إنترلوكين 4 بتحويل الخلايا الليمفاوية B إلى تخليق الأجسام المضادة IgE. هناك دليل على نزعة محددة وراثيا لتطوير التحسس لأنواع معينة من مسببات الحساسية. على المعنى
يشار إلى استقرار الجسم من خلال وجود الأجسام المضادة IgE الخاصة بمسببات الحساسية. يرجع نشاط مسار التهاب الجلد التأتبي إلى المحتوى العالي من إجمالي IgE و IgE النوعي للحساسية. يحدد تثبيت الأجسام المضادة IgE المحددة على الخلايا المستهدفة (الخلايا القاعدية والخلايا البدينة) لعضو الصدمة (الجلد) اكتمال عملية التحسس. يؤدي تفاعل IgE على الخلايا المستهدفة إلى تغيير خصائص الأغشية السيتوبلازمية ويؤدي إلى إطلاق الهيستامين والبروستاجلاندين والليوكوترينات ، والتي تؤدي مباشرة إلى تطور رد الفعل التحسسي. يساهم ضعف الاستجابة المناعية في زيادة القابلية للإصابة بالتهابات الجلد المختلفة. هناك أدلة على أن 80٪ من المرضى يعانون من التهاب الجلد التأتبي
في سن 4-14 عامًا ، يتم اكتشاف حساسية متعددة التكافؤ ، غالبًا ما تكون مزيجًا من الحساسية لمسببات الحساسية للأغذية والأدوية وميكرومايت غبار المنزل.
يمكن أن يحدث تفاقم التهاب الجلد التأتبي ليس فقط بسبب مسببات الحساسية ، ولكن أيضًا بسبب محفزات غير محددة (مهيجات). نحن نتحدث عن الملابس الاصطناعية والصوفية والمركبات الكيميائية الموجودة في الأدوية الموضعية ومستحضرات التجميل ؛ المواد الحافظة والأصباغ الموجودة في المنتجات الغذائية ؛ المنظفات المتبقية على الغسيل بعد الغسيل.
يجب الانتباه إلى سمات الحالة النفسية والعاطفية للمرضى المصابين بالتهاب الجلد التأتبي. هؤلاء المرضى يظهرون تغييرات
في المجال النفسي والعاطفي والسمات السلوكية: القدرة العاطفية ، والاستياء ، والعزلة ، والتهيج ، وخصائص الاكتئاب والقلق ، والعدوانية في بعض الأحيان. لوحظ وجود اختلال اجتماعي في المجتمع ، وغالبًا ما يتم الكشف عن أعراض الخلل اللاإرادي. ما يقرب من نصف مرضى التهاب الجلد التأتبي ، الذي بدأ في الطفولة المبكرة ، يصابون بالربو القصبي و / أو التهاب الأنف التحسسي مع تقدم العمر ، أي يمكن اعتبار التهاب الجلد التأتبي ، مع افتراض معين ، نوعًا من الأمراض الجهازية.
بالنسبة لالتهاب الجلد التأتبي ، فإن الصورة السريرية الواضحة ليست نموذجية ، وعادة ما يتحدثون فقط عن أكثر المظاهر المميزة للمرض. حاليًا ، يعتمد تشخيص مرض الزهايمر على المعايير الرئيسية والإضافية ، التي تم تحديدها من خلال قرارات الندوة الدولية الأولى حول التهاب الجلد التحسسي في عام 1980. تم تحديد 5 معايير رئيسية و 20 معيارًا إضافيًا.
المعايير الرئيسية:
1. الحكة - تزداد حدة في المساء والليل.
2. تغييرات نموذجية في الجلد (عند الأطفال - تلف في الوجه والجذع وسطح الأطراف الباسطة ؛ في البالغين - بؤر تحزز على أسطح انثناء الأطراف).
3. التاريخ العائلي أو الفردي للتأتب: الربو القصبي ، الشرى ، التهاب الملتحمة الأنفي التحسسي ، التهاب الجلد التحسسي ، الأكزيما.
4. ظهور المرض في الطفولة (عادة الرضاعة).
5. بالطبع الانتكاس المزمن مع التفاقم في الربيع والخريففي غير موسم الشتاء ، والذي لا يتجلى قبل سن 3-4 سنوات.
معايير إضافية: جفاف الجلد ، السماك ، فرط الخطية الراحية ، التقرن الجريبي ، ارتفاع مستويات المصل IgE ، الميل إلى أمراض الجلد البثرية ، التهاب الجلد غير المحدد في اليدين والقدمين ، التهاب الجلد في الحلمات ، التهاب الشفة ، القرنية المخروطية ، الجفاف والشقوق الصغيرة في الحدود الحمراء للشفتين ، نوبات في زوايا الفم ، سواد جلد الجفون ، إعتام عدسة العين الأمامي تحت المحفظة ، التهاب الملتحمة المتكرر ، طيات تحت الحجاج ديني مورغان ، شحوب واحمرار في جلد الوجه ، النخالية البيضاء ، حكة مع العرق ، الأختام حول الجريب ، فرط الحساسية للأغذية ، تخطيط الجلد الأبيض.
يعتبر التشخيص موثوقًا في وجود 3 معايير رئيسية وعدة معايير إضافية.
عيادة. يبدأ التهاب الجلد التأتبي في السنة الأولى من العمر ، وغالبًا ما يكون على خلفية عملية إكزيمية ، ويمكن أن يستمر حتى سن الشيخوخة. عادة مع تقدم العمر ، ينخفض نشاطها تدريجياً. من المعتاد التمييز بين عدة مراحل لتطور المرض: الرضع (حتى 3 سنوات) ، الأطفال (من 3 إلى 16 عامًا) ، البالغين. في الأطفال الذين تقل أعمارهم عن 3 سنوات ، يتم تمثيل التهاب الجلد التأتبي من خلال بؤر متوذمة ، حمراء ، متقشرة ، تبكي في كثير من الأحيان مع توطين سائد على الوجه. يعاني الأطفال المرضى من حكة شديدة. عندما يتأثر الوجه والجذع والأطراف ، فإن العملية تتوافق في الواقع مع الأكزيما الدستورية. بحلول نهاية المرحلة الطفولية ، يتخشّف الجلد الموجود في الآفات بسبب الخدش المستمر ، وتظهر مناطق التحزز. في الفترة العمرية الثانية ، حطاطات متوذمة ، خدش ، خاصة على الأسطح المثنية للأطراف ، على الرقبة ، بؤر التحزز في المرفقين والتجاويف المأبضية ، تصبغ الجفون ، طية مزدوجة على الجفن السفلي ، جفاف و تظهر تشققات صغيرة في الحدود الحمراء للشفاه مع تقدم العمر. في البالغين ، تتميز الصورة السريرية لالتهاب الجلد التأتبي بغلبة التسلل مع تحزز الجلد على خلفية حمامي غير التهابية. الشكوى الرئيسية هي الحكة المستمرة في الجلد. غالبًا ما تكون هناك بؤر تسلل حطاطي مستمر مع سحجات متعددة. تتميز بالجلد الجاف ، تخطيط الجلد الأبيض المستمر. في هذه الحالة ، يمكن أن تكون الآفات الجلدية موضعية ومنتشرة وعالمية (مثل erythroderma). من بين الأشكال السريرية لالتهاب الجلد التأتبي ، يتم تمييز الحمامي الحرشفية ، الشبيهة بالحكة ، الحويصلي ، الحزازي مع عدد كبير من الحطاطات الحزازية. في البالغين ، يكون مسار التهاب الجلد التأتبي طويلًا ، وغالبًا ما تكون العملية معقدة بسبب الإلتهاب والتأزم.
يعاني عدد من المرضى من انخفاض ضغط الدم ، والضعف ، وفرط التصبغ ، ونقص السكر في الدم ، وانخفاض إدرار البول ، والتعب ، وفقدان الوزن ، أي علامات نقص القشرة. في الصيف ، يلاحظ معظم المرضى تحسنًا ملحوظًا في عملية الجلد ، خاصة بعد البقاء في المنتجعات الجنوبية. مع تقدم العمر ، قد يصاب مرضى التهاب الجلد التأتبي بإعتام عدسة العين المبكر (متلازمة أندوجسكي).
علم التشريح المرضي. على جزء من البشرة: فرط التقرن ، نظير التقرن ، الأقانث ، داء الإسفنج المعتدل. في الأدمة ، تم العثور على الشعيرات الدموية المتوسعة ، تتسرب الخلايا الليمفاوية حول أوعية الطبقة الحليمية.
دائمًا ما يكون علاج مرضى التهاب الجلد التأتبي معقدًا ، مع مراعاة عمر المريض ومرحلة المرض ودرجة نشاط العملية المرضية. من المهم الحفاظ على نمط حياة صحي ، أي أسلوب عقلاني لنشاط العمل ، والنوم ، والراحة ، وتناول الطعام ، واتباع نظام غذائي مضاد للحساسية ، والأكثر شدة أثناء التفاقم ، والعناية المناسبة بالبشرة (المنظفات ذات مستوى الأس الهيدروجيني الحمضي ، والتسمين والترطيب الكريمات والمستحلبات). من المهم تحديد واستبعاد العوامل الغذائية والنفسية والمعدية والجوية والعوامل المهيجة الأخرى. إذا كان الطفل يعاني من حساسية من حليب البقر ، فإن منتجات الألبان بأي شكل من الأشكال (الحليب ، الجبن ، الجبن ، اللبن الزبادي) يتم استبعادها من النظام الغذائي ، ويجب الحد من القشدة الحامضة والزبدة الكاملة ، كما يجب الحد من لحم البقر ولحم العجل وكبد البقر. يعتبر لحم الحيوانات الصغيرة أكثر حساسية من اللحوم القديمة. يتم إعطاء تركيبة تقريبية لنظام غذائي مضاد للحساسية للأطفال الذين يعانون من التهاب الجلد التأتبي في الجدول. 2 (مقتبس في V.F. Zhernosek ، 2000).
مع تفاقم المرض ، من الضروري اتخاذ تدابير للقضاء على مسببات الحساسية والمركبات المناعية من الجسم وتقليل استجابة الجسم للهستامين. لهذا الغرض ، توصف مضادات الهيستامين ، أفضل من الجيل الثاني والثالث (فينكارول ، كلاريتين ، كيستين ، زيرتيك ، تيلفاست ، إيريوس) ، عوامل إزالة السموم (5٪ محلول أحادي 5 مل في العضل ، 30٪ محلول ثيوسلفات الصوديوم 10 مل لكل عن طريق الوريد) ، العلاج بالتسريب (الميكروديسيس ، نيوروندكس ، ريوبوليجليوكين عن طريق الوريد بالتنقيط). من حاصرات H2 ، يمكنك استخدام duovel 0.04 g أو histodil 0.2 g في الليل كل يوم لمدة شهر واحد. حشيشة الهر ، Motherwort ، مستحضرات الفاوانيا ، وكذلك pyrroxan 0.015 جم 1-2 مرات في اليوم لمدة 10 أيام لها تأثير إيجابي. يوصى باستخدام مواد الامتصاص المعوية: الكربون المنشط بمعدل 0.5 جرام لكل 1 كجم من وزن الجسم يوميًا في 4-5 جرعات ، والأمعاء 0.5-1.0 جم / كجم يوميًا
في 3 مواعيد خلال 2-3 أيام ، ثم يتم تقليل الجرعة مرتين ويستمر الدواء لمدة أسبوعين على الأقل. مع شكل يشبه الإكزيما ، هيدروكسيزين (أتاراكس) 0.025 جم 1-2 قرص يوميًا أو سيناريزين 0.025 جم لكل منهما (قرصان 3 مرات يوميًا لمدة 5-7 أيام ، ثم قرص واحد 3 مرات يوميًا لمدة 1-2 أخرى أسابيع). في الحالات الشديدة ، يتم استخدام فصادة البلازما. مع تعيين cyclosporine A (sandimmun) ، يتم حل مظاهر المرض بسرعة نسبيًا ، لكن التأثير غير مستقر. إذا كانت هناك تغييرات
في مناعي ، يتم إجراء العلاج المناعي (بولي أوكسيدونيوم 6 ملغ في العضل 2-3 مرات في الأسبوع ، 5-6 حقن في المجموع ؛ محلول مناعي ، تاكتيفين ، ثيمالين بجرعات معتادة). في حالات التفاقم الحاد مع تعميم العملية ، يشار إلى الكورتيكوستيرويدات 15-30 مجم في اليوم.
2-3 أسابيع أو ديبروسبان 1 مل في العضل مرة واحدة في 10 أيام ، فقط 2-3 حقن.
الجدول 2
التركيب التقريبي لنظام غذائي مضاد للحساسية للأطفال المصابين بالتهاب الجلد التأتبي
المنتجات والأطباق |
مسموح |
ممنوع |
ملفات تعريف الارتباط الأبيض والرمادي والأسود والخالي من الدهون ، |
الحلويات والكعك |
|
فطيرة التفاح اللذيذة |
||
سلطة ملفوف طازج ، خيار طازج ، كرمة |
طماطم ، كافيار ، |
|
ريتا (مع التسامح مع الجزر والبنجر) |
الرنجة المعلبة |
|
الزبدة (بكميات محدودة) ، |
||
الزيت النباتي ، شحم الخنزير |
||
ألبان |
حليب (يغلي لمدة 15 دقيقة على الأقل) ، جاف |
|
(عند التسامح) |
الحليب ، الكفير ، اسيدوفيلوس ، الجبن ، الجبن القريش |
|
طاجن ، قشدة حامضة (محدودة) |
||
منتجات اللحوم و |
لحم الخنزير الخالي من الدهون والديك الرومي ولحم الأرانب |
لحم الدجاج والأسماك |
أطباق منهم |
(مسلوق ، كرات لحم ، لحم بقر ستروجانوف ، كرات لحم) |
لحم البقر ولحم العجل |
مسلوق ، ليس أكثر من مرتين في الأسبوع |
||
(عند التسامح) |
||
الحبوب والأطباق من |
المعكرونة والحبوب: الحنطة السوداء ودقيق الشوفان ، |
|
الشعير والأرز (ليس أكثر من مرة واحدة في اليوم) |
||
الخضار والحبوب |
مرق اللحم |
|
حساء الفطر |
||
الخضار والفواكه وزد- |
الكرنب والبطاطس والجزر والشمندر (عند إعادة |
البازلاء الخضراء، |
كسل وأطباق منها |
قابلية النقل بكميات محدودة) ، التفاح |
الفطر والحمضيات ، |
طازجة ومخبوزة ، توت بري ، توت ، عنب ثعلب ، |
الفراولة والبطيخ والحبوب |
|
الكشمش الأسود (مع تسامح محدود) |
ناتا والكمثرى والمكسرات |
|
المبلغ المحدد) |
||
مشروبات وحلويات |
كومبوت الفواكه المجففة أو الطازجة |
الشوكولاته والقهوة |
الكاكاو والعسل والحلويات |
||
في انتهاك لوظيفة الجهاز الهضمي وتطور دسباقتريوز ، eubiotics ، lactobacterin ، colibacterin ، bifidumbacterin ، الكبد ، الإنزيمات يشار إليها. يستخدم أيضًا مركب مضاد للأكسدة من الفيتامينات.
للعلاج الخارجي ، يتم استخدام الكريمات والمعاجين التي تحتوي على الأدوية المضادة للالتهابات ومضادات الحكة ، كريم غطاء الجلد. الكريمات والمراهم التي تحتوي على النفتالان والقطران والكبريت والجزء الثالث من ASD جيدة التحمل وتعطي تأثيرًا علاجيًا مرضيًا. من بين المنشطات الموضعية ، فإن العقاقير غير المفلورة هي الأكثر أمانًا: Elokom و Advantan و Lokoid. الدواء الواعد هو مثبط الكالسينيورين pimecrolimus (elidel) ، والذي له تأثير انتقائي على الخلايا اللمفاوية التائية والخلايا البدينة ولا يسبب ضمور الجلد. يمكن استخدامه على بشرة الوجه والرقبة منذ الطفولة المبكرة.
من إجراءات العلاج الطبيعي ، يتم استخدام الأشعة فوق البنفسجية ، الحث الحراري ، النوم الكهربائي ، الرحلان الكهربي داخل الأنف للديفينهيدرامين ؛ في الحالات الشديدة ، يستطب علاج PUVA. من إجراءات المياه ، يمكنك وصف الحمامات بملح البحر ، مع مغلي من الأعشاب الطبية (نبتة سانت جون ، المريمية ، حشيشة الهر).