العلاج الوقائي للقلب الرئوي للأمراض الباطنية. القلب الرئوي. القلب الرئوي المزمن: رأي أطباء القلب
يوصى بالتخدير فوق الجافية كطريقة مفضلة للتدخلات الجراحية في مرضى الرقم الهيدروجيني.
تعليقات.تعتبر الجراحة الاختيارية للمرضى الذين يعانون من PAH في خطر كبير. يبدو أن الطريقة الأكثر تفضيلاً لإدارة التخدير ، في الوقت الحاضر ، هي التخدير فوق الجافية. في المرضى الذين يتلقون علاجًا خاصًا بالـ PAH ، أثناء التحضير والتدخلات الجراحية ، من الممكن النظر في مسألة الاستنشاق و / أو إعطاء الأدوية عن طريق الوريد.
3.2 العلاج الطبي.
هناك قسمان من العلاج الدوائي للمرضى الذين يعانون من PH: العلاج الوقائي (مضادات التخثر الفموية والعوامل المضادة للصفيحات ، مدرات البول ، جليكوسيدات القلب ، العلاج بالأكسجين) والعلاج المحدد ، بما في ذلك مضادات الكالسيوم ، البروستانويد ، مضادات مستقبلات الإندوثيلين ، مثبطات الفوسفوديستيراز من النوع 5.3،2،1 العلاج الوقائي.
مضادات التخثر والعوامل المضادة للصفيحات.من المستحسن وصف الوارفارين للمرضى الذين يعانون من ILH ، PAH الموروث ، PAH المرتبط أثناء تناول مضادات الشهية.
تعليقات.المستوى المستهدف من INR في PAH هو 1.5-2.5. في أشكال أخرى من PH ، يجب اتخاذ قرار وصف مضادات التخثر على أساس فردي في كل حالة ، بناءً على تقييم نسبة المخاطر / الفعالية. على وجه الخصوص ، المرضى الذين يعانون من PH الحموضة الرئوية معرضون بشكل كبير للإصابة بالنزيف من الأوردة المتوسعة في المريء.
يوصى باستخدام الوارفارين لمرضى CTEPH.
تعليقات.في CTEPH ، فإن المستويات المستهدفة من INR أثناء العلاج بالوارفارين ** هي 2.5 - 3.5.
يوصى باستخدام الهيبارين منخفض الوزن الجزيئي كبديل للوارفارين في مرضى PH مع زيادة خطر النزيف أو في حالة عدم تحمل الأخير.
مستوى قوة التوصية I (مستوى الدليل C).
تعليقات.أكثر أنواع الهيبارين منخفضة الوزن الجزيئي المتاحة هي نادروبارين وإينوكسابارين **. خلال الشهر الأول من العلاج ، يتم استخدام جرعات من nadroparin 15000 UAXaIC مرتين في اليوم أو enoxaparin 1 mg / kg من وزن الجسم مرتين في اليوم ، وبعد ذلك ، جرعات وقائية أصغر: nadoparin 7500 UAXaIC 1-2 مرات في اليوم و enoxaparin 20 - ٤٠ مجم ١-٢ مرات في اليوم.
يوصى بتعيين الأدوية المضادة للصفيحات للمرضى الذين يعانون من PAH الذين لديهم اختبار إيجابي لنشاط الأوعية ، مع عدم تحمل مضادات التخثر الفموية.
قوة التوصية IIb (مستوى الدليل C).
تعليقات.لا يرتبط استخدام حمض أسيتيل الساليسيليك 75-150 مجم بالحاجة إلى المراقبة المخبرية.
مع أعراض انقطاع الطمث الشديدة ، يوصى بمرضى PH بعد انقطاع الطمث بعلاج بديل بالهرمونات ، بشرط تحقيق نقص التخثر الكافي مع العلاج المضاد للتخثر.
قوة التوصية IIa (مستوى الدليل C).
تعليقات.لا تزال هناك أسئلة لم يتم حلها حول العلاج بالهرمونات البديلة في المرضى الذين يعانون من PAH أثناء انقطاع الطمث. ربما يمكن مناقشة هذا النوع من العلاج في حالة أعراض انقطاع الطمث الشديدة.
مدرات البول.
يوصى بوصف مدرات البول في جميع حالات تعويض البنكرياس عند مرضى الرقم الهيدروجيني.
مستوى قوة التوصية I (مستوى الدليل C).
تعليقات.يجب معايرة جرعات مدرات البول بعناية لتجنب حدوث انخفاض حاد في حجم الدورة الدموية وانخفاض ضغط الدم. تستخدم مدرات البول العروية: فوروسيميد ** 20-120 مجم / يوم ، حمض إيثاكرينيك 50-100 مجم / يوم ، توراسيميد 5-20 مجم / يوم. يُنصح بإضافة مضادات الألدوستيرون: veroshpiron ** 25-150 mg، eplerenone 20 mg.
في جميع حالات تعيين مدرات البول ، يوصى بمراقبة مستويات الشوارد في الدم بعناية ، وكذلك حالة وظائف الكلى. .
مستوى قوة التوصية I (مستوى الدليل C).
العلاج بالأوكسجين.
يوصى بالعلاج بالأكسجين للمرضى الذين يعانون من درجة الحموضة على خلفية مرض الانسداد الرئوي المزمن (COPD) لمدة 15 ساعة على الأقل يوميًا لتحقيق ضغط جزئي من O2 في الدم الشرياني يزيد عن 8 كيلو باسكال. .
مستوى قوة التوصية I (مستوى الدليل C).
تعليقات.من المهم الحفاظ على تشبع الأكسجين عند 90٪ أو أعلى في جميع الأوقات.
في العيادات الخارجية ، يوصى بالعلاج بالأكسجين لتحسين الأعراض السريرية ، وتصحيح التشبع أثناء التمرين. .
قوة التوصية IIb (مستوى الدليل C).
جليكوسيدات القلب وأدوية التقلص العضلي.
يُنصح بتعيين الديجوكسين ** 0.25 ملغ / يوم لإبطاء معدل البطين في حالات عدم انتظام ضربات القلب فوق البطيني في المرضى الذين يعانون من PH. .
مستوى قوة التوصية I (مستوى الدليل C).
يوصى باستخدام جليكوسيدات القلب لتطور قصور القلب الاحتقاني في مرضى الرقم الهيدروجيني. .
قوة التوصية IIb (مستوى الدليل C).
يوصى باستخدام الدوبوتامين في المرضى الذين يعانون من PH في المرحلة النهائية من المرض كدعم مؤثر في التقلص العضلي.
مستوى قوة التوصية I (مستوى الدليل C).
أدوية القلب والأوعية الدموية الأخرى.
يوصى بمعالجة فقر الدم / نقص الحديد لدى مرضى الرقم الهيدروجيني. .
قوة التوصية IIb (مستوى الدليل C).
تعليقات.يتم تحديد نقص الحديد في 43٪ من مرضى IPH ، و 46٪ من مرضى PAH بسبب تصلب الجلد الجهازي و 56٪ من مرضى متلازمة أيزنمينجر. في هذه الفئات من المرضى ، ثبت أن نقص الحديد يمكن أن يؤدي إلى تدهور القدرة على تحمل التمارين ، وربما زيادة في معدل الوفيات ، بغض النظر عن شدة فقر الدم. مطلوب مراقبة منتظمة لحالة التمثيل الغذائي للحديد في جميع المرضى الذين يعانون من PAH لتحديد نقص الحديد في الوقت المناسب وتعيين العلاج بالأدوية المحتوية على الحديد. أظهر عدد من الدراسات أن امتصاص الحديد ضعيف في الهيدروكربونات الأروماتية متعددة الحلقات ، لذلك يمكن اعتبار الإعطاء الوريدي أفضل ، على الرغم من عدم إجراء دراسات مضبوطة في هذا المجال.
لا ينصح بوصف مثبطات الإنزيم المحول للأنجيوتنسين ، حاصرات مستقبلات الأنجيوتنسين ، حاصرات بيتا ، إيفابرادين في المرضى الذين يعانون من الهيدروكربونات الأروماتية متعددة الحلقات في حالة عدم وجود أمراض مصاحبة.
تعليقات.في الوقت الحالي ، لا توجد بيانات مقنعة لصالح فعالية وسلامة مثبطات الإنزيم المحول للأنجيوتنسين والسارتانات ، وحاصرات بيتا وإيفابرادين في المرضى الذين يعانون من الهيدروكربونات الأروماتية متعددة الحلقات. يوصى بتعيين هذه الأدوية فقط في حالة وجود أمراض القلب والأوعية الدموية المصاحبة ، مثل ارتفاع ضغط الدم الشرياني وأمراض القلب التاجية وفشل القلب البطين الأيسر.
3،2،2 علاج محدد.
مضادات الكالسيوم.يوصى باستخدام مضادات الكالسيوم بجرعات عالية لمرضى ILH ، PAH ، PAH نتيجة تناول الأدوية مع PFP إيجابية.
مستوى قوة التوصية I (مستوى الدليل C).
تعليقات.ربما استخدام ديهيدروبيريدين AK وديلتيازيم. المرضى الذين لديهم معدل ضربات قلب أثناء الراحة أقل من 80 نبضة / دقيقة.يوصى باستخدام نيفيديبين في أشكال مطولة أو جيل ديهيدروبيريدين AK III الآخر. مع عدم انتظام دقات القلب النسبي (معدل ضربات القلب عند الراحة أكثر من 80 نبضة في الدقيقة) ، يوصى باستخدام ديلتيازيم بجرعة 240-720 مجم.
يوصى باستخدام أملوديبين باعتباره الدواء المفضل لمرضى PH الذين يعانون من أعراض قصور القلب البطيني الأيمن.
قوة التوصية IIa (مستوى الدليل C).
تعليقات.الجرعات اليومية من AK ، التي أظهرت فعاليتها ، عالية جدًا - للنيفيديبين ** - 120-240 مجم ، للأملوديبين ** - تصل إلى 10-15 مجم. يوصى بمعايرة جرعة الدواء تدريجيًا على مدى عدة أسابيع إلى الحد الأقصى المسموح به.
المرضى الذين يعانون من مجهول السبب / الوراثي PAH ، PAH بسبب الأدوية ، الذين يتلقون AA بجرعات عالية ، يحتاجون إلى مراقبة ديناميكية دقيقة مع تكرار الزيارة بعد 3-4 أشهر. بعد بدء العلاج.
مستوى قوة التوصية I (مستوى الدليل C).
تعليقات.من الضروري التحكم في استقرار التأثير السريري لـ AK. في المرضى الذين يعانون من IAH مع وجود OFP إيجابي بعد 3-4 أشهر من العلاج المستمر مع AK ، يوصى بتقييم فعالية العلاج بالتوصيل الإجباري لـ CPOS بعد 3-4 أشهر. في حالة الاستجابة غير الكافية - عدم تحقيق FC I أو II (منظمة الصحة العالمية) ، وعدم وجود تحسن كبير / تطبيع المعلمات الدورة الدموية تقريبًا - يلزم تصحيح العلاج. في بعض الحالات ، من الضروري دمج AK مع أدوية أخرى خاصة بـ PAH ، لأن إلغاء الأول يؤدي إلى تدهور سريري.
يوصى بمواصلة علاج AK بجرعات عالية في المرضى الذين يعانون من مجهول السبب / وراثي PAH ، PAH بسبب الأدوية في FC I-II وتحسن كبير في ديناميكا الدم ، قريب من الطبيعي. .
مستوى قوة التوصية I (مستوى الدليل C).
يوصى بإضافة العلاج الخاص بـ PAH في المرضى الذين يعانون من مجهول السبب / وراثي PAH ، PAH بسبب الأدوية في FC III-IV دون تحسن كبير نتيجة العلاج بجرعة عالية من AK).
مستوى قوة التوصية I (مستوى الدليل ج.
لا ينصح بإعطاء جرعات عالية من AAs في المرضى الذين يعانون من PAH بدون FPA أو في حالة FPA السلبي ، إلا في الحالات السريرية حيث يكون وصف الجرعات القياسية من الأدوية بسبب مؤشرات أخرى. .
مستوى التوصية الثالثة (مستوى الدليل C).
تعليقات.إن تعيين AC بدون OFP أو OFP السلبي محفوف بتطور الآثار الجانبية الشديدة - انخفاض ضغط الدم ، والإغماء ، وفشل القلب البطيني الأيمن.
البروستاجلاندين / البروستانويد.
البروستاجلاندين.هذه مجموعة من المركبات الدهنية ذات التركيب الفريد ، وتتكون من ركيزة واحدة من حمض الأراكيدونيك. . البروستاغلاندين E1 (PGE1) هو بروستاغلاندين موسع للأوعية له تأثيرات مضادة للتجمّع ومضاد للتكاثر. نظرًا لعمر النصف القصير (3-5 دقائق) ، من الممكن معايرة الجرعة بسرعة إلى الحد الأقصى للقيمة ، وإذا لزم الأمر ، إيقاف تأثير الدواء بسرعة. يتم تعطيل 90 ٪ من PGE1 في الرئتين ، وبالتالي ، عند إعطائه عن طريق الوريد ، يكون دخوله إلى الدورة الدموية الجهازية صغيرًا للغاية ، ونتيجة لذلك لا يوجد انخفاض واضح في ضغط الدم.
يوصى باستخدام PGE1 في الوريد حتى 30 نانوغرام / كجم / دقيقة لـ OFP أثناء CPOS.
قوة التوصية IIb (مستوى الدليل C).
تعليقات.سابقًا ، تم استخدام PGE1 كحقن في الوريد لمدة 2-3 أسابيع أثناء العلاج طويل الأمد بمضادات الكالسيوم. في الوقت الحاضر ، نظرًا لظهور iloprost المستنشق والأدوية الفموية للعلاج الخاص بـ PAH ، فمن المنطقي استخدامه حصريًا لاختبار نشاط الأوعية في التروية العامة.
لا ينصح باستخدام PGE1 في الوريد للعلاج الدائم. .
مستوى التوصية الثالثة (مستوى الدليل C).
بروستاسيكلين (بروستاغلاندين I2).موسع وعائي داخلي قوي مع مجموعة كاملة من التأثيرات الإضافية - مضاد للتجمّع ، مضاد للتكاثر ، وقائي للخلايا ، والذي يهدف إلى منع إعادة تشكيل الأوعية الدموية الرئوية - تقليل الأضرار التي تلحق بالخلايا البطانية وفرط التخثر. في المرضى الذين يعانون من PH من مسببات مختلفة ، تم إثبات حدوث انتهاك لإنتاج البروستاسكلين ، كما يتضح من انخفاض في التعبير عن سينثيز بروستاسيكلين في الشرايين الرئوية ، وانخفاض في إفراز نواتج بروستاسكلين في البول. من فئة البروستانيدات ذات الخصائص الدوائية المختلفة والتأثيرات الدوائية المتشابهة ، فإن الدواء الوحيد الموصى به في بلدنا هو iloprost في شكل استنشاق.
إيلوبروست.يتم استخدام نظير مستقر كيميائيًا للبروستاسكلين في شكل رذاذ للاستنشاق في المرضى الذين يعانون من PH في شكل علاج أحادي ومشترك خاص بـ PAH. تم تقييم فعالية iloprost المستنشق في دراسة عشوائية مضبوطة بالغفل لـ AIR-1 في المرضى الذين يعانون من PAH وأشكال CTEPH غير القابلة للتشغيل مع III-IV FC (NYHA). أعطيت استنشاق Iloprost / الدواء الوهمي 6-9 مرات عند 2.5-5 ميكروغرام لكل استنشاق خلال اليوم (متوسط 30 ميكروغرام في اليوم). حسّن Iloprost الأعراض السريرية ، وتحمل التمرينات ، وأثر على PVR ، وتواتر الأحداث السريرية.
يوصى باستخدام Iloprost في شكل استنشاق لعلاج الأشكال المعتدلة والشديدة من PH: IPH ، PAH الموروث ، PAH بسبب CTD ، PAH أثناء تناول الأدوية ، أشكال غير صالحة للتشغيل من CTEPH.
مستوى التوصية الأول (مستوى الدليل ب) للمرضى في الفئة الثالثة.
تعليقات.في دراسة STEP ، في 60 مريضًا عولجوا سابقًا مع bosentan ، أدى إضافة iloprost المستنشق إلى العلاج إلى زيادة D6MX (p< 0,051) по сравнению с плацебо . Илопрост отличается хорошей переносимостью. Наиболее частыми побочными эффектами были приливы и боли в челюсти.
مضادات مستقبلات الإندوثيلين.
Endothelin-1 (ET-1).هذا الببتيد من أصل بطاني ، يتميز بخصائص مضيق للأوعية القوية وخصائص الانقسام فيما يتعلق بخلايا العضلات الملساء. يشار إلى تنشيط نظام البطانة في المرضى الذين يعانون من PAH من خلال تقييم تركيزات البلازما والأنسجة. هذا هو الأساس المنطقي لاستخدام AREs التي تحجب مستقبلات النوع A (ETA) أو كلا النوعين من المستقبلات في وقت واحد - ETA و ETV. يؤدي تنشيط مستقبلات ETA و ETV على خلايا العضلات الملساء إلى تضيق الأوعية وتأثير الانقسام. يساهم تحفيز مستقبلات ETV في إزالة ET-1 في الرئتين ، مما يؤدي إلى زيادة إنتاج NO و prostacyclin. ومع ذلك ، يوجد نقص واضح في مستقبلات ETB في البطانة. أجريت ثلاث تجارب سريرية عشوائية كبيرة (RCTs) مع جمهورية مصر العربية. لقد ثبت الآن أنه على الرغم من الاختلافات في النشاط تجاه المستقبلات المختلفة ، فإن فعالية المجالات المزدوجة والانتقائية في مرضى PAH قابلة للمقارنة.
أمبريسنتان. Non-sulfonamide ARE ، مشتق من حمض البروبانويك ، مضاد انتقائي لمستقبلات ETA. تمت دراسة العقار في تجربة تجريبية واثنتين من التجارب المضبوطة بالغفل. درست اثنتان من تجارب ARIES-1 المضبوطة بالغفل لمدة 12 أسبوعًا (العدد = 202) و ARIES-2 (العدد = 192) فعالية وسلامة الأمبريسنتان المستخدم في نظم الجرعات المختلفة - 2.5 مجم أو 5 مجم في ARIES-1 ؛ 5 ملغ أو 10 ملغ في ARIES-2. تضمنت كلتا التجارب المعشاة ذات الشواهد المرضى الذين تزيد أعمارهم عن 18 عامًا والذين يعانون من الهيدروكربونات العطرية متعددة الحلقات من مسببات مختلفة (IPH ، PAH بسبب anorectics ، PAH-CCTD أو PAH-HIV) ، مع أي FC. ومع ذلك ، كان لدى معظم المرضى FC II (ARIES-1: 32٪ ؛ ARIES-2: 45٪) أو III (ARIES-1: 58٪ ؛ ARIES-2: 52٪) ، مع نسبة صغيرة من FC I (ARIES- 1: 2.5٪ ؛ ARIES-2: 1.5٪) و IV (ARIES-1: 7٪ ؛ ARIES-2: 2٪). كان متوسط الزيادة المصححة بالغفل في D6MX في الأسبوع 12 من العلاج (نقطة النهاية الأولية) في ARIES-1 + 31 م (ع = 0.008) و + 51 م (ع = 0.001) في مجموعتي العلاج 5 ملغ و 10 ملغ ، على التوالي ؛ في ARIES-2 + 32m (p = 0.02) و + 59m (p = 0.001) في مجموعتي العلاج 2.5 و 5mg ambrisentan ، على التوالي. في 280 مريضًا أكملوا 48 أسبوعًا من العلاج الأحادي للأمبريسنتان ، كان التحسن في D6MX +39 م مقارنة بخط الأساس. في 3 مجموعات من أنظمة الجرعات المختلفة ، تراوحت الزيادة في D6MX من +31 إلى + 59 م.
بالمقارنة مع الدواء الوهمي ، لم يؤثر أمبريسينتان على خطر حدوث نتيجة قاتلة أو الحاجة إلى الاستشفاء. في ARIES-1/2 RCT ، لم يختلف معدل حدوث النتائج المميتة والحاجة إلى الاستشفاء بسبب تطور PAH بشكل كبير بين مجموعات الأمبريسنتان والغفل.
يوصى باستخدام Ambrisentan لعلاج المرضى الذين يعانون من PAH لتحسين تحمل التمرين وإبطاء تقدم الأعراض السريرية (الجدول 9).
قوة التوصية IIb (مستوى الدليل C) للمرضى في FC IV.
تعليقات.في التجارب المعشاة ذات الشواهد ، تم تحديد فعالية الدواء في المرضى الذين يعانون من ILH ، PAH ، PAH الموروث بسبب MCTD مع FC II-III (منظمة الصحة العالمية). الجرعة الموصى بها هي 5 مجم مرة واحدة يوميًا مع إمكانية زيادة الجرعة إلى 10 مجم. يتراوح معدل الإصابة بضعف الكبد من 0.8 إلى 3٪ ، الأمر الذي يتطلب مراقبة شهرية. أثناء العلاج بالأمبريسنتان ، تحدث الوذمة المحيطية بشكل متكرر أكثر من المناطق الأخرى.
بوسنتان.تم تقييم ARE ، الذي يحجب كلا النوعين من المستقبلات ، في PAH (IPH ، PAH-MCTS ، متلازمة أيزنمينجر) في 6 تجارب معشاة ذات شواهد (دراسة 351 ، BREATHE-1 ، BREATHE-2 ، BREATHE-5 ، مبكرًا ، كومباس 2). لقد أثبتت قدرتها على تحسين تحمل التمرينات ومعلمات FC وديناميكية الدورة الدموية وتخطيط صدى القلب ، وزيادة وقت التدهور السريري في مرضى PAH مقارنة مع الدواء الوهمي.
يوصى باستخدام Bosentan ** في المرضى الذين يعانون من IPH و PAH على خلفية CCTD ومتلازمة أيزنمينجر لتحسين تحمل التمرين وإبطاء تقدم المرض.
مستوى التوصية I (مستوى الدليل أ) لمرضى FC II-III.
قوة التوصية IIb (مستوى الدليل C) للمرضى في FC IV (الجدول 9).
يوصى بوصف البوسنتان بجرعة أولية 62.5 مجم مرتين في اليوم ، تليها زيادة الجرعة إلى 125 مجم مرتين في اليوم تحت المراقبة الشهرية الدقيقة لإنزيمات الكبد.
تعليقات.في دراسة تجريبية لمدة 12 أسبوعًا ، كان 351 من 32 مريضًا يعانون من PH و PAH-MCTD لـ FC III-IV ، كانت الزيادة المصححة بالغفل في D6MX في مجموعة bosentan + 76 م (95٪ CI ، 12-139 ؛ p = 0.021). في RCT BREATHE-1 ، تم اختيار 213 مريضًا مصابًا بـ IPAH و PAH-CCTS بشكل عشوائي 1: 1: 1 لتلقي 62.5 مجم من البوسنتان أو الدواء الوهمي مرتين يوميًا لمدة 4 أسابيع ، تليها 125 مجم أو 250 مجم مرتين يوميًا لمدة 12 أسبوعًا ، على التوالي. أسابيع. قدم Bosentan مقارنة مع الدواء الوهمي زيادة في D6MX بمقدار 44 م (95 ٪ CI ، 21-67 م ؛ ع = 0.001). في RCT BREATHE-5 في المرضى الذين يعانون من متلازمة آيزنمينجر FC III ، قدم bosentan مقارنة مع الدواء الوهمي لمدة 16 أسبوعًا انخفاضًا في مؤشر PVR بمقدار -472.0 داين / ثانية / سم 5 (ع = 0.04) ، PLav. - بمقدار -5.5 مم ، ع = 0.04) وزيادة D6MX بمقدار + 53.1 م (ع = 0.008). في التجارب العشوائية المبكرة مع استخدام bosentan في مرضى PAH مع FC II (WHO) (IPH ، PAH ، PAH-CCTD ، PAH-HIV ، PAH-anorectics ، PAH-CHD) كان هناك تحسن كبير في ديناميكا الدم ، زيادة في وقت تطور الهيدروكربونات العطرية متعددة الحلقات. عند تقييم المعلمات الدورة الدموية لمدة 6 أشهر. أظهر العلاج انخفاضًا في PVR -22.6٪ (95٪ CI ، -33.5 -10.0) ، بالإضافة إلى انخفاض في خطر التدهور السريري -77٪ (p = 0.01) بمقدار 24 أسبوعًا. كانت الزيادة المصححة بالغفل في D6MC في مجموعة بوسنتان + 19 م (95٪ فاصل الثقة ، -33.6-10 ؛ ع = 0.07).
يوصى بالمراقبة الشهرية لمستوى الترانساميناسات في الدم عند مرضى الهيدروكربونات العطرية متعددة الحلقات أثناء العلاج بالبوسنتان.
مستوى قوة التوصية I (مستوى الدليل أ).
تعليقات.تشمل الآثار الجانبية للبوسنتان التي تم تحديدها في التجارب المعشاة ذات الشواهد ضعف الكبد مع زيادة مستويات الترانساميناز ، والوذمة المحيطية ، والخفقان ، وألم الصدر. يوصى بالمراقبة الشهرية لمستويات ترانساميناز الدم عند المرضى الذين يتلقون البوزنتان. لوحظ زيادة في مستوى الترانساميناسات في حوالي 10٪ من المرضى بطريقة تعتمد على الجرعة ويمكن عكسها بعد تقليل الجرعة أو سحب الدواء. الآلية الأكثر احتمالا لتأثير bosentan على مستويات إنزيم الكبد هي المنافسة المعتمدة على الجرعة مع الأملاح الصفراوية ، مما يؤدي إلى الاحتفاظ بها في خلايا الكبد.
يوصى بمراقبة مستويات الهيموغلوبين والهيماتوكريت في مرضى الهيدروكربونات الأروماتية متعددة الحلقات الذين يتلقون البوزنتان.
مستوى قوة التوصية I (مستوى الدليل أ).
تعليقات.في المرضى الذين يعانون من PH ، قد يسبب bosentan فقر الدم.
يوصى باستخدام Macitentan في المرضى الذين يعانون من PAH لمنع تطور المرض (الموت ، والحاجة إلى البروستانويد بالحقن ، والتدهور السريري لـ PAH (انخفاض D6MX ، وتفاقم الأعراض السريرية ، والحاجة إلى علاج إضافي خاص بـ PAH) (الجدول 9).
التوصية من المستوى الأول (مستوى الدليل B) لمرضى FC II-III.
مستوى التوصية IIb (مستوى الدليل C) للمرضى في FC IV.
تعليقات. Macitentan هو عبارة عن منطقة مزدوجة تم دراستها في تجربة سريرية طويلة المدى ومتعددة المراكز ومزدوجة التعمية ومضبوطة بالغفل SERAPHIN لتقييم تأثير العلاج على المراضة والوفيات في المرضى الذين يعانون من PAH. تم اختيار 742 مريضًا مصابًا بـ IPAH أو PAH الوراثي ، PAH-CCTS ، PAH بعد جراحة تحويلة الرئة الجهازية لأمراض القلب التاجية ، أو PAH-HIV ، أو بسبب استخدام العقاقير / السموم ، تم اختيارهم بصورة عشوائية بنسبة 1: 1: 1 لتلقي macitentan 3 مجم (n = 250) و 10 مجم (ن = 242) أو دواء وهمي (ن = 250) مرة واحدة يوميًا لمدة 100 أسبوع تقريبًا. كانت نقطة النهاية الأولية المركبة هي الفترة الزمنية حتى الحدث الإكلينيكي الأول المرتبط بتفاقم PAH (تطور المرض ، بدء العلاج بالبروستانويد بالحقن ، زرع الرئة ، فغر الحاجز الأذيني) أو النتيجة المميتة. تم تحديد تقدم الهيدروكربونات العطرية متعددة الحلقات عندما تم تحقيق مزيج من ثلاثة معايير - انخفاض في D6MX بنسبة 15٪ أو أكثر مقارنة بالقيمة الأولية (تم تأكيد النتيجة في اختبارين تم إجراؤهما في أيام مختلفة خلال فترة أسبوعين) ، وتفاقم الأعراض السريرية لـ PAH (تدهور FC ، ظهور علامات تعوض البنكرياس دون ديناميات كبيرة مع استخدام مدرات البول الفموية) ، والحاجة إلى علاج إضافي. أدى استخدام macitentan بجرعات 3 مجم (RR 0.70 (97.5٪ CI، 0.52-0.96؛ p = 0.01) و 10 mg (RR 0.55 (97.5٪ CI، 0.39- 0.76؛ P = 0.001) إلى تقليل مخاطر المراضة و معدل الوفيات في الهيدروكربونات الأروماتية متعددة الحلقات بنسبة 30٪ و 45٪ على التوالي ، مقارنةً بالدواء الوهمي. وبحلول 6 أشهر من المتابعة ، انخفض D6MH في مجموعة الدواء الوهمي بمقدار 9.4 م ، في مجموعات العلاج macitentan ، كانت الزيادة في المسافة +7.4 م في جرعة 3 ملغ (تأثير العلاج +16.8 م مقارنة مع الدواء الوهمي (97.5٪ CI ، 2.7-3.4 ؛ p = 0.01) و +12.5 م عند 10 ملغ (تأثير العلاج + 22.0 م مقابل الدواء الوهمي 97.5٪ CI ، 3.2-40.8 ؛ p = 0.008) 0.006) مقارنة بمجموعة الدواء الوهمي ، تسبب العلاج macitentan في انخفاض كبير في PVR وزيادة في SI. rapia macitentan ملف تعريف التحمل مناسب. لم يختلف تواتر زيادة الترانساميناسات بأكثر من 3 أضعاف وتطور الوذمة المحيطية في مجموعات العلاج ، مما يشير إلى عدم وجود سمية كبدية للدواء. عند وصف macitentan ، كان فقر الدم أكثر شيوعًا من العلاج الوهمي. لوحظ انخفاض في الهيموجلوبين ≤ 8 جم / ديسيلتر في 4.3 ٪ من المرضى الذين يتناولون macitentan 10 ملغ / يوم.
في النساء اللواتي يتناولن دواء كيميائي ، يوصى باستخدام وسائل منع الحمل المناسبة ، مع الأخذ في الاعتبار التأثير المسخ.
مستوى قوة التوصية I (مستوى الدليل أ).
مثبطات Phosphodiesterase من النوع 5.
تمنع مثبطات فوسفوديستيراز المعتمد على cGMP (النوع 5) تدهور cGMP ، مما يؤدي إلى توسع الأوعية بسبب التأثير على نظام NO / cGMP ويسبب انخفاض في PVR و RV الزائد. سيلدينافيل.مثبط فوسفوديستيراز الانتقائي الفعال من النوع 5 (IPDE5) للإعطاء عن طريق الفم. في 4 تجارب معشاة ذات شواهد في المرضى الذين يعانون من الهيدروكربونات الأروماتية متعددة الحلقات ، تم إثبات الآثار الإيجابية للسيلدينافيل في شكل تحسين تحمل التمارين ، والأعراض السريرية و / أو الديناميكا الدموية.
يوصى باستخدام السيلدينافيل في الهيدروكربونات الأروماتية متعددة الحلقات لتحسين تحمل التمرين (الجدول 9).
مستوى التوصية I (مستوى الدليل أ) لمرضى FC II-III.
مستوى التوصية IIb (مستوى الدليل C) للمرضى في FC IV.
اليوم ، أمراض القلب شائعة جدًا. هذا يؤثر سلبًا على حالة صحة الإنسان. عندما تحدث أمراض القلب على خلفية الأضرار التي لحقت بالرئتين والأوعية الدموية ، فمن المعتاد التحدث عن القلب الرئوي.
ما هو هذا الشذوذ وما أسبابه وتطوره وأعراضه؟ كيف يتم تصنيف الانحراف ومعالجته أيضًا اعتمادًا على نتائج التشخيص؟ في هذه المقالة ، سنحاول معرفة ذلك.
Cor pulmonale ليس مرضا مستقلا. هذا هو مجمع أعراض يحدث نتيجة الجلطات الدموية الرئوية ، وأمراض الجهاز القلبي الوعائي أو أعضاء الجهاز التنفسي. إنه نموذجي بالنسبة له:
- زيادة كبيرة وتوسيع الأذين الأيمن والبطين ؛
- تدهور تدفق الدم إلى القلب بسبب زيادة الضغط في الدورة الدموية الرئوية.
ميزة أخرى لعلم الأمراض هي أنه يرتبط دائمًا بتشوهات في أعضاء الجهاز التنفسي (الرئتين والشعب الهوائية والشرايين الرئوية). كما لوحظ حدوثه على خلفية تشوه الصدر الذي يؤثر على نشاط الرئة.
علم الأمراض حاد أو مزمن. تتميز الدورة الحادة بتطور الأعراض في غضون ساعات. يبدأ الشكل المزمن بشكل غير محسوس ويتطور على مدى عدة أشهر أو سنوات. مثل هذا الشذوذ يؤدي إلى تفاقم أمراض الجهاز القلبي الوعائي بشكل كبير. هذا يزيد من خطر الموت.
لماذا وكيف تتطور؟
أسباب علم الأمراض مختلفة. اعتمادًا على مجموعة الأمراض التي تسببت في الانحراف ، يتم تمييز أشكال الانحراف التالية:

السبب الأكثر شيوعًا للشذوذ هو الانصمام الخثاري. في هذه الحالة ، يحدث انسداد في الشريان الذي يغذي الرئتين بجلطة دموية. يحدث الانصمام الخثاري عندما:

يتطور Cor pulmonale ، عادة بسبب زيادة ضغط الدم في الرئتين. في هذه الحالة ، يحدث تضيق في الأوعية الرئوية ، مما يؤدي إلى تشنج قصبي. هناك انخفاض حاد في الضغط في الدوران الجهازي ، ونتيجة لذلك ، تدهور في عمليات تبادل الغازات وتهوية الرئتين.
أقسام القلب مثقلة وتتزايد تدريجياً بسبب ركود الدم فيها. تبدأ الأوعية الدموية في التصلب ، تظهر فيها جلطات دموية صغيرة. هذا يؤدي إلى ضمور عضلات القلب والعمليات النخرية. في الحالات الشديدة ، يبدأ الدم في الضغط على الأنسجة والأوعية المحيطة ، مما يسمح للسوائل بالمرور إلى الحويصلات الهوائية ، مما يؤدي إلى حدوث وذمة رئوية.
تصنيف الانحراف
يرتبط تصنيف الانحراف بمعدل حدوث العلامات السريرية. في هذه الحالة ، يتم تمييز أنواع التدفق التالية:
- مزمن؛
- تحت الحاد.
- بَصِير.

يحدث الشكل الحاد للأمراض على خلفية الآفات الشديدة في الجهاز التنفسي. إنه يتطور بسرعة كبيرة. تُلاحظ العلامات الأولى في غضون بضع دقائق أو ساعات بعد تلف الرئة (على سبيل المثال ، نوبة ربو حادة من الشعب الهوائية). هذا الشكل صعب للغاية ، لأن صحة المريض تتدهور باستمرار.
الدورة تحت الحاد هي مرحلة انتقالية عندما تهدأ أعراض الشكل الحاد. غالبًا ما يصبح الشكل تحت الحاد مزمنًا ، والذي يتطور على مدار عدة أشهر وحتى سنوات. وتتميز بالمراحل التالية:

بالإضافة إلى الأشكال الموصوفة ، وفقًا لشدة تطور العيادة ، يتم تمييز الأنواع اعتمادًا على المسببات. هذه هي القصبات الرئوية ، الصدري الحجابي والأوعية الدموية. ناقشناها بالتفصيل في القسم السابق.
أعراض
تعتمد مظاهر علم الأمراض إلى حد كبير على مرحلة تطورها والشكل المسبب للمرض. لذلك بالنسبة للمرحلة الحادة هي نموذجية:

مع الانسداد الرئوي ، تحدث الوذمة الرئوية واضطرابات شديدة في نظام القلب والأوعية الدموية. في هذه الحالة ، قد يكون المريض في حالة صدمة. إذا لم يتم مساعدته في الوقت المناسب ، فإن نخر (احتشاء) الرئتين يتطور ، مما يؤدي غالبًا إلى الوفاة. كيف نتعرف على هذا الشذوذ؟ احتشاء رئوي له أعراض محددة:
- الإحساس بالألم أثناء الاستنشاق.
- زرقة (زرقة) الجلد.
- السعال الجاف ، نفث الدم في بعض الأحيان.
- ارتفاع درجة حرارة الجسم (لا يمكن خفضها بالمضادات الحيوية) ؛
- ضعف التنفس.

دورة المخدرات تحت الحاد
تعتمد المظاهر العرضية للشكل المزمن للقلب الرئوي على مرحلة مسار الاضطراب. للتعويض - غلبة علامات علم الأمراض التي أثارت الشذوذ هي سمة مميزة. تتطور أعراض تضخم البطين الأيمن (ألم في القلب ، زرقة الجلد ، ارتفاع ضغط الدم) في وقت لاحق.
في المرحلة اللا تعويضية ، يتطور القصور القلبي الرئوي. في نفس الوقت لوحظ:

كما تتميز هذه المرحلة بإضافة اضطرابات في الجهاز العصبي المركزي. يتجلى ذلك في الصداع ، والإغماء ، والنعاس ، واللامبالاة ، وفقدان الكفاءة.
التلاعب التشخيصي
إذا كنت تعاني من أعراض مزعجة ، فعليك طلب المشورة من طبيب القلب أو أخصائي أمراض الرئة. بادئ ذي بدء ، يتم فحص المريض وإجراء المقابلات معه ، وكذلك أخذ سوابق المريض. لإجراء تشخيص وتحديد سبب علم الأمراض ، يمكن وصف طرق بحث إضافية:

بعد إجراء التشخيص وتحديد شدة المرض ، يتم وصف العلاج المناسب. كقاعدة عامة ، يتم تنفيذه في المستشفى.
التلاعب العلاجي والتشخيص
بادئ ذي بدء ، يجب أن يقضي العلاج الباثولوجي على المرض الأساسي. لهذا الغرض ، يمكن وصف الأدوية التالية:

يشمل العلاج أيضًا التخلص من المريض من الأعراض غير السارة - السعال وارتفاع درجة الحرارة والتخثر والألم. في نفس الوقت ، يتم تناول الأدوية التالية:
- مضادات التخثر (كلوبيدوقرل ، بلافيكس) ؛
- حال للبلغم (للبلغم الرقيق عند السعال): Mukaltin ، Bromhexine ؛
- خافض للحرارة (باراسيتامول ، نيميد) ؛
- مدرات البول (لتخفيف التورم): سبيرونولاكتون ، فوروسيميد.
- مقويات التقلص العضلي (لتحسين نشاط انقباض عضلة القلب): الأدرينالين ، الدوبامين.
- المسكنات والأدوية الأخرى (أنالجين ، سولبادين).
من المهم أن تتذكر أن المرحلة الحادة أو المسار المهمل للانحراف يمكن أن يؤدي إلى توقف القلب ومشاكل في التنفس.
لذلك ، مع وجود علامات تدهور واضحة ، يجب عليك استدعاء سيارة إسعاف. قبل وصولها يخضع المريض لعملية إنعاش - تدليك غير مباشر للقلب وتنفس صناعي.
يعتمد التشخيص على شدة المرض الأساسي ، وكذلك على مسار علم الأمراض. كقاعدة عامة ، لا يحدث الشفاء التام ، حتى لو بدأ العلاج في الوقت المناسب. ولكن مع نمط الحياة الصحيح والمراقبة المستمرة ، فإنهم يعيشون مع هذا الوضع الشاذ لمدة 5 سنوات ، وأحيانًا أكثر.
الوقاية
الوقاية هي علاج المرض الذي يمكن أن يثير تطور الشذوذ. من المهم أيضًا اتباع أسلوب حياة صحي:

تساهم هذه الإجراءات المفيدة في تقوية الجسم بشكل عام. هذا يحسن وظائف الجهاز التنفسي والقلب.
تعد متلازمة القلب الرئوي من الأعراض المعقدة ، والتي تتميز بوجود مشاكل في القلب على خلفية تلف الجهاز التنفسي. يمكن أن يحدث في أشكال حادة وتحت الحاد والمزمنة. يهدف العلاج إلى القضاء على المرض الأساسي وتقليل مظاهر الأعراض ويسمح لك بالتعامل التام مع علم الأمراض.
- أمراض القلب الأيمن ، وتتميز بزيادة (تضخم) وتوسع (تمدد) الأذين الأيمن والبطين ، وكذلك فشل الدورة الدموية الذي يتطور نتيجة ارتفاع ضغط الدم في الدورة الدموية الرئوية. يتم تعزيز تكوين القلب الرئوي من خلال العمليات المرضية للجهاز القصبي الرئوي وأوعية الرئتين والصدر. تشمل المظاهر السريرية للقلب الرئوي الحاد ضيق التنفس ، وآلام خلف القص ، وزيادة زرقة الجلد وعدم انتظام دقات القلب ، والإثارة الحركية ، وتضخم الكبد. يكشف الفحص عن زيادة في حدود القلب إلى اليمين ، وإيقاع العدو ، والنبض المرضي ، وعلامات الحمل الزائد للقلب الأيمن على مخطط كهربية القلب. بالإضافة إلى ذلك ، يتم إجراء فحص الصدر بالأشعة السينية ، الموجات فوق الصوتية للقلب ، فحص وظائف الجهاز التنفسي ، تحليل غازات الدم.
التصنيف الدولي للأمراض - 10
I27.9قصور القلب الرئوي ، غير محدد

معلومات عامة
- أمراض القلب الأيمن ، وتتميز بزيادة (تضخم) وتوسع (تمدد) الأذين الأيمن والبطين ، وكذلك فشل الدورة الدموية الذي يتطور نتيجة ارتفاع ضغط الدم في الدورة الدموية الرئوية. يتم تعزيز تكوين القلب الرئوي من خلال العمليات المرضية للجهاز القصبي الرئوي وأوعية الرئتين والصدر.
يتطور الشكل الحاد من القلب الرئوي بسرعة ، في غضون بضع دقائق أو ساعات أو أيام ؛ مزمن - لعدة أشهر أو سنوات. ما يقرب من 3 ٪ من المرضى الذين يعانون من أمراض القصبات الرئوية المزمنة يصابون تدريجياً بالقلب الرئوي. يؤدي Cor pulmonale إلى تفاقم مسار أمراض القلب بشكل كبير ، حيث يحتل المرتبة الرابعة بين أسباب الوفيات في أمراض القلب والأوعية الدموية.

أسباب تطور القلب الرئوي
يتطور الشكل القصبي الرئوي للقلب الرئوي مع الآفات الأولية في الشعب الهوائية والرئتين نتيجة لالتهاب القصبات الهوائية الانسدادي المزمن والربو القصبي والتهاب القصيبات وانتفاخ الرئة والتهاب الرئة المنتشر من أصول مختلفة ومرض الرئة متعدد الكيسات وتوسع القصبات والسل الرئوي والالتهاب الرئوي. متلازمة هامان ريتش ، إلخ. يمكن أن يسبب هذا الشكل حوالي 70 مرضًا من أمراض القصبات الرئوية ، مما يساهم في تكوين القلب الرئوي في 80٪ من الحالات.
يتم تعزيز ظهور الشكل الصدري للقلب الرئوي عن طريق الآفات الأولية للصدر والحجاب الحاجز وتقييد حركتهم وتعطيل التهوية بشكل كبير وديناميكا الدم في الرئتين. وتشمل هذه الأمراض التي تشوه الصدر (تقوس العمود الفقري ، ومرض Bechterew ، وما إلى ذلك) ، والأمراض العصبية العضلية (شلل الأطفال) ، وأمراض غشاء الجنب ، والحجاب الحاجز (بعد رأب الصدر ، مع التهاب الرئة ، وشلل جزئي في الحجاب الحاجز ، ومتلازمة بيكويك مع السمنة ، وما إلى ذلك). ).
يتطور شكل الأوعية الدموية للقلب الرئوي مع الآفات الأولية للأوعية الرئوية: ارتفاع ضغط الدم الرئوي الأولي ، والتهاب الأوعية الدموية الرئوي ، والانصمام الخثاري لفروع الشريان الرئوي (PE) ، وضغط الجذع الرئوي عن طريق تمدد الأوعية الدموية الأبهري ، وتصلب الشرايين في الشريان الرئوي ، أورام المنصف.
الأسباب الرئيسية للقلب الرئوي الحاد هي الانسداد الرئوي الهائل ، والنوبات الشديدة من الربو القصبي ، واسترواح الصدر الصمامي ، والالتهاب الرئوي الحاد. يتطور القلب الرئوي تحت الحاد مع الانصمام الرئوي المتكرر والتهاب الأوعية اللمفاوية السرطاني في الرئتين ، في حالات نقص التهوية المزمن المرتبط بشلل الأطفال والتسمم الغذائي والوهن العضلي الوبيل.
آلية تطور القلب الرئوي
يلعب ارتفاع ضغط الدم الرئوي الشرياني دورًا رائدًا في تطوير القلب الرئوي. في المرحلة الأولية ، يرتبط أيضًا بزيادة انعكاسية في النتاج القلبي استجابة لزيادة وظائف الجهاز التنفسي ونقص الأكسجة في الأنسجة الذي يحدث مع فشل الجهاز التنفسي. مع الشكل الوعائي للقلب الرئوي ، تزداد مقاومة تدفق الدم في شرايين الدورة الدموية الرئوية بشكل أساسي بسبب التضييق العضوي لتجويف الأوعية الرئوية عندما يتم حظرها بواسطة الصمات (في حالة الانصمام الخثاري) ، مع ارتشاح التهابي أو ورم للجدران ، إغلاق تجويفها (في حالة التهاب الأوعية الدموية الجهازية). في الأشكال القصبية الرئوية والصدرية للقلب الرئوي ، يحدث تضيق تجويف الأوعية الرئوية بسبب تجلط الدم المجهري ، أو الاندماج مع النسيج الضام أو الانضغاط في مناطق الالتهاب ، أو عملية الورم أو التصلب ، وكذلك مع ضعف القدرة الرئتين لتمدد وانهيار الأوعية في الأجزاء المتغيرة من الرئتين. ولكن في معظم الحالات ، يتم لعب الدور الرئيسي من خلال الآليات الوظيفية لتطور ارتفاع ضغط الدم الشرياني الرئوي ، والتي ترتبط بضعف وظيفة الجهاز التنفسي وتهوية الرئة ونقص الأكسجة.
يؤدي ارتفاع ضغط الدم الشرياني في الدورة الدموية الرئوية إلى زيادة ضغط القلب الأيمن. مع تطور المرض ، هناك تحول في التوازن الحمضي القاعدي ، والذي يمكن تعويضه في البداية ، ولكن قد يحدث لاحقًا عدم تعويض الاضطرابات. مع القلب الرئوي ، هناك زيادة في حجم البطين الأيمن وتضخم في الغشاء العضلي للأوعية الكبيرة للدورة الرئوية ، مما يؤدي إلى تضيق تجويفها مع مزيد من التصلب. غالبًا ما تتأثر الأوعية الصغيرة بجلطات دموية متعددة. تتطور عمليات الحثل والنخر تدريجياً في عضلة القلب.
التصنيف الرئوي
وفقًا لمعدل الزيادة في المظاهر السريرية ، يتم تمييز العديد من المتغيرات لمسار القلب الرئوي: حاد (يتطور في غضون ساعات أو أيام قليلة) ، تحت الحاد (يتطور على مدار أسابيع وشهور) ومزمن (يحدث تدريجيًا ، على مدى عدد من أشهر أو سنوات على خلفية فشل الجهاز التنفسي لفترات طويلة).
تمر عملية تكوين القلب الرئوي المزمن بالمراحل التالية:
- قبل السريرية - يتجلى في ارتفاع ضغط الدم الرئوي العابر وعلامات العمل الشاق للبطين الأيمن ؛ يتم اكتشافها فقط أثناء البحث الآلي ؛
- معوض - يتميز بتضخم البطين الأيمن وارتفاع ضغط الدم الرئوي المستقر دون علامات على فشل الدورة الدموية ؛
- اللا تعويضية (فشل قلبي رئوي) - تظهر أعراض فشل البطين الأيمن.
هناك ثلاثة أشكال مسبب للمرض من القلب الرئوي: القصبات الرئوية ، والصدر والأوعية الدموية.
على أساس التعويض ، يمكن تعويض أو تعويض القلب الرئوي المزمن.
الأعراض الرئوية
تتميز الصورة السريرية للقلب الرئوي بتطور قصور القلب على خلفية ارتفاع ضغط الدم الرئوي. يتميز تطور القلب الرئوي الحاد بظهور ألم مفاجئ في الصدر وضيق شديد في التنفس ؛ انخفاض في ضغط الدم ، حتى تطور الانهيار ، زرقة الجلد ، تورم أوردة عنق الرحم ، زيادة عدم انتظام دقات القلب ؛ تضخم تدريجي للكبد مع ألم في المراق الأيمن ، هياج حركي. تتميز بزيادة النبضات المرضية (البركانية والشرسوفية) ، وتوسع حدود القلب إلى اليمين ، وإيقاع العدو في منطقة عملية الخنجري ، وعلامات تخطيط القلب الزائد في الأذين الأيمن.
مع PE الهائل ، تتطور حالة من الصدمة في غضون بضع دقائق ، وذمة رئوية. غالبًا ما يرتبط القصور التاجي الحاد ، مصحوبًا باضطراب في ضربات القلب ومتلازمة الألم. تحدث الوفاة المفاجئة في 30-35٪ من الحالات. يتجلى القلب الرئوي تحت الحاد من خلال الألم المعتدل المفاجئ ، وضيق التنفس وعدم انتظام دقات القلب ، والإغماء القصير ، ونفث الدم ، وعلامات الالتهاب الرئوي الجنبي.
في مرحلة التعويض للقلب الرئوي المزمن ، تُلاحظ أعراض المرض الأساسي مع المظاهر التدريجية لفرط الوظيفة ، ثم تضخم القلب الأيمن ، والذي عادة ما يكون خفيفًا. يعاني بعض المرضى من نبض في الجزء العلوي من البطن ناتج عن تضخم البطين الأيمن.
في مرحلة عدم المعاوضة ، يتطور فشل البطين الأيمن. المظهر الرئيسي هو ضيق في التنفس ، يتفاقم بسبب المجهود البدني ، واستنشاق الهواء البارد ، في وضعية الاستلقاء. هناك آلام في منطقة القلب ، زرقة (زرقة دافئة وباردة) ، خفقان ، انتفاخ في الأوردة الوداجية التي تستمر عند الشهيق ، تضخم الكبد ، وذمة محيطية ، مقاومة للعلاج.
يكشف فحص القلب عن أصوات قلب مكتومة. ضغط الدم طبيعي أو منخفض ، ارتفاع ضغط الدم الشرياني هو سمة من سمات قصور القلب الاحتقاني. تصبح أعراض القلب الرئوي أكثر وضوحًا مع تفاقم العملية الالتهابية في الرئتين. في المرحلة المتأخرة ، تشتد الوذمة ، ويتطور تضخم الكبد (تضخم الكبد) ، وتظهر الاضطرابات العصبية (الدوخة ، والصداع ، واللامبالاة ، والنعاس) ، ويقل إدرار البول.
التشخيص الرئوي
تأخذ المعايير التشخيصية للقلب الرئوي في الاعتبار وجود الأمراض - العوامل المسببة للقلب الرئوي وارتفاع ضغط الدم الرئوي وتضخم وتوسع البطين الأيمن وفشل القلب البطيني الأيمن. يحتاج هؤلاء المرضى إلى استشارة طبيب أمراض الرئة وطبيب القلب. عند فحص المريض ، يتم الانتباه إلى علامات فشل الجهاز التنفسي ، وازرقاق الجلد ، وآلام في منطقة القلب ، وما إلى ذلك ، يُظهر مخطط كهربية القلب علامات مباشرة وغير مباشرة لتضخم البطين الأيمن.
التشخيص والوقاية من القلب الرئوي
في حالات تطور المعاوضة القلبية الرئوية ، فإن التنبؤ بالقدرة على العمل والجودة ومتوسط العمر المتوقع غير مرضٍ. عادة ، فإن القدرة على العمل في مرضى القلب الرئوي تعاني بالفعل في المراحل المبكرة من المرض ، مما يفرض الحاجة إلى توظيف عقلاني ومعالجة مسألة تعيين فئة الإعاقة. يمكن أن يؤدي البدء المبكر للعلاج المعقد إلى تحسن كبير في تشخيص المخاض وزيادة متوسط العمر المتوقع.
تتطلب الوقاية من القلب الرئوي الوقاية والعلاج في الوقت المناسب والفعال للأمراض المؤدية إليه. بادئ ذي بدء ، يتعلق هذا بعمليات القصبات الرئوية المزمنة ، والحاجة إلى منع تفاقمها وتطور فشل الجهاز التنفسي. لمنع عمليات تعويض القلب الرئوي ، يوصى بالالتزام بالنشاط البدني المعتدل.
غالبًا ما تكون زيادة الضغط في الجهاز الشعري الرئوي (ارتفاع ضغط الدم الرئوي وارتفاع ضغط الدم) مرضًا ثانويًا لا يرتبط ارتباطًا مباشرًا بتلف الأوعية الدموية. الظروف الأولية ليست مفهومة جيدًا ، ولكن تم إثبات دور آلية مضيق الأوعية ، سماكة جدار الشرايين ، التليف (سماكة الأنسجة).
وفقًا لـ ICD-10 (التصنيف الدولي للأمراض) ، يتم ترميز الشكل الأساسي لعلم الأمراض فقط كـ I27.0. يتم إضافة جميع العلامات الثانوية كمضاعفات للمرض المزمن الأساسي.
بعض ملامح تدفق الدم إلى الرئتين
تحتوي الرئتان على إمداد دم مزدوج: يتم تضمين نظام الشرايين والشعيرات الدموية والأوردة في تبادل الغازات. وتتلقى الأنسجة نفسها التغذية من الشرايين القصبية.
ينقسم الشريان الرئوي إلى الجذع الأيمن والأيسر ، ثم إلى فروع وأوعية فخذية من العيار الكبير والمتوسط والصغير. أصغر الشرايين (جزء من الشبكة الشعرية) يبلغ قطرها 6-7 مرات أكبر مما هو عليه في الدوران الجهازي. عضلاتهم القوية قادرة على تضييق أو إغلاق أو توسيع السرير الشرياني تمامًا.
مع التضييق ، تزداد مقاومة تدفق الدم ويزداد الضغط الداخلي في الأوعية ، ويقلل التمدد من الضغط ويقلل من قوة المقاومة. يعتمد حدوث ارتفاع ضغط الدم الرئوي على هذه الآلية. تغطي الشبكة الكلية للشعيرات الدموية الرئوية مساحة 140 م 2.
عروق الدورة الدموية الرئوية أوسع وأقصر مما كانت عليه في الدورة الدموية الطرفية. لكن لديهم أيضًا طبقة عضلية قوية ، قادرة على التأثير على ضخ الدم نحو الأذين الأيسر.
كيف يتم تنظيم الضغط في الأوعية الرئوية؟
يتم تنظيم قيمة الضغط الشرياني في الأوعية الرئوية من خلال:
- مستقبلات الضغط في جدار الأوعية الدموية.
- فروع العصب المبهم.
- العصب الودي.
توجد مناطق مستقبلات واسعة في الشرايين الكبيرة والمتوسطة الحجم ، في أماكن التفرع ، في الأوردة. يؤدي تشنج الشرايين إلى ضعف تشبع الدم بالأكسجين. ويساهم نقص الأكسجة في الأنسجة في إطلاق المواد التي تزيد من التوتر وتسبب ارتفاع ضغط الدم الرئوي في الدم.
يؤدي تهيج الألياف العصبية المبهمة إلى زيادة تدفق الدم عبر أنسجة الرئة. على العكس من ذلك ، فإن العصب الودي يسبب تأثير مضيق للأوعية. في ظل الظروف العادية ، يكون تفاعلهم متوازنًا.
تؤخذ المؤشرات التالية للضغط في الشريان الرئوي كقاعدة:
- الانقباضي (المستوى العلوي) - من 23 إلى 26 مم زئبق ؛
- الانبساطي - من 7 إلى 9.
يبدأ ارتفاع ضغط الدم الشرياني الرئوي ، وفقًا للخبراء الدوليين ، من المستوى العلوي - 30 ملم زئبق. فن.
العوامل المسببة لارتفاع ضغط الدم في الدائرة الصغيرة
تنقسم العوامل الرئيسية لعلم الأمراض ، وفقًا لتصنيف V. Parin ، إلى نوعين فرعيين. تشمل العوامل الوظيفية ما يلي:
- انقباض الشرايين استجابة لمحتوى الأكسجين المنخفض والتركيز العالي لثاني أكسيد الكربون في الهواء المستنشق ؛
- زيادة في الحجم الدقيق لتمرير الدم.
- زيادة الضغط داخل القصبة.
- زيادة لزوجة الدم.
- فشل البطين الأيسر.
تشمل العوامل التشريحية ما يلي:
- طمس كامل (تداخل التجويف) للأوعية بواسطة جلطة أو انسداد ؛
- التدفق المضطرب من أوردة المنطقة بسبب ضغطها في حالة تمدد الأوعية الدموية والورم وتضيق الصمام التاجي ؛
- تغير في الدورة الدموية بعد استئصال الرئة عن طريق الجراحة.
ما الذي يسبب ارتفاع ضغط الدم الرئوي الثانوي؟
يظهر ارتفاع ضغط الدم الرئوي الثانوي بسبب أمراض مزمنة معروفة في الرئتين والقلب. وتشمل هذه:
- الأمراض الالتهابية المزمنة في الشعب الهوائية وأنسجة الرئة (التهاب الرئة ، وانتفاخ الرئة ، والسل ، والساركويد) ؛
- أمراض صدرية المنشأ في انتهاك لبنية الصدر والعمود الفقري (مرض بختيريف ، عواقب رأب الصدر ، تقوس العمود الفقري ، متلازمة بيكويك عند الأشخاص الذين يعانون من السمنة المفرطة) ؛
- تضيق تاجي؛
- عيوب القلب الخلقية (على سبيل المثال ، عدم انسداد القناة الشريانية ، "النوافذ" في الحاجز بين الأذينين وبين البطينين) ؛
- أورام القلب والرئتين.
- الأمراض المصحوبة بالجلطات الدموية.
- التهاب الأوعية الدموية في منطقة الشريان الرئوي.
ما الذي يسبب ارتفاع ضغط الدم الأساسي؟
يسمى ارتفاع ضغط الدم الرئوي الأولي أيضًا مجهول السبب ، معزول. يبلغ معدل انتشار علم الأمراض 2 شخص لكل مليون نسمة. الأسباب النهائية لا تزال غير واضحة.
ثبت أن النساء يشكلن 60٪ من المرضى. تم اكتشاف علم الأمراض في كل من الطفولة والشيخوخة ، ولكن متوسط عمر المرضى الذين تم تحديدهم هو 35 عامًا.
في تطوير علم الأمراض ، هناك 4 عوامل مهمة:
- عملية تصلب الشرايين الأولية في الشريان الرئوي.
- النقص الخلقي في جدار الأوعية الصغيرة ؛
- زيادة نبرة العصب الودي.
- التهاب الأوعية الدموية الرئوي.
تم تحديد دور جين البروتين العظمي المتحول ، البروتينات الوعائية ، تأثيرها على تخليق السيروتونين ، زيادة تخثر الدم بسبب منع العوامل المضادة للتخثر.
يتم إعطاء دور خاص للإصابة بفيروس الهربس من النوع الثامن الذي يسبب تغيرات أيضية تؤدي إلى تدمير جدران الشرايين.
والنتيجة هي تضخم ، ثم توسع في التجويف ، وفقدان نغمة البطين الأيمن وتطور القصور.
أسباب وعوامل أخرى لارتفاع ضغط الدم
هناك العديد من الأسباب والآفات التي يمكن أن تسبب ارتفاع ضغط الدم في الدائرة الرئوية. البعض منهم يستحق إشارة خاصة.
من بين الأمراض الحادة:
- متلازمة الضائقة التنفسية عند البالغين والأطفال حديثي الولادة (ضرر سام أو مناعي ذاتي لأغشية الفصيصات التنفسية لأنسجة الرئة ، مما يتسبب في نقص مادة الفاعل بالسطح على سطحه) ؛
- التهاب منتشر حاد (التهاب رئوي) مرتبط بتطور رد فعل تحسسي شديد تجاه روائح استنشاق الطلاء والعطور والزهور.
في هذه الحالة ، يمكن أن يحدث ارتفاع ضغط الدم الرئوي عن طريق الطعام والأدوية والعلاجات الشعبية.
يمكن أن يكون سبب ارتفاع ضغط الدم الرئوي عند الأطفال حديثي الولادة:
- استمرار دوران الجنين.
- شفط العقي
- فتق الحجاب الحاجز؛
- نقص الأكسجة العام.
في الأطفال ، يتم تعزيز ارتفاع ضغط الدم عن طريق تضخم اللوزتين الحنكية.
التصنيف حسب طبيعة التدفق
من المناسب للأطباء تقسيم ارتفاع ضغط الدم في الأوعية الرئوية وفقًا لتوقيت التطور إلى أشكال حادة ومزمنة. يساعد هذا التصنيف على "الجمع" بين الأسباب الأكثر شيوعًا والمسار السريري.
يحدث ارتفاع ضغط الدم الحاد بسبب:
- الجلطات الدموية في الشريان الرئوي.
- حالة الربو الشديدة.
- متلازمة الضائقة التنفسية؛
- فشل البطين الأيسر المفاجئ (بسبب احتشاء عضلة القلب ، أزمة ارتفاع ضغط الدم).
إلى المسار المزمن لارتفاع ضغط الدم الرئوي يؤدي:
- زيادة تدفق الدم الرئوي.
- زيادة المقاومة في السفن الصغيرة ؛
- زيادة الضغط في الأذين الأيسر.
آلية تطوير مماثلة نموذجية لـ:
- عيوب الحاجز البطيني وبين الأذينين.
- القناة الشريانية المفتوحة
- عيب الصمام التاجي
- انتشار الورم المخاطي أو الجلطة في الأذين الأيسر ؛
- المعاوضة التدريجية لفشل البطين الأيسر المزمن ، على سبيل المثال ، في مرض نقص تروية الدم أو اعتلال عضلة القلب.
الأمراض التي تؤدي إلى ارتفاع ضغط الدم الرئوي المزمن:
- طبيعة نقص الأكسجين - جميع أمراض الانسداد في الشعب الهوائية والرئتين ، ونقص الأكسجين لفترات طويلة في المرتفعات ، ومتلازمة نقص التهوية المرتبطة بإصابات الصدر ، وجهاز التنفس ؛
- أصل ميكانيكي (انسداد) مرتبط بتضيق الشرايين - رد فعل للأدوية ، جميع المتغيرات من ارتفاع ضغط الدم الرئوي الأولي ، الجلطات الدموية المتكررة ، أمراض النسيج الضام ، التهاب الأوعية الدموية.
الصورة السريرية
تظهر أعراض ارتفاع ضغط الدم الرئوي عندما يزداد الضغط في الشريان الرئوي مرتين أو أكثر. يلاحظ المرضى الذين يعانون من ارتفاع ضغط الدم في الدائرة الرئوية:
- ضيق في التنفس ، يتفاقم بسبب مجهود بدني (قد يتطور إلى انتيابي) ؛
- ضعف عام؛
- نادرًا فقدان الوعي (على عكس الأسباب العصبية دون نوبات والتبول اللاإرادي) ؛
- ألم خلف القص الانتيابي ، يشبه الذبحة الصدرية ، ولكن مصحوبًا بزيادة في ضيق التنفس (يشرحها العلماء من خلال ارتباط منعكس بين الأوعية الرئوية والشرايين التاجية) ؛
- إن اختلاط الدم في البلغم عند السعال هو سمة من سمات زيادة الضغط بشكل ملحوظ (المرتبط بإطلاق خلايا الدم الحمراء في الفراغ الخلالي) ؛
- يتم تحديد بحة الصوت في 8٪ من المرضى (بسبب الضغط الميكانيكي على العصب الراجع الأيسر بواسطة الشريان الرئوي المتوسع).
تطور عدم المعاوضة نتيجة لفشل القلب الرئوي مصحوب بألم في المراق الأيمن (انتفاخ الكبد) ، وذمة في القدمين والساقين.
عند فحص المريض ، ينتبه الطبيب إلى ما يلي:
- صبغة زرقاء من الشفتين والأصابع والأذنين ، والتي تشتد مع تفاقم ضيق التنفس ؛
- يتم الكشف عن أعراض أصابع "الطبلة" فقط مع الأمراض الالتهابية والعيوب لفترات طويلة ؛
- النبض ضعيف ، عدم انتظام ضربات القلب نادر.
- الضغط الشرياني طبيعي ، مع ميل إلى الانخفاض ؛
- يتيح لك الجس في المنطقة الشرسوفية تحديد الصدمات المتزايدة للبطين الأيمن المتضخم ؛
- يتم سماع نغمة ثانية بارزة على الشريان الرئوي ، ومن الممكن حدوث نفخة انبساطية.
تسمح لنا علاقة ارتفاع ضغط الدم الرئوي بالأسباب الدائمة وبعض الأمراض بتمييز المتغيرات في المسار السريري.
ارتفاع ضغط الدم Portopulmonary
يؤدي ارتفاع ضغط الدم الرئوي إلى زيادة متزامنة في الضغط في الوريد البابي. قد يكون المريض مصابًا بتليف الكبد وقد لا يكون كذلك. يصاحب مرض الكبد المزمن في 3-12٪ من الحالات. الأعراض لا تختلف عن تلك المذكورة. انتفاخ وثقل أكثر وضوحا في المراق على اليمين.
ارتفاع ضغط الدم الرئوي مع تضيق الصمام التاجي وتصلب الشرايين
يتميز المرض بخطورة الدورة. يساهم تضيق المترالي في حدوث آفات تصلب الشرايين في الشريان الرئوي في 40٪ من المرضى بسبب زيادة الضغط على جدار الوعاء الدموي. يتم الجمع بين الآليات الوظيفية والعضوية لارتفاع ضغط الدم.
الممر الأذيني البطيني الأيسر الضيق في القلب هو "الحاجز الأول" لتدفق الدم. في حالة وجود تضيق أو انسداد في الأوعية الصغيرة ، يتشكل "الحاجز الثاني". وهذا ما يفسر عدم فعالية العملية للقضاء على التضيق في علاج أمراض القلب.
عن طريق قسطرة غرف القلب ، يتم الكشف عن ارتفاع الضغط داخل الشريان الرئوي (150 ملم زئبق وما فوق).
تتطور التغيرات الوعائية وتصبح غير قابلة للعكس. لا تنمو لويحات تصلب الشرايين إلى أحجام كبيرة ، لكنها كافية لتضييق الفروع الصغيرة.
القلب الرئوي
يشمل مصطلح "القلب الرئوي" مجموعة أعراض ناتجة عن تلف أنسجة الرئة (شكل رئوي) أو الشريان الرئوي (شكل وعائي).
هناك خيارات تدفق:
- حاد - نموذجي للانصمام الرئوي ؛
- تحت الحاد - يتطور مع الربو القصبي ، سرطان الرئة.
- مزمن - ناجم عن انتفاخ الرئة ، تشنج وظيفي في الشرايين ، يتحول إلى تضيق عضوي للقناة ، وهو سمة من سمات التهاب الشعب الهوائية المزمن ، والسل الرئوي ، وتوسع القصبات ، والالتهاب الرئوي المتكرر.
تعطي زيادة المقاومة في الأوعية عبئًا واضحًا على القلب الأيمن. يؤثر النقص العام في الأكسجين أيضًا على عضلة القلب. يزداد سمك البطين الأيمن مع الانتقال إلى الحثل والتوسع (التمدد المستمر للتجويف). تزداد العلامات السريرية لارتفاع ضغط الدم الرئوي تدريجيًا.
أزمات ارتفاع ضغط الدم في أوعية "الدائرة الصغيرة"
غالبًا ما يصاحب مسار الأزمة ارتفاع ضغط الدم الرئوي المرتبط بعيوب القلب. من الممكن حدوث تدهور حاد في الحالة بسبب الزيادة المفاجئة في الضغط في الأوعية الرئوية مرة واحدة في الشهر أو أكثر.
ملاحظة المرضى:
- زيادة ضيق التنفس في المساء.
- الشعور بالضغط الخارجي على الصدر.
- سعال شديد ، مع نفث الدم في بعض الأحيان ؛
- ألم في منطقة بين القطبين مع تشعيع المقاطع الأمامية والقص.
- القلب.
عند الفحص ، يتم الكشف عن ما يلي:
- حالة متحمس للمريض
- عدم القدرة على الاستلقاء على السرير بسبب ضيق التنفس ؛
- زرقة شديدة
- نبض متكرر ضعيف
- نبض مرئي في منطقة الشريان الرئوي.
- أوردة الرقبة منتفخة ونابضة.
- إفراز كميات وفيرة من البول الخفيف.
- إمكانية التغوط اللاإرادي.
التشخيص
يعتمد تشخيص ارتفاع ضغط الدم في الدورة الدموية الرئوية على تحديد علاماته. وتشمل هذه:
- تضخم في الأجزاء اليمنى من القلب.
- تحديد الضغط المتزايد في الشريان الرئوي حسب نتائج القياسات باستخدام القسطرة.
اقترح العالمان الروس ف.أوجلوف وأ. بوبوف التمييز بين 4 مستويات مرتفعة من ارتفاع ضغط الدم في الشريان الرئوي:
- أنا درجة (خفيفة) - من 25 إلى 40 ملم زئبق. فن.؛
- الدرجة الثانية (معتدلة) - من 42 إلى 65 ؛
- الثالث - من 76 إلى 110 ؛
- رابعا - فوق 110.
طرق الفحص المستخدمة في تشخيص تضخم غرف القلب اليمنى:
- التصوير الشعاعي - يشير إلى توسع الحدود اليمنى للظل القلبي ، وتكشف الزيادة في قوس الشريان الرئوي عن تمدد الأوعية الدموية.
- طرق الموجات فوق الصوتية (الموجات فوق الصوتية) - تسمح لك بتحديد حجم غرف القلب بدقة وسماكة الجدران. مجموعة متنوعة من الموجات فوق الصوتية - تصوير دوبلر - تظهر انتهاكًا لتدفق الدم وسرعة التدفق ووجود عقبات.
- تخطيط كهربية القلب - يكشف عن العلامات المبكرة لتضخم البطين الأيمن والأذين من خلال انحراف مميز إلى يمين المحور الكهربائي ، وهو عبارة عن موجة أذينية متضخمة "P".
- التصوير التنفسي - طريقة لدراسة إمكانية التنفس ، ويحدد درجة ونوع فشل الجهاز التنفسي.
- من أجل الكشف عن أسباب ارتفاع ضغط الدم الرئوي ، يتم إجراء التصوير المقطعي الرئوي باستخدام شرائح الأشعة السينية بأعماق مختلفة أو بطريقة أكثر حداثة - التصوير المقطعي المحوسب.
طرق أكثر تعقيدًا (التصوير الومضاني للنويدات المشعة ، تصوير الأوعية الدموية). يتم استخدام الخزعة لدراسة حالة أنسجة الرئة وتغيرات الأوعية الدموية فقط في العيادات المتخصصة.
أثناء قسطرة تجاويف القلب ، لا يتم قياس الضغط فحسب ، بل يتم أيضًا قياس تشبع الأكسجين في الدم. هذا يساعد في تحديد أسباب ارتفاع ضغط الدم الثانوي. أثناء الإجراء ، يلجأون إلى إدخال موسعات الأوعية والتحقق من رد فعل الشرايين ، وهو أمر ضروري في اختيار العلاج.
كيف يتم العلاج؟
يهدف علاج ارتفاع ضغط الدم الرئوي إلى القضاء على الأمراض الكامنة التي تسببت في زيادة الضغط.
في المرحلة الأولية ، يتم تقديم المساعدة عن طريق الأدوية المضادة للربو وموسعات الأوعية. العلاجات الشعبية يمكن أن تقوي المزاج التحسسي للجسم.
إذا كان المريض يعاني من الانصمام المزمن ، فإن العلاج الوحيد هو الاستئصال الجراحي للخثرة (استئصال الصمة) عن طريق استئصالها من الجذع الرئوي. تتم العملية في مراكز متخصصة ، ومن الضروري التحول إلى الدورة الدموية الاصطناعية. تصل نسبة الوفيات إلى 10٪.
يتم علاج ارتفاع ضغط الدم الرئوي الأولي بحاصرات قنوات الكالسيوم. تؤدي فعاليتها إلى انخفاض الضغط في الشرايين الرئوية لدى 10-15٪ من المرضى ، مصحوبة باستجابة جيدة من المرضى المصابين بأمراض خطيرة. هذا يعتبر علامة ميمونة.
يتم إعطاء Epoprostenol ، وهو نظير من Prostacyclin ، عن طريق الوريد من خلال قسطرة تحت الترقوة. يتم استخدام أشكال استنشاق الأدوية (Iloprost) ، وأقراص Beraprost في الداخل. يتم دراسة تأثير تناول دواء مثل تريبروستينيل تحت الجلد.
يستخدم بوسنتان لمنع المستقبلات التي تسبب تشنج الأوعية.
في الوقت نفسه ، يحتاج المرضى إلى أدوية لتعويض قصور القلب ومدرات البول ومضادات التخثر.
يتم توفير تأثير مؤقت عن طريق استخدام حلول Eufillin ، No-shpy.
هل توجد علاجات شعبية؟
من المستحيل علاج ارتفاع ضغط الدم الرئوي بالعلاجات الشعبية. قم بتطبيق التوصيات بعناية بشأن استخدام رسوم مدر للبول ومثبطات السعال.
لا تتورط في الشفاء مع هذا المرض. قد يضيع الوقت الضائع في التشخيص وبدء العلاج إلى الأبد.
تنبؤ بالمناخ
بدون علاج ، يبلغ متوسط مدة بقاء المرضى 2.5 سنة. يزيد العلاج بالإيبوبروستينول المدة إلى خمس سنوات في 54٪ من المرضى. إن تشخيص ارتفاع ضغط الدم الرئوي غير مواتٍ. يموت المرضى من فشل البطين الأيمن التدريجي أو الجلطات الدموية.
المرضى الذين يعانون من ارتفاع ضغط الدم الرئوي على خلفية أمراض القلب وتصلب الشرايين يعيشون حتى 32-35 سنة من العمر. تؤدي الأزمة الحالية إلى تفاقم حالة المريض ، ويعتبر بمثابة تشخيص غير مواتٍ.
يتطلب تعقيد علم الأمراض أقصى قدر من الاهتمام لحالات الالتهاب الرئوي المتكرر والتهاب الشعب الهوائية. الوقاية من ارتفاع ضغط الدم الرئوي هي منع تطور التهاب الرئة وانتفاخ الرئة والكشف المبكر والعلاج الجراحي للتشوهات الخلقية.
عيادة وتشخيص وعلاج أمراض القلب الروماتيزمية
مرض القلب الروماتيزمي هو مرض مكتسب. يصنف عادة على أنه مرض الأوعية الدموية حيث يتم توجيه الضرر إلى أنسجة القلب ، مما يتسبب في حدوث تشوهات. في الوقت نفسه ، تتأثر المفاصل والألياف العصبية في الجسم.
تحدث الاستجابة الالتهابية في الغالب عن طريق المكورات العقدية الحالة للدم من المجموعة أ ، والتي تسبب التهابات الجهاز التنفسي العلوي (التهاب اللوزتين). تحدث الوفيات واضطرابات الدورة الدموية بسبب تلف صمامات القلب. في أغلب الأحيان ، تسبب العمليات الروماتيزمية المزمنة آفات الصمام التاجي ، وفي كثير من الأحيان - الصمام الأبهري.
آفات الصمام التاجي
تؤدي الحمى الروماتيزمية الحادة إلى تطور تضيق الصمام التاجي بعد 3 سنوات من ظهور المرض. ثبت أن كل مريض مصاب بأمراض القلب الروماتيزمية يعاني من تضيق الصمام التاجي المعزول. في 40٪ من الحالات ، تتطور آفة الصمام المشتركة. وفقًا للإحصاءات ، يعد تضيق الصمام التاجي أكثر شيوعًا عند النساء.
يؤدي الالتهاب إلى تلف حافة وريقات الصمام. بعد الفترة الحادة ، يحدث سماكة وتليف في حواف الصمامات. عندما تشارك الأوتار والعضلات في العملية الالتهابية ، فإنها تقصر وتندب. نتيجة لذلك ، يؤدي التليف والتكلس إلى تغيير في هيكل الصمام ، والذي يصبح صلبًا وغير متحرك.
يؤدي التلف الروماتيزمي إلى انخفاض فتح الصمام بمقدار النصف. هناك حاجة الآن إلى ضغط أعلى لدفع الدم عبر الفتحة الضيقة من الأذين الأيسر إلى البطين الأيسر. تؤدي زيادة الضغط في الأذين الأيسر إلى "التشويش" في الشعيرات الدموية الرئوية. سريريًا ، تتجلى هذه العملية في ضيق التنفس أثناء التمرين.
المرضى الذين يعانون من هذا المرض لا يتحملون زيادة معدل ضربات القلب بشكل جيد للغاية. يمكن أن يسبب القصور الوظيفي للصمام التاجي الرجفان والوذمة الرئوية. يمكن أن يحدث هذا التطور في المرضى الذين لم يلاحظوا أبدًا أعراض المرض.
المظاهر السريرية
يتجلى مرض القلب الروماتيزمي مع مرض الصمام التاجي في المرضى الذين يعانون من أعراض:
- ضيق التنفس؛
- السعال والصفير أثناء النوبة.
في بداية المرض ، قد لا ينتبه المريض إلى الأعراض ، حيث لا يكون لها مظهر واضح. فقط أثناء ممارسة العمليات المرضية تتفاقم. مع تقدم المرض ، لا يستطيع المريض التنفس بشكل طبيعي عند الاستلقاء (orthopnea). فقط في اتخاذ وضعية الجلوس القسري ، يتنفس المريض. في بعض الحالات ، يحدث ضيق التنفس الشديد في الليل مع نوبات الاختناق ، مما يجبر المريض على الجلوس.
يمكن للمرضى تحمل التمارين المعتدلة. ومع ذلك ، فهم معرضون لخطر الإصابة بالوذمة الرئوية ، والتي يمكن أن تحدث بسبب:
- التهاب رئوي؛
- ضغط عصبى
- حمل
- الجماع
- رجفان أذيني.
مع نوبة من السعال ، قد يحدث نفث الدم. ترتبط أسباب المضاعفات بتمزق الأوردة القصبية. نادرًا ما يشكل هذا النزيف الغزير تهديدًا للحياة. أثناء الاختناق ، قد يظهر بصاق ملطخ بالدم. مع مسار طويل من المرض ، على خلفية قصور القلب ، قد يحدث احتشاء رئوي.
تشكل الجلطات الدموية خطرا على الحياة. أثناء الرجفان الأذيني ، يمكن أن تنتقل الجلطة الدموية المنفصلة عبر مجرى الدم إلى الكلى أو شرايين القلب أو منطقة تشعب الأبهر أو الدماغ.
تشمل الأعراض:
- ألم صدر؛
- بحة في الصوت (مع ضغط العصب الحنجري) ؛
- استسقاء.
- تضخم الكبد
- تورم.
التشخيص
من أجل إجراء التشخيص ، يتم إجراء سلسلة من الفحوصات. يقوم الطبيب بفحص النبض والضغط واستجواب المريض. في حالة عدم تطور ارتفاع ضغط الدم الرئوي بعد ، يكون النبض والضغط طبيعيين. في حالة ارتفاع ضغط الدم الرئوي الحاد ، يحدث تغيير في نظم القلب. أثناء التسمع ، يتم الكشف عن تغيير في أصوات القلب ، ويتم تقييم شدة التضيق.
تشمل طرق الفحص الآلي ما يلي:
- الأشعة السينية الصدر.
- تخطيط صدى القلب.
- دوبلروغرافيا.
- قسطرة القلب.
- تصوير الأوعية التاجية.
يعد تخطيط كهربية القلب من أقل طرق البحث حساسية ، والذي يسمح لك بتحديد العلامات فقط في حالة وجود درجة شديدة من التضيق. تسمح لك الأشعة السينية بتقييم درجة تضخم الأذين الأيسر. يؤكد تخطيط صدى القلب التشخيص. تسمح لك هذه الطريقة بتقييم سماكة وريقات الصمام ودرجة التكلس وتنقلها.
يكشف التصوير الدوبلري عن شدة التضيق وسرعة تدفق الدم. إذا كان من المقرر أن يخضع المريض لعملية جراحية لاستبدال الصمام ، يتم تضمين قسطرة القلب في الفحص.
علاج او معاملة
يتم علاج أمراض القلب الروماتيزمية المزمنة بشكل متحفظ وسريع. يشمل العلاج التحفظي:
- تغيير نمط الحياة.
- منع عودة الحمى الروماتيزمية.
- العلاج بالمضادات الحيوية لالتهاب الشغاف (إن وجد).
- تعيين مضادات التخثر (الوارفارين).
- مدرات البول (فوروسيميد ، لازيكس ، إلخ).
- النترات (عند وجود قصور مزمن في الصمام).
- حاصرات بيتا.
يعتمد اختيار الجراحة على شدة حالة المريض. للتخفيف من الحالة ، قم بما يلي:
- بضع صوار التاجي المغلق أو المفتوح (فصل وريقات الصمام وتنظيفها من التكلسات والجلطات الدموية أثناء العملية) ؛
- استبدال الصمام التاجي
- رأب الصمام بالبالون عن طريق الجلد.
يتم إجراء رأب البالون للمرضى الذين تكون وريقات الصمامات مرنة ومتحركة بدرجة كافية. يتم إدخال القسطرة من خلال الوريد الفخذي إلى الحاجز الأذيني. يتم تثبيت بالون في موقع تضيق الفوهة وتضخمها. بفضل هذا الإجراء ، يتم تقليل التضيق. تسمح لك العملية بتأخير استبدال الصمام. خطر الجراحة التجميلية بالبالون ضئيل للغاية ، مما يسمح بإجراء العملية من قبل النساء اللواتي يتوقعن ولادة طفل.
إذا كان المريض يعاني من درجة شديدة من التكلس ، والتغيرات الواضحة في الصمام ، فيجب إجراء جراحة استبدال الصمام. يجب أن يؤخذ في الاعتبار أن العمليات الروماتيزمية في القلب ستؤدي عاجلاً أم آجلاً إلى عواقب وخيمة. الأدوية توفر راحة مؤقتة فقط. بعد استبدال الصمام ، من المهم العلاج بمضادات التخثر (الوارفارين) تحت سيطرة تخثر الدم. مع العلاج غير الكافي بعد الأطراف الصناعية ، هناك خطر الإصابة بالجلطات الدموية.
لا يستطيع الأطباء التنبؤ بالوقت الدقيق لتطور التضيق. مع الوقاية الناجحة من الحمى الروماتيزمية وبضع الصوار ، يمكن للمرضى العيش لفترة طويلة دون علامات تضيق الصمام.
مرض الصمام الأورطي الروماتيزمي
نادرًا ما تؤدي أمراض القلب الروماتيزمية إلى تضيق الأبهر. نادرًا ما يتم عزل مثل هذا المرض. في معظم الحالات ، يتم الكشف عن آفة مشتركة في الصمامات. يؤدي تلف المنشورات إلى التليف والصلابة والتضيق الشديد.
مع نوبات الروماتيزم ، يتطور التهاب الصمامات (التهاب الصمامات). هذا يؤدي إلى لصق حواف وريقات الصمام ، وتندب ، وتثخين وتقصير الوريقات. نتيجة لذلك ، يصبح الصمام ثلاثي الشرف الطبيعي متكدسًا ، مع فتحة صغيرة.
يتكيف المرضى مع التغيرات المرضية بسبب العمليات المزمنة. يحافظ تضخم عضلة القلب على النتاج القلبي لفترة طويلة دون ظهور الأعراض وتوسع الصمام. يتميز المرض بفترة طويلة بدون أعراض. قد يشكو المريض من نوبات الذبحة الصدرية بعد بذل مجهود.
يمكن أن يؤدي التهاب الصمام الروماتيزمي إلى ترهل النشرة. نتيجة التدلي ، يتم إلقاء الدم من الشريان الأورطي في البطين الأيسر. يصاب المريض بقصور في القلب. يحدث الإرهاق التام للقلب بعد 15 عامًا من ظهور المرض.
يؤدي تطور علم الأمراض إلى ضيق التنفس ، والدوخة ، والاختناق في وضعية الاستلقاء (orthopnea). أثناء الفحص ، يكشف الطبيب عن نبضة من حشو صغير ، وانتهاك أصوات القلب ، ونفخة انقباضية خشنة ناتجة عن خروج الشريان الأورطي. بالإضافة إلى ذلك ، يصف الطبيب تخطيط صدى القلب.
يشمل العلاج:
- الوقاية من التهاب الشغاف المعدي.
- الوقاية من النوبات الروماتيزمية.
- تغيير نمط الحياة؛
- تصحيح النشاط البدني.
للتخفيف من نوبات الذبحة الصدرية ، يتم وصف نترات طويلة المفعول للمرضى. يشمل العلاج تعيين جليكوسيدات القلب ومدرات البول. يؤدي تطور المرض إلى تفاقم الإنذار ، لذلك يُنصح باستبدال الصمام في المرضى الذين يعانون من تضيق الصمامات المتقدمة ، لأن العلاج الدوائي لا يحسن الحالة.
الوقاية
يتم منع أمراض الروماتيزم المزمنة عن طريق العلاج في الوقت المناسب لالتهاب الحنجرة والتهاب البلعوم الناجم عن العقديات الانحلالية أ. يتم علاج الأمراض بالمضادات الحيوية من سلسلة البنسلين أو الاريثروميسين في حالة الحساسية للبنسلين.
الوقاية الثانوية هي منع النوبات الروماتيزمية والحمى. يتم وصف المضادات الحيوية للمرضى على أساس فردي. يستمر المرضى الذين تظهر عليهم علامات التهاب القلب في تلقي دورة من المضادات الحيوية لمدة عشر سنوات بعد الإصابة بنوبة روماتيزمية. وتجدر الإشارة إلى أن إهمال الوقاية الأولية يؤدي إلى خطر الإصابة بعيوب ما بعد الروماتيزم. يساعد العلاج المحافظ للعيوب على إبطاء تقدم علم الأمراض ويزيد من بقاء المرضى على قيد الحياة.
علامات ودرجات وعلاج ارتفاع ضغط الدم الرئوي
ارتفاع ضغط الدم الرئوي هو مرض يُلاحظ فيه ارتفاع مستمر في ضغط الدم في قاع الأوعية الدموية للشريان. يعتبر هذا المرض تقدميًا ويؤدي في النهاية إلى وفاة شخص. تتجلى أعراض ارتفاع ضغط الدم الرئوي اعتمادًا على شدة المرض. من المهم جدًا تحديده في الوقت المناسب وبدء العلاج في الوقت المناسب.
- الأسباب
- تصنيف
- ارتفاع ضغط الدم الرئوي الأساسي
- ارتفاع ضغط الدم الثانوي
- أعراض
- التشخيص
- علاج او معاملة
- تأثيرات
- الوقاية
يوجد هذا المرض أحيانًا عند الأطفال. في ارتفاع ضغط الدم الرئوي عند الأطفال حديثي الولادة ، لا توجد دورة رئوية للحفاظ على أو تقليل مقاومة الأوعية الدموية الرئوية عند الولادة. عادة ما يتم ملاحظة هذه الحالة في الأطفال بعد الولادة أو الخدج.
الأسباب
هناك الكثير من الأسباب وعوامل الخطر التي تؤدي إلى المرض. الأمراض الرئيسية التي تتطور بسببها المتلازمة هي أمراض الرئة. غالبًا ما تكون أمراضًا قصبية رئوية ، حيث يتم إزعاج بنية أنسجة الرئة ويحدث نقص الأكسجة السنخية. بالإضافة إلى ذلك ، يمكن أن يتطور المرض على خلفية أمراض أخرى في الجهاز الرئوي:
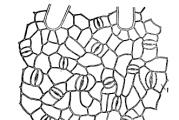
- توسع القصبات. يعتبر العرض الرئيسي لهذا المرض هو تكوين تجاويف في الجزء السفلي من الرئتين والتقيؤ.
- التهاب الشعب الهوائية المزمن الانسدادي. في هذه الحالة ، تتغير أنسجة الرئة تدريجيًا وتُغلق المجاري الهوائية.
- تليف أنسجة الرئة. تتميز هذه الحالة بتغير في أنسجة الرئة عندما يحل النسيج الضام محل الخلايا الطبيعية.
الرئة الطبيعية مع توسع القصبات
يمكن أن يحدث ارتفاع ضغط الدم الرئوي أيضًا بسبب أمراض القلب. من بينها ، تعلق أهمية على التشوهات الخلقية ، مثل القناة الشريانية السالكة ، وعيوب الحاجز ، والثقبة البيضوية الواضحة. قد يكون الشرط الأساسي هو الأمراض التي تضعف فيها وظيفة عضلة القلب ، مما يساهم في ركود الدم في الدورة الرئوية. وتشمل هذه الأمراض اعتلال عضلة القلب ومرض الشريان التاجي وارتفاع ضغط الدم.
هناك عدة طرق يتطور بها ارتفاع ضغط الدم الشرياني الرئوي:
- نقص الأكسجة السنخي هو السبب الرئيسي لتطور المرض. مع ذلك ، تتلقى الحويصلات الهوائية كمية غير كافية من الأكسجين. لوحظ هذا مع التهوية الرئوية غير المتكافئة ، والتي تزداد تدريجياً. إذا دخلت كمية قليلة من الأكسجين إلى أنسجة الرئة ، فإن الأوعية الدموية في الجهاز الرئوي تضيق.
- التغييرات في بنية أنسجة الرئة عندما ينمو النسيج الضام.
- زيادة في عدد كريات الدم الحمراء. هذه الحالة ناتجة عن نقص الأكسجة المستمر وعدم انتظام دقات القلب. تظهر Microthrombi نتيجة للتشنج الوعائي وزيادة التصاق خلايا الدم. أنها تسد تجويف الأوعية الرئوية.
يتطور ارتفاع ضغط الدم الرئوي الأساسي عند الأطفال لأسباب غير معروفة. أظهر تشخيص الأطفال أن أساس المرض هو عدم الاستقرار العصبي ، والاستعداد الوراثي ، وعلم أمراض نظام التوازن وتلف أوعية الدورة الدموية الرئوية ذات طبيعة المناعة الذاتية.
قد تساهم عدة عوامل أخرى في الإصابة بارتفاع ضغط الدم الرئوي. قد يتم تناول بعض الأدوية التي تؤثر على أنسجة الرئة: مضادات الاكتئاب ، والكوكايين ، والأمفيتامينات ، ومفقدات الشهية. يمكن أن تؤثر السموم أيضًا على تطور المرض. وتشمل هذه السموم من أصل بيولوجي. هناك عوامل ديموغرافية وطبية معينة يمكن أن تؤدي إلى ارتفاع ضغط الدم. وتشمل هذه الحمل والجنس الأنثوي وارتفاع ضغط الدم. يمكن أن يساعد تشمع الكبد ، وعدوى فيروس نقص المناعة البشرية ، واضطرابات الدم ، وفرط نشاط الغدة الدرقية ، والاضطرابات الوراثية ، وارتفاع ضغط الدم البابي ، والأمراض النادرة الأخرى في الإصابة بارتفاع ضغط الدم الرئوي. يمكن أن يحدث التأثير عن طريق ضغط الأوعية الرئوية بواسطة الورم ، وعواقب السمنة وتشوه الصدر ، وكذلك التسلق في المرتفعات.
تصنيف
هناك نوعان من أشكال المرض الهامة ، الأولية والثانوية.
ارتفاع ضغط الدم الرئوي الأساسي
مع هذا الشكل ، هناك زيادة مستمرة في الضغط في الشريان ، ولكن ليس على خلفية أمراض القلب والأوعية الدموية والجهاز التنفسي. لا يوجد أمراض صدرية الحجاب الحاجز. يعتبر هذا النوع من المرض وراثيًا. عادة ما ينتقل بشكل وراثي متنحي. يحدث التطور أحيانًا وفقًا للنوع السائد.
قد يكون أحد المتطلبات الأساسية لتطوير هذا النموذج هو التجميع القوي لنشاط الصفائح الدموية. هذا يؤدي إلى حقيقة أن عددًا كبيرًا من الأوعية الصغيرة الموجودة في الدورة الدموية الرئوي مسدودة بجلطات الدم. وبسبب هذا ، هناك زيادة حادة في نظام الضغط داخل الأوعية الدموية ، الذي يعمل على جدران شريان الرئتين. من أجل التعامل مع هذا ودفع الكمية المناسبة من الدم أكثر ، يزداد الجزء العضلي من جدار الشرايين. هذه هي الطريقة التي يتطور بها تضخمها التعويضي.
قد يتطور ارتفاع ضغط الدم الأساسي على خلفية التليف الرئوي المركز. هذا يؤدي إلى تضييق تجويفه وزيادة ضغط الدم. نتيجة لذلك ، وأيضًا بسبب عدم قدرة الأوعية الرئوية السليمة على دعم حركة الدم مع ارتفاع الضغط أو عدم قدرة الأوعية المتغيرة على الحفاظ على حركة الدم بالضغط الطبيعي ، تتطور آلية تعويضية. يعتمد على ظهور الطرق الالتفافية ، وهي تحويلات شريانية وريدية مفتوحة. يحاول الجسم خفض مستويات ضغط الدم المرتفع عن طريق نقل الدم من خلالها. ومع ذلك ، فإن جدار عضلات الشرايين ضعيف أيضًا ، لذلك تفشل التحويلات بسرعة. هذا يشكل مناطق تزيد أيضًا من قيمة الضغط. تعمل التحويلات على تعطيل تدفق الدم السليم ، مما يؤدي إلى تعطيل أكسجة الدم وإمداد الأنسجة بالأكسجين. على الرغم من معرفة كل هذه العوامل ، لا يزال ارتفاع ضغط الدم الرئوي الأولي غير مفهوم جيدًا.
ارتفاع ضغط الدم الثانوي
يختلف مسار هذا النوع من المرض قليلاً. وهو ناتج عن العديد من الأمراض - حالات نقص الأكسجين وعيوب القلب الخلقية وما إلى ذلك. أمراض القلب التي تساهم في تطوير شكل ثانوي:
- الأمراض التي تسبب قصور في وظيفة LV. تشمل الأمراض التي تُعد السبب الجذري لارتفاع ضغط الدم والأمراض المصاحبة لهذه المجموعة: تلف عضلة القلب الإقفاري ، وعيوب الصمام الأبهري ، وتلف عضلة القلب واعتلال عضلة القلب في البطين الأيسر.
- الأمراض التي تؤدي إلى زيادة الضغط في غرفة الأذين اليسرى: الشذوذ النمائي وآفات الورم في الأذين وتضيق الصمام التاجي.
يمكن تقسيم تطور ارتفاع ضغط الدم الرئوي إلى قسمين:
- آليات وظيفية. تطورهم يرجع إلى انتهاك طبيعي و / أو تشكيل ميزات مرضية وظيفية جديدة. يهدف العلاج الدوائي على وجه التحديد إلى تصحيحها والقضاء عليها. تشمل الروابط الوظيفية زيادة حجم الدم في الدقيقة ، وزيادة لزوجة الدم ، وردود فعل سافيتسكي المرضية ، وتأثير الالتهابات القصبية الرئوية المتكررة وتأثير العناصر النشطة بيولوجيًا على الشريان.
- الآليات التشريحية. ويسبق حدوثها عيوب تشريحية معينة في الشريان الرئوي أو نظام الدورة الدموية الرئوية. العلاج الطبي في هذه الحالة لا يجلب عمليا أي فائدة. يمكن تصحيح بعض العيوب بالجراحة.
اعتمادًا على شدة ارتفاع ضغط الدم ، هناك أربع درجات.
- ارتفاع ضغط الدم الرئوي 1 درجة. يستمر هذا النموذج دون الإخلال بنشاط المستوى المادي. ممارسة الرياضة العادية لا تسبب ضيق في التنفس أو دوار أو ضعف أو ألم في الصدر.
- 2 درجة. المرض يسبب ضعف طفيف في النشاط. يصاحب التمرين المعتاد ضيق في التنفس وضعف وألم في الصدر ودوخة. في حالة الراحة ، لا توجد مثل هذه الأعراض.
- يتميز الصف 3 بضعف كبير في النشاط البدني. يتسبب النشاط البدني الخفيف في ضيق التنفس والأعراض الأخرى المذكورة أعلاه.
- 4 درجة مصحوبة بالعلامات المذكورة عند أدنى حمولة وعند الراحة.
هناك نوعان آخران من المرض:
- ارتفاع ضغط الدم المزمن الناتج عن الانصمام الخثاري. يتطور بسرعة نتيجة الجلطات الدموية في الجذع والفروع الكبيرة للشريان. السمات المميزة هي البداية الحادة ، والتقدم السريع ، وتطور قصور البنكرياس ، ونقص الأكسجة ، وانخفاض ضغط الدم.
- ارتفاع ضغط الدم الرئوي بسبب آليات غير واضحة. تشمل الأسباب المشتبه بها الساركويد والأورام والتهاب المنصف الليفي.
اعتمادًا على الضغط ، يتم تمييز ثلاثة أنواع أخرى من الأمراض:
- شكل خفيف ، عندما يكون الضغط من 25 إلى 36 مم زئبق ؛
- ارتفاع ضغط الدم الرئوي المعتدل ، الضغط من 35 إلى 45 ملم زئبق ؛
- شكل شديد مع ضغط يزيد عن 45 مم زئبق.
أعراض
يمكن أن يستمر المرض دون أعراض في مرحلة التعويض. في هذا الصدد ، يتم اكتشافه غالبًا عندما يبدأ الشكل الحاد في التطور. تُلاحظ المظاهر الأولية عندما يزداد الضغط في نظام الشريان الرئوي مرتين أو أكثر مقارنةً بالقاعدة. مع تطور المرض تظهر أعراض مثل فقدان الوزن وضيق التنفس والتعب وبحة في الصوت والسعال والخفقان. لا يمكن للمرء أن يفسرها. في مرحلة مبكرة من المرض ، قد يحدث الإغماء بسبب نقص الأكسجة الدماغي الحاد واضطرابات ضربات القلب ، وكذلك الدوخة.
نظرًا لأن علامات ارتفاع ضغط الدم الرئوي ليست محددة ، فمن الصعب إجراء تشخيص دقيق بناءً على شكاوى ذاتية. لذلك ، من المهم جدًا إجراء تشخيص شامل والاهتمام بجميع الأعراض التي تشير بطريقة ما إلى وجود مشاكل في الشريان الرئوي أو أنظمة أخرى في الجسم ، وهو فشل يمكن أن يؤدي إلى الإصابة بارتفاع ضغط الدم.
التشخيص
نظرًا لأن المرض ذي الطبيعة الثانوية هو أحد مضاعفات الأمراض الأخرى ، فمن المهم تحديد المرض الأساسي أثناء التشخيص. هذا ممكن بفضل التدابير التالية:
- فحص التاريخ الطبي. يتضمن ذلك جمع المعلومات حول وقت ظهور ضيق التنفس وألم الصدر والأعراض الأخرى ، وما الذي ينسبه المريض إلى هذه الحالات وكيف تم علاجها.
- تحليل نمط الحياة. هذه معلومات عن عادات المريض السيئة ، والأمراض المماثلة في الأقارب ، وظروف العمل والمعيشة ، ووجود حالات مرضية خلقية ، والعمليات الجراحية السابقة.
- الفحص البصري للمريض. يجب على الطبيب الانتباه إلى وجود علامات خارجية مثل الجلد الأزرق ، والتغيرات في شكل الأصابع ، وتضخم الكبد ، وتورم الأطراف السفلية ، ونبض أوردة الرقبة. يتم تسمع الرئتين والقلب أيضًا باستخدام منظار صوتي.
- تخطيط كهربية القلب. يسمح لك برؤية علامات تضخم القلب الأيمن.
- تساعد الأشعة السينية لأعضاء الصدر في الكشف عن زيادة حجم القلب.
- الموجات فوق الصوتية للقلب. يساعد في تقدير حجم القلب وتحديد الضغط بشكل غير مباشر في شرايين الرئتين.
- قسطرة الشريان. باستخدام هذه الطريقة ، يمكنك تحديد الضغط فيه.
ستساعد هذه البيانات في تحديد ما إذا كان ارتفاع ضغط الدم الرئوي الأولي في البشر أم ثانويًا ، وأساليب العلاج والتشخيص. من أجل تحديد فئة المرض ونوعه ، بالإضافة إلى تقييم تحمل التمرين ، يتم إجراء قياس التنفس وفحص الصدر بالأشعة المقطعية وتقييم سعة الرئة المنتشرة والموجات فوق الصوتية للبطن وفحص الدم وما إلى ذلك.
علاج او معاملة
يعتمد علاج ارتفاع ضغط الدم الرئوي على عدة طرق.
- العلاج غير الدوائي. يشمل شرب ما لا يزيد عن 1.5 لتر من السوائل يوميًا ، بالإضافة إلى تقليل كمية ملح الطعام المستهلكة. يعتبر العلاج بالأكسجين فعالاً حيث يساعد في القضاء على الحماض واستعادة وظائف الجهاز العصبي المركزي. من المهم للمرضى تجنب المواقف التي تسبب ضيق التنفس وأعراض أخرى ، لذا فإن تجنب المجهود البدني هو توصية جيدة.
- العلاج الدوائي: مدرات البول ومضادات الكالسيوم والنترات ومثبطات الإنزيم المحول للأنجيوتنسين ومضادات الصفيحات والمضادات الحيوية والبروستاجلاندين وما إلى ذلك.
- العلاج الجراحي لارتفاع ضغط الدم الرئوي: استئصال الخثرة ، فغر الحاجز الأذيني.
- الطرق الشعبية. يمكن استخدام العلاج البديل فقط بناءً على توصية الطبيب.
تأثيرات
المضاعفات المتكررة للمرض هي قصور القلب في البنكرياس. يرافقه انتهاك لإيقاع القلب ، والذي يتجلى في الرجفان الأذيني. بالنسبة للمراحل الشديدة من ارتفاع ضغط الدم ، فإن تطور تجلط الشرايين في الرئتين هو سمة مميزة. بالإضافة إلى ذلك ، يمكن أن تحدث أزمات ارتفاع ضغط الدم في مجرى الدم في الأوعية ، والتي تتجلى في نوبات الوذمة الرئوية. أخطر مضاعفات ارتفاع ضغط الدم هي الوفاة ، والتي تحدث عادة بسبب تطور الجلطات الدموية الشريانية أو الفشل القلبي الرئوي.
في المرحلة الحادة من المرض ، يمكن أن يحدث تجلط في الشرايين في الرئتين.
من أجل تجنب مثل هذه المضاعفات ، من الضروري البدء في علاج المرض في أقرب وقت ممكن. لذلك ، في العلامات الأولى ، تحتاج إلى الإسراع إلى الطبيب والخضوع لفحص كامل. في عملية العلاج يجب اتباع توصيات الطبيب.
الوقاية
لمنع هذا المرض الرهيب ، يمكنك استخدام بعض الإجراءات التي تهدف إلى تحسين نوعية الحياة. من الضروري التخلي عن العادات السيئة وتجنب الإجهاد النفسي والعاطفي. يجب معالجة أي أمراض على وجه السرعة ، خاصة تلك التي يمكن أن تؤدي إلى الإصابة بارتفاع ضغط الدم الرئوي.
الاعتناء بنفسك باعتدال ، يمكنك تجنب العديد من الأمراض التي تقلل من متوسط العمر المتوقع. لنتذكر أن صحتنا غالبًا ما تعتمد على أنفسنا!
بترك تعليق ، فإنك تقبل اتفاقية المستخدم
- عدم انتظام ضربات القلب
- تصلب الشرايين
- توسع الأوردة
- دوالي الخصية
- البواسير
- ارتفاع ضغط الدم
- انخفاض ضغط الدم
- التشخيص
- خلل التوتر العضلي
- السكتة الدماغية
- نوبة قلبية
- إقفار
- الدم
- عمليات
- قلب
- أوعية
- الذبحة الصدرية
- عدم انتظام دقات القلب
- التخثر والتهاب الوريد الخثاري
- شاي القلب
- ارتفاع ضغط الدم
- سوار الضغط
- حياة طبيعية
- ألابينين
- اسباركام
- ديترالكس
المؤسسة التعليمية الحكومية للتعليم المهني العالي "جامعة موسكو الحكومية للطب وطب الأسنان في روزدراف"
كلية الطب
Martynov A.I. ، Maichuk E.Yu. ، Panchenkova L.A. ، Khamidova H.A. ،
Yurkova T.E.، Pak L.S.، Zavyalova A.I.
القلب الرئوي المزمن
دليل تعليمي ومنهجي لإجراء الفصول العملية في العلاج بالمستشفى
موسكو 2012
المراجعون: d.m.s. أستاذ قسم حالات الطوارئ في عيادة الأمراض الداخلية في FPPO PMSMU المسمى باسم N.M. سيتشينوفا شيلوف أ.
MD أستاذ قسم العلاج بالمستشفى رقم 2 في المؤسسة التعليمية الحكومية للتعليم المهني العالي MGMSU ، Makoeva L.D.
Maichuk E.U. ، Martynov A.I. ، Panchenkova L.A. ، Khamidova Kh.A. ، Yurkova T.E. ، Pak L.S. ، Zavyalova A.I. كتاب مدرسي لطلاب الطب. م: MGMSU، 2012.25 ص.
يفصل دليل التدريب الأفكار الحديثة حول التصنيف ، والصورة السريرية ، ومبادئ التشخيص والعلاج للقلب الرئوي المزمن. يحتوي الدليل على خطة عمل لدرس عملي ، وأسئلة للتحضير للدرس ، وخوارزمية لإثبات التشخيص السريري ؛ يتضمن فصول الاختبار النهائية المصممة للتقييم الذاتي للمعرفة من قبل الطلاب ، بالإضافة إلى المهام الظرفية حول الموضوع.
تم إعداد هذا الكتاب المدرسي وفقًا لمنهج العمل لتخصص "العلاج بالمستشفى" ، والذي تمت الموافقة عليه في عام 2008 في جامعة موسكو الحكومية للطب وطب الأسنان على أساس المناهج النموذجية لوزارة الصحة والتنمية الاجتماعية في الاتحاد الروسي و المعيار التربوي الحكومي للتعليم المهني العالي في تخصص "060101-الطب العام".
الدليل مخصص لمعلمي وطلاب جامعات الطب ، وكذلك الأطباء المقيمين والمتدربين.
قسم العلاج بالمستشفى №1
(رئيس القسم - d.m.s. ، الأستاذ Maychuk E.Yu.)
المؤلفون: Professor، d.m.s. Maychuk E.Yu ، أكاديمي ، دكتوراه في العلوم الطبية Martynov A.I. ، أستاذ ، دكتور في الطب Panchenkova L.A ، مساعد ، دكتوراه. Khamidova Kh.A ، مساعد ، دكتوراه. Yurkova T.E. ، أستاذ ، دكتوراه في الطب باك إل إس ، أستاذ مشارك ، مرشح للعلوم الطبية ، Zavyalova A.I.
MGMSU ، 2012
قسم العلاج بالمستشفى №1 ، 2012
التعريف والأسس النظرية للموضوع 4
الخصائص التحفيزية للموضوع 14
خطوات البحث التشخيصي 15
المهام السريرية 18
عناصر الاختبار 23
الأدب 28
التعريف والأسئلة النظرية للموضوع
القلب الرئوي المزمن (CHLS)- تضخم البطين الأيمن و / أو توسع في تركيبة مع ارتفاع ضغط الدم الرئوي الذي يحدث على خلفية أمراض مختلفة تعطل بنية و / أو وظيفة الرئتين ، باستثناء الحالات التي تكون فيها التغيرات في الرئتين هي نفسها نتيجة لآفة أولية من القلب الأيسر أو عيوب القلب الخلقية والأوعية الدموية الرئيسية.
المسببات
وفقًا للتصنيف المسبب للمرض الذي طورته لجنة منظمة الصحة العالمية (1961) ، هناك 3 مجموعات من العمليات المرضية التي تؤدي إلى تكوين CLS:
الأمراض التي تؤدي إلى انتهاك أولي لمرور الهواء في القصبات الهوائية والحويصلات الهوائية (مرض الانسداد الرئوي المزمن ، والربو القصبي ، وانتفاخ الرئة ، وتوسع القصبات ، والسل الرئوي ، والسحار السيليسي ، والتليف الرئوي ، والورم الحبيبي الرئوي من مسببات مختلفة ، واستئصال الرئة ، وغيرها) ؛
الأمراض التي تؤدي إلى تقييد حركة الصدر (تقوس العمود الفقري ، والسمنة ، والتليف الجنبي ، وتعظم المفاصل الساحلية ، وعواقب رأب الصدر ، والوهن العضلي الوبيل ، وما إلى ذلك) ؛
الأمراض المصحوبة بتلف الأوعية الرئوية (ارتفاع ضغط الدم الرئوي الأولي ، التهاب الأوعية الدموية في الأمراض الجهازية ، الانسداد الرئوي المتكرر).
السبب الرئيسي هو مرض الانسداد الرئوي المزمن (COPD) ، والذي يمثل 70-80 ٪ من جميع حالات CPS.
تصنيف القلب الرئوي المزمن:
مستوى التعويض:
تعويض
لا تعويضي.
أصل:
نشأة الأوعية الدموية
نشأة القصبات الهوائية.
نشأة الصدري الحاجز.
أمراض القلب الرئوي المزمن
هناك ثلاث مراحل في تطوير HLS:
ارتفاع ضغط الدم قبل الشعيرات الدموية في الدورة الدموية الرئوية.
تضخم البطين الأيمن
فشل القلب البطين الأيمن.
في قلب التسبب في CLS هو تطور ارتفاع ضغط الدم الرئوي.
الآليات الممرضة الرئيسية:
أمراض الرئة وتلف الصدر والعمود الفقري والحجاب الحاجز. مخالفات التهوية وآليات التنفس. انتهاك التوصيل القصبي (انسداد). تصغير سطح الجهاز التنفسي (تقييد).
تضيق الأوعية العامة بنقص التأكسج بسبب نقص التهوية السنخية (منعكس أويلر- ليلستراند المعمم) ، أي تحدث زيادة معممة في نبرة الأوعية الرئوية الصغيرة ويتطور ارتفاع ضغط الدم الشرياني الرئوي.
تأثير ارتفاع ضغط الدم للعوامل الخلطية (الليكوترين ، PgF 2 α ، الثرموبوكسان ، السيروتونين ، حمض اللاكتيك).
الحد من السرير الوعائي والتغيرات المتصلبة والتصلب العصيدي في فروع الشريان الرئوي والجذع الرئوي.
زيادة لزوجة الدم بسبب كثرة الكريات الحمر ، والتي تتطور استجابة لنقص الأكسجة المزمن.
تطوير مفاغرة القصبات الهوائية.
زيادة الضغط داخل السنخ في التهاب الشعب الهوائية الانسدادي.
تسود التفاعلات التكيفية التعويضية في المراحل المبكرة من تكوين HLS ، ومع ذلك ، تؤدي الزيادة المطولة في الضغط في الشريان الرئوي إلى تضخم بمرور الوقت ، مع تفاقم متكرر للعدوى القصبية الرئوية ، وزيادة الانسداد - للتوسع وفشل البطين الأيمن.
الصورة السريرية
تتضمن الصورة السريرية الأعراض:
المرض الأساسي الذي أدى إلى تطور CHLS ؛
توقف التنفس؛
فشل القلب (البطين الأيمن).
شكاوي
ضيق في التنفس يتفاقم بسبب المجهود. على عكس المرضى الذين يعانون من فشل البطين الأيسر مع القلب الرئوي اللا تعويضي ، فإن وضع الجسم لا يؤثر على درجة ضيق التنفس - يمكن للمرضى الاستلقاء بحرية على ظهرهم أو جانبهم. لا يعتبر Orthopnea نموذجيًا بالنسبة لهم ، حيث لا يوجد ركود في الرئتين ، ولا يوجد "انسداد" للدائرة الصغيرة ، كما هو الحال مع قصور القلب الأيسر. يعود سبب ضيق التنفس لفترة طويلة بشكل رئيسي إلى فشل الجهاز التنفسي ، ولا يتأثر باستخدام الجليكوسيدات القلبية ، بل يتناقص مع استخدام موسعات الشعب الهوائية والأكسجين. غالبًا ما لا ترتبط شدة ضيق التنفس (تسرع النفس) بدرجة نقص تأكسج الدم الشرياني ، وبالتالي فإن لها قيمة تشخيصية عضوية.
عدم انتظام دقات القلب المستمر.
ألم القلب ، الذي يرتبط تطوره بالاضطرابات الأيضية (نقص الأكسجة ، التأثير السام المعدي) ، التطور غير الكافي للضمانات ، الضيق المنعكس للشريان التاجي الأيمن (الانعكاس التاجي الرئوي) ، انخفاض في ملء الشرايين التاجية مع زيادة في ضغط نهاية الانبساطي في تجويف البطين الأيمن.
يعد عدم انتظام ضربات القلب أكثر شيوعًا أثناء تفاقم مرض الانسداد الرئوي المزمن ، في وجود عدم المعاوضة القلبية الرئوية في المرضى الذين يعانون من أمراض القلب التاجية المصاحبة ، وارتفاع ضغط الدم الشرياني ، والسمنة.
ترتبط الأعراض العصبية (ألم الجمجمة ، والدوخة ، والنعاس ، والظلام وازدواج الرؤية ، واضطراب الكلام ، وضعف تركيز الأفكار ، وفقدان الوعي) باضطراب في الدورة الدموية الدماغية.
علامات موضوعية
زراق منتشر "دافئ" (الأطراف البعيدة دافئة بسبب تأثير توسع الأوعية لتراكم ثاني أكسيد الكربون في الدم) ؛
تورم أوردة عنق الرحم بسبب انسداد تدفق الدم إلى الأذين الأيمن (تتضخم أوردة عنق الرحم عند الزفير فقط ، خاصة في المرضى الذين يعانون من آفات انسداد الرئة ؛ عند توصيل قصور القلب ، تظل منتفخة عند الشهيق).
سماكة الكتائب الطرفية ("أعواد الطبل") والمسامير ("نظارات الساعة").
تكون وذمة الأطراف السفلية ، كقاعدة عامة ، أقل وضوحًا ولا تصل إلى نفس الدرجة كما في أمراض القلب الأولية.
تضخم الكبد ، الاستسقاء ، النبض الوريدي الإيجابي ، الأعراض الإيجابية للجسد (أعراض الكبد الوداجي - عند الضغط على حافة الكبد ، يظهر تورم في أوردة الرقبة).
النبض الانقباضي قبل الشرسوفي (بسبب تضخم البطين الأيمن).
يتم تحديد الإيقاع من خلال توسيع بلادة القلب المطلقة والنسبية للحد الأيمن للقلب ؛ صوت قرع على مقبض القص مع مسحة طبلة ، وخلال عملية الخنجري يصبح طبليًا صريحًا أو أصمًا تمامًا.
صمم اصوات القلب.
التأكيد على النغمة الثانية فوق الشريان الرئوي (مع زيادة الضغط فيه بأكثر من مرتين).
زيادة النفخة الانقباضية فوق عملية الخنجري أو على يسار القص مع تطور قصور نسبي في الصمام.
تشخيص القلب الرئوي المزمن
بيانات المختبر
في اختبار الدم السريري في المرضى الذين يعانون من CLS ، يتم تحديد كثرة الكريات الحمر ، ارتفاع الهيماتوكريت ، وتباطؤ في ESR.
في التحليل الكيميائي الحيوي للدم مع تطور المعاوضة وفقًا لنوع البطين الأيمن ، من الممكن زيادة النيتروجين المتبقي ، والبيليروبين ، ونقص ألبومين الدم ، وفرط غلوبولين الدم.
علامات الأشعة السينية
الظل الطبيعي أو المتضخم للقلب في الإسقاط الجانبي
زيادة نسبية في قوس البنكرياس في الموضع المائل الأيسر (الثاني).
تمدد الجذع المشترك للشريان الرئوي في الموضع المائل الأيمن (الأول).
تمدد الفرع الرئيسي للشريان الرئوي بأكثر من 15 ملم في الإسقاط الجانبي.
زيادة في الفرق بين عرض ظل الفروع القطاعية وتحت الجزئية للشريان الرئوي.
خطوط كيرلي (كيرلي) - سواد أفقي ضيق فوق الجيب الضلعي. يُعتقد أنها تنشأ بسبب توسع الأوعية اللمفاوية عند سماكة الشقوق بين الفصوص. في وجود خط كيرلي يتجاوز الضغط الشعري الرئوي 20 مم زئبق. فن. (عادي - 5-7 ملم زئبق).
علامات تخطيط القلب
لاحظ علامات التضخم والحمل الزائد للقلب الأيمن.
العلامات المباشرة للتضخم:
موجة R في V1 أكثر من 7 مم ؛
نسبة R / S في V1 أكبر من 1 ؛
الانحراف الخاص V1 - 0.03 - 0.05 ثانية ؛
شكل qR في V1 ؛
حصار غير كامل للساق اليمنى من حزمة His ، إذا كانت R أكثر من 10 مم ؛
حصار كامل للساق اليمنى من حزمة His ، إذا كانت R أكثر من 15 مم ؛
صورة الحمل الزائد البطين الأيمن في V1 - V2.
علامات تضخم غير مباشرة:
يؤدي الصدر:
موجة R في V5 أقل من 5 مم ؛
موجة S في V5 أكثر من 7 مم ؛
نسبة R / S في V5 أقل من 1 ؛
موجة S في V1 أقل من 2 مم ؛
حصار كامل للساق اليمنى من حزمة His ، إذا كانت R أقل من 15 مم ؛
حصار غير كامل للساق اليمنى من حزمة His ، إذا كانت R أقل من 10 مم ؛
يؤدي القياسية:
P-pulmonale في خيوط ECG القياسية II و III ؛
انحراف EOS إلى اليمين ؛
اكتب S1 ، S2 ، S3.
ميزات تخطيط صدى القلب
تضخم البطين الأيمن (سمك جداره الأمامي يتجاوز 0.5 سم).
توسع القلب الأيمن (الحجم الانبساطي النهائي للبطين الأيمن أكثر من 2.5 سم).
حركة متناقضة للحاجز بين البطينين في الانبساط نحو الأقسام اليسرى.
"D" على شكل البطين الأيمن.
قلس ثلاثي الشرفات.
عادة ما يكون الضغط الانقباضي في الشريان الرئوي ، الذي يحدده تخطيط صدى القلب ، 26-30 ملم زئبق. هناك درجات من ارتفاع ضغط الدم الرئوي:
أنا - 31-50 مم زئبق ؛
II - 51-75 مم زئبق ؛
III - 75 ملم زئبق. فن. وأعلى.
علاج القلب الرئوي المزمن
المبادئ الأساسية لعلاج مرضى CHLS:
الوقاية والعلاج من أمراض الرئة الأساسية.
الإدارة الطبية لارتفاع ضغط الدم الرئوي. ومع ذلك ، يمكن أن يؤدي الانخفاض الحاد الناتج عن الأدوية في ارتفاع ضغط الدم الرئوي إلى تدهور وظيفة تبادل الغازات في الرئتين وزيادة تحويل الدم الوريدي ، نظرًا لأن ارتفاع ضغط الدم الرئوي المعتدل لدى مرضى CLS هو آلية تعويضية لخلل التهوية والتروية .
علاج فشل البطين الأيمن.
الهدف الرئيسي من علاج المرضى المصابين بأمراض الجهاز التنفسي المزمنة هو تحسين معايير نقل الأكسجين لتقليل مستوى نقص الأكسجة في الدم وتحسين القدرة الانقباضية لعضلة القلب في القلب الأيمن ، والتي تتحقق من خلال تقليل المقاومة وتضيق الأوعية الدموية. الأوعية الرئوية.
العلاج والوقايةالمرض الأساسي ، على سبيل المثال ، مضادات الكولين ، موسعات الشعب الهوائية - الأدوية المضادة للكولين (atrovent ، berodual) ، انتقائية β2 - مضادات (berotek ، سالبوتومول) ، ميثيل زانثين ، mucolytics. مع تفاقم العملية - الأدوية المضادة للبكتيريا ، إذا لزم الأمر - الكورتيكوستيرويدات.
في جميع مراحل مسار HLS طريقة العلاج الممرضةيستخدم العلاج بالأكسجين طويل الأمد - استنشاق هواء غني بالأكسجين (30-40٪ أكسجين) من خلال قسطرة أنفية. معدل تدفق الأكسجين 2-3 لتر في الدقيقة عند الراحة و 5 لتر في الدقيقة أثناء التمرين. معايير تعيين العلاج بالأكسجين طويل الأمد: PAO2 أقل من 55 ملم زئبق. وتشبع الأكسجين (تشبع كرات الدم الحمراء بالأكسجين ، SAO2) أقل من 90٪. يجب وصف الأوكسجين على المدى الطويل في أقرب وقت ممكن من أجل تصحيح اضطرابات غازات الدم وتقليل نقص تأكسج الدم الشرياني والوقاية من اضطرابات الدورة الدموية في الدورة الدموية الرئوية ، مما يسمح بإيقاف تطور ارتفاع ضغط الدم الرئوي وإعادة تشكيل الأوعية الرئوية ، وزيادة البقاء على قيد الحياة وتحسين جودة حياة المرضى.
مضادات الكالسيومتسبب تمدد الأوعية الدموية للدوائر الصغيرة والكبيرة للدورة الدموية ، وبالتالي يشار إليها باسم موسعات الأوعية الدموية المباشرة. تكتيكات وصف مضادات الكالسيوم: يبدأ العلاج بجرعات صغيرة من الدواء ، ويزيد الجرعة اليومية تدريجياً ، ويصل إلى الحد الأقصى المسموح به ؛ وصف نيفيديبين - 20-40 مجم / يوم ، أدالات - 30 مجم / يوم ، ديلتيازيم من 30-60 مجم / يوم إلى 120-180 مجم / يوم ، إسراءدين - 2.5 5.0 مجم / يوم ، فيراباميل - من 80 إلى 120 - 240 مجم / يوم ، إلخ. تتراوح مدة العلاج من 3 - 4 أسابيع إلى 3 - 12 شهرًا. يتم اختيار جرعة الدواء مع مراعاة مستوى الضغط في الشريان الرئوي والنهج المتمايز للآثار الجانبية التي تحدث عند وصف مضادات الكالسيوم. لا ينبغي توقع تأثير فوري عند وصف مضادات الكالسيوم.
النتراتتسبب توسع شرايين الدورة الدموية الرئوية. تقليل الحمل اللاحق على البطين الأيمن بسبب توسع القلب ، وتقليل الحمل اللاحق على البطين الأيمن بسبب انخفاض تضيق الأوعية الدموية في LA بنقص التأكسج ؛ تقليل الضغط في الأذين الأيسر ، وتقليل ارتفاع ضغط الدم الرئوي بعد الشعيرات الدموية عن طريق تقليل ضغط نهاية الانبساطي في البطين الأيسر. متوسط الجرعة العلاجية: نيتروسوربيد - 20 مجم مرتين في اليوم.
مثبطات الإنزيم المحول للأنجيوتنسين (مثبطات الإنزيم المحول للأنجيوتنسين)يحسن بشكل كبير البقاء على قيد الحياة وتوقعات الحياة في المرضى الذين يعانون من قصور القلب الاحتقاني ، بما في ذلك المرضى الذين يعانون من قصور القلب المزمن ، حيث أن نتيجة استخدام مثبطات الإنزيم المحول للأنجيوتنسين هي انخفاض في النغمة الشريانية والوريدية ، وانخفاض في عودة الدم الوريدي إلى القلب ، انخفاض الضغط الانبساطي في الشريان الرئوي والأذين الأيمن ، وزيادة في النتاج القلبي. يوصف كابتوبريل (كابوتين) بجرعة يومية 75-100 مجم ، راميبريل - 2.5-5 مجم / يوم ، إلخ ، وتعتمد الجرعة على المستوى الأولي لضغط الدم. مع تطور الآثار الجانبية أو عدم تحمل مثبطات الإنزيم المحول للأنجيوتنسين ، يمكن وصف مضادات مستقبلات AT II (اللوسارتان ، فالسارتان ، إلخ).
البروستاجلاندين- مجموعة من الأدوية التي يمكن أن تنجح في تقليل الضغط في الشريان الرئوي بأقل تأثير على تدفق الدم الجهازي. الحد من استخدامها هو مدة الإعطاء في الوريد ، حيث أن البروستاغلاندين E1 له عمر نصف قصير. من أجل التسريب طويل الأمد ، يتم استخدام مضخة محمولة خاصة متصلة بقسطرة هيكمان ، والتي يتم وضعها في الوريد الوداجي أو تحت الترقوة. تتراوح جرعة الدواء من 5 نانوغرام / كيلوغرام في الدقيقة إلى 100 نانوغرام / كيلوغرام في الدقيقة.
أكسيد النيتريكيعمل بشكل مشابه لعامل الاسترخاء البطاني. مع استنشاق الدورة باستخدام NO في المرضى الذين يعانون من CLS ، لوحظ انخفاض في الضغط في الشريان الرئوي ، وزيادة في الضغط الجزئي للأكسجين في الدم ، وانخفاض في مقاومة الأوعية الدموية الرئوية. ومع ذلك ، لا ينبغي لأحد أن ينسى التأثير السام لأكسيد النيتروجين على جسم الإنسان ، والذي يتطلب الالتزام بنظام الجرعات الواضح.
بروستاسيكلين(أو التناظرية - iloprost) يستخدم كموسع للأوعية.
مدرات البولالموصوفة لظهور الوذمة ، والجمع بينها مع تقييد تناول السوائل والملح (فوروسيميد ، لازيكس ، مدرات البول التي تقتصد البوتاسيوم - تريامتيرين ، الأدوية المركبة). يجب أن يؤخذ في الاعتبار أن مدرات البول يمكن أن تسبب جفاف الغشاء المخاطي للشعب الهوائية ، وتقلل من مؤشر الغشاء المخاطي في الرئتين وتزيد من سوء الخواص الريولوجية للدم. في المراحل الأولى من تطور HLS مع احتباس السوائل في الجسم بسبب فرط الألدوستيرونية ، بسبب التأثير المحفز لفرط ثنائي أكسيد الكربون على المنطقة الكبيبية لقشرة الغدة الكظرية ، يُنصح باستخدام مضادات الألدوستيرون المعزولة (veroshpiron - 50-100 in) في الصباح يوميًا أو كل يومين).
مسألة مدى ملاءمة التطبيق جليكوسيدات القلبفي علاج المرضى الذين يعانون من CHLS لا يزال مثيرًا للجدل. يُعتقد أن جليكوسيدات القلب ، التي لها تأثير إيجابي مؤثر في التقلص العضلي ، تؤدي إلى إفراغ كامل للبطينين ، مما يؤدي إلى زيادة النتاج القلبي. ومع ذلك ، في هذه الفئة من المرضى الذين لا يعانون من أمراض القلب المصاحبة ، لا تزيد جليكوسيدات القلب من معايير الدورة الدموية. على خلفية تناول جليكوسيدات القلب في المرضى الذين يعانون من أمراض الجهاز التنفسي المزمنة ، يتم ملاحظة أعراض تسمم الديجيتال في كثير من الأحيان.
يعد تصحيح الاضطرابات الدموية أحد المكونات المهمة في العلاج.
استعمال مضادات التخثرلعلاج والوقاية من تجلط الدم ومضاعفات الانسداد التجلطي. في المستشفى ، يستخدم الهيبارين بشكل أساسي بجرعة يومية من 5000 - 20000 وحدة دولية تحت الجلد تحت سيطرة المعلمات المختبرية (وقت تخثر الدم ، وقت التخثر الجزئي المنشط). من بين مضادات التخثر الفموية ، يتم إعطاء الأفضلية للوارفارين ، الذي يوصف بجرعة محددة بشكل فردي تحت سيطرة INR.
تستخدم العوامل المضادة للصفيحات (حمض أسيتيل الساليسيليك ، الأجراس) ، العلاج بالأدوية أيضًا.
ينبغي أن تهدف التدابير الوقائية إلى مراعاة نظام العمل والراحة. من الضروري الإقلاع التام عن التدخين (بما في ذلك التدخين السلبي) وتجنب انخفاض حرارة الجسم والوقاية من الالتهابات الفيروسية التنفسية الحادة.
تنبؤ بالمناخ
تتراوح مدة ارتفاع ضغط الدم الرئوي (من بدايته حتى الوفاة) ما يقرب من 8 إلى 10 سنوات أو أكثر. 30 - 37٪ من المرضى الذين يعانون من قصور في الدورة الدموية و 12.6٪ من جميع المرضى الذين يعانون من أمراض القلب والأوعية الدموية يموتون من عدم تعويض HLS.
الخصائص المحفزة للموضوع
المعرفة بالموضوع ضرورية لتكوين مهارات وقدرات الطلاب في تشخيص وعلاج أمراض القلب الرئوي المزمن. لدراسة الموضوع ، من الضروري تكرار أقسام مسار التشريح الطبيعي وعلم وظائف الأعضاء للجهاز التنفسي ، ومسار أمراض الجهاز التنفسي ، والإرشادات الأولية للأمراض الداخلية ، وعلم الأدوية السريري.
الغرض من الدرس:لدراسة المسببات ، والتسبب المرضي ، والمظاهر السريرية ، وطرق التشخيص ، ونهج علاج القلب الرئوي المزمن.
يجب أن يعرف الطالب:
أسئلة للتحضير للدرس:
أ) تعريف مفهوم "القلب الرئوي المزمن".
ب) العوامل المسببة للقلب الرئوي المزمن.
ج) الآليات الفيزيولوجية المرضية الرئيسية لتطور القلب الرئوي المزمن.
د) تصنيف القلب الرئوي المزمن.
هـ) التشخيص المخبري والأدوات للقلب الرئوي المزمن.
هـ) الأساليب الحديثة في علاج القلب الرئوي المزمن